стереотаксически ориентированное дистанционное лучевое лечение что это
Стереотаксическая радиохирургия (SRS) и фракционная стереотаксическая лучевая терапия (SBRT)
Эти методики радиотерапии применяют самые передовые технологии, позволяющие с максимальной точностью сфокусировать высокую дозу облучения в строго ограниченной области.
Стереотаксическое облучение применяется для лечения опухолей, расположенных в труднодоступных для удаления местах, например, в области головного мозга, головы и шеи, при злокачественных новообразованиях внутренних органов, например, печени, поджелудочной железы, почек, легких, предстательной железы и позвоночника. Однократное применение данного метода называется стереотаксическая радиохирургия. Курс лечения, состоящий из нескольких процедур облучения, называют фракционной стереотаксической радиотерапией.
Механизм действия данных методик не отличается от других типов облучения. Ионизирующее облучение не удаляет опухоль, а способствует необратимому повреждению молекул ДНК и нарушению структуры злокачественных клеток, что приводит к их гибели или подавляет возможность деления. После того, как при помощи томографической визуализации определяется точное месторасположение опухоли, аппарат стереотаксического облучения воздействуют на опухоль, направляя лучи из множества точек под разным углом. Незначительная мощность отдельно взятого луча не приводит к повреждению здоровой ткани, однако высокая концентрация энергии в области фокусировки, то есть непосредственно в злокачественном новообразовании, способствует разрушению раковых клеток. Терапевтический эффект при первичных или метастатических процессах наступает в течение нескольких месяцев. Методика стереотаксической радиотерапии особо эффективна при небольших новообразованиях до 3.5 см в диаметре.
Стереотаксическое лучевое лечение интракраниальных опухолей (первичных и вторичных) и сосудистых мальформаций головного мозга
Общая информация
Краткое описание
Название протокола: Стереотаксическое лучевое лечение интракраниальных опухолей (первичных и вторичных) и сосудистых мальформаций головного мозга.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Лечение
Гибель традиционно устойчивых к излучению опухолевых клеток за счет прямого воздействия ионизирующего излучения и возникновения большего числа двойных разрывов в ДНК клетки, для которых неэффективна обычная радиотерапия. При этом окружающая здоровая ткань получает значительно меньшую лучевую нагрузку, в то время как выбранные клетки внутри мишени получают высокую летальную дозу.
• Двухсторонняя невринома слухового нерва с нарушением слуха, размером до 2 см.
• Локальное облучение остаточной опухоли до 4 см в сочетании с традиционной лучевой терапией.
• Распад, кровотечение злокачественной опухоли.
Эксплуатация аппарата SGS I с закрытыми источниками излучения кобальта 60 (18 штук) осуществляется согласно требованиям санитарно-эпидемиологических правил РК № 202 от 03.02.2012г. на основании санитарно-эпидемиологического заключения. Не допускается использование закрытых источников излучения в случае нарушения их герметичности, а также по истечении установленного срока эксплуатации (5,5 лет).
• установкой знака радиационной опасности.
Лечение злокачественной опухоли назофарингиальной зоны по радикальной программе возможно в сочетании с традиционной лучевой терапией (сочетанная лучевая терапия) или как самостоятельный вариант. При сочетанной лучевой терапии на 1-м этапе проводится традиционная ЛТ на область первичной опухоли и лимфоузлы шеи РОД 2ГР СОД 36 – 40 Гр. На 2-м этапе проводится SRT на область остаточной первичной опухоли РОД 3 Гр, 5 – 7 фракций по 50 – 60% изодозе СОД 15-21 Гр. При проведении только SRT, лечение проводится на первичный очаг РОД 3 Гр 10 – 12 фракций по 50 – 70% изодозе СОД 30 – 36 Гр.
После завершения позиционирования, пациент на лечебной кровати, расположенной на каталке, перемещается в каньон к лечебному столу аппарата. Высота каталки регулируется для того, чтобы соединить пазы лечебной кровати с лечебным столом аппарата. Кровать входит в стол и плотно фиксируется в нем. Необходимо удостовериться, что каждая часть тела пациента не переходит границы защитного кольца во избежание несчастных случаев. Среднее время продолжительности репозиции перед каждым сеансом облучения – 10-15 минут. Медицинский персонал покидает каньон и плотно закрывает дверь в каньон. Лаборантом с основного компьютера запускается программа на реализацию плана лечения. Контроль за состоянием пациента проводится через видеомонитор и микрофон. Продолжительность лечения при проведении радиотерапии от 10 до 25 минут 1 раз в день при пятидневной рабочей недели. Продолжительность лечения при проведении радиохирургии – 1 час, лечение проводится однократно. После завершения сеанса облучения, блокировка с двери в каньон отключается, и мед. персонал заходит в лечебную комнату. Снимается фиксация с лечебной кровати, которая осторожно входит в пазы каталки, и пациента вывозят из каньона. После этого, снимают либо стереотаксическую рамы с головы, либо термопластичную маску, помогают пациенту подняться. Врачом оценивается самочувствие пациента после сеанса лечения.
7. Проведение радиотерапии сопровождается снижением гематологических показателей за счет развития острой лучевой реакции организма (гемоглобин, эритроцитов, лейкоциты, тромбоцитов, лейкоформула, СОЭ), что требует лабораторного контроля показателей крови с целью медикаментозной коррекции (однократно в 10% случаев).
• Инструментальное наблюдение: а) МРТ или КТ – через 1,5-2 месяца после окончания лечения; через 6 месяцев после последней явки на контрольный осмотр; в последующем 1 раз в 6-9 месяцев.
Стереотаксическая лучевая терапия SBRT
SBRT – это аббревиатура английских слов. Они означают «стереотаксическая корпоральная (относящаяся к туловищу – все, кроме головы) радиотерапия». Фокусированный точно на опухоли пучок сверхмощного радиоактивного излучения позволяет за один-пять сеансов необратимо повредить ДНК клеток опухоли, вызвав их гибель. При этом окружающие ткани и весь организм в целом почти не испытывают негативных влияний. Это связано с технологическими особенностями методики.
Необходимость с максимальной точностью рассчитать направление и площадь воздействия потока радиации, его мощность, предусмотреть отклонения опухоли, связанные с дыхательными движениями требует командной работы специалистов и сложного оборудования. В лечении каждого пациента участвуют врач онколог-радиолог, медицинский физик, дозиметрист, радиолог, медицинская сестра.
Сначала выполняется четырехмерная КТ или МРТ, позволяющая получить изображение опухоли и точно определить ее местоположение во время дыхательного цикла, что особенно важно при лечении опухолей легких и брюшной полости. Затем, под контролем методов визуализации, в опухоль вводят рентгеноконтрастные метки. Это делают малоинвазивным эндоскопическим или лапароскопическим способом.
Следующий этап – моделирование радиотерапии. Готовят индивидуальные для каждого пациента фиксирующие устройства, чтобы во время сеанса единственными возможными движениями были только дыхательные. Повторно анализируют опухоль в четырехмерном изображении уже во время пребывания пациента в фиксирующем устройстве.
На третьем этапе во время планирования лечения с помощью компьютерных программ оценивают сотни тысяч вариантов хода пучков излучения, добиваясь максимального соответствия формы их фокуса форме опухоли и синхронизируя их с ее движением во время дыхания. Может быть предусмотрено непрерывное облучение или импульсное – только во время вдоха или выдоха.
Заключительный этап – собственно сеанс радиотерапии. Он проводится с помощью линейного ускорителя. Пациент находится на связанном с ним манипуляционном столе. Многочисленные исходящие под разными углами радиоактивные лучи по отдельности имеют малую мощность и практически не причиняют вреда по пути к опухоли. Но в ней они фокусируются и оказывают мощный эффект, разрушая ДНК опухолевых клеток, эндотелий питающих ее сосудов и стволовые мутировавшие клетки. В пограничных с опухолью тканях мощность пучка резко падает. Именно для полноценного охвата всей опухолевой массы и предупреждения поражения соседствующих с ней здоровых тканей необходимо столь тщательное, вплоть до долей миллиметра, планирование процедуры.
Стереотаксическая лучевая терапия SBRT нередко эффективна при рецидиве опухолей, в то время как классические радиотерапевтические методы в подобных случаях чаще всего безрезультатны. Кроме того, она показана, если:
Наилучший эффект от стереотаксической лучевой терапии SBRT получают у пациентов с первичными и метастатическими не слишком многочисленными (не более 3-5 очагов) опухолями размером до 5-6 см. Чаще всего это опухоли:
Проведение стереотаксической лучевой терапии SBRT противопоказано, если:
Обычно проводят от одного до пяти сеансов продолжительностью в 30-60 минут. Большая мощность радиоактивного потока позволяет за короткий срок подавить опухолевый очаг, в то время как традиционная радиотерапия продолжается несколько недель и даже месяцев. Классическая методика не позволяет воздействовать одномоментно высокими дозами из-за выраженного общего негативного влияния излучения на организм.
Преимущества стереотаксической лучевой терапии SBRT:
Чем стереотаксическая хирургия опухолей головного мозга отличается от традиционного облучения и в каких случаях используется в Израиле?
Что такое стереотаксическая хирургия опухолей головного мозга, насколько эффективен данный метод лучевой терапии? Особенности и все этапы лечения в Израиле от диагностики до восстановления.
Стереотаксическая радиохирургия – один из наиболее эффективных и щадящих способов лучевой терапии. В отличие от традиционного облучения, она проводится однократно.
Процедура позволяет более точно, с разных направлений сфокусировать излучение на очаге онкологии и использовать максимальную мощность от 2 до 30 грей, в зависимости от стадии и размеров, пораженных раковыми клетками тканей. Такой вид облучения дает возможность добиться отличного терапевтического эффекта и взять рост раковых клеток под контроль.
Стереотаксическая хирургия опухолей головного мозга в Израиле – суть лечения, виды и эффективность
Несмотря на то, что метод носит название «стереотаксическая операция», никакого хирургического вмешательства данный вид лечения не предполагает. От традиционной лучевой терапии его отличает одноразовое применение таргетно направленных высоких доз облучения. Стереотаксическая хирургия опухолей головного мозга высокоэффективна, не задевает здоровые ткани и имеет мало побочных явлений.
Изначально метод был создан именно для лечения опухолей головного мозга. Сегодня он применяется в том числе для терапии других онкологических новообразований. Наибольшую эффективность стереотаксическая радиохирургия показывает при доброкачественных новообразованиях 1 и 2 стадии небольшого размера. Однако СРХ противопоказана при быстро прогрессирующей опухоли, гидроцефалии и отеках мозга.
Как работает стереотаксическая хирургия?
В норме клетки нашего организма останавливают процессы деления после вступления в контакт друг с другом. В случае опухоли тормозной механизм нарушается, что заставляет их делиться снова и снова.
СРХ прицельно действует на раковые ткани высокоэнергетическими рентгеновскими лучами, повреждающими ДНК. Это приводит к их гибели и остановке процессов размножения.
Когда используется СРХ?
В Израиле применяются три основных метода стереотаксической хирургии опухолей головного мозга:
Этапы стереотаксической радиохирургии опухолей головного мозга в Израиле
В клиниках Израиле наиболее часто используется метод разрушения опухолей головного мозга при помощи гамма-ножа. Процедура проводится амбулаторно в течение нескольких часов, после чего вы спокойно возвращаетесь домой к обычной жизни. Никакой радиационной опасности для окружающих вы не представляете, поскольку излучение во время и после лечения не накапливается в организме.
Облучение проходит под наблюдением команды специалистов, состоящей из онколога-радиолога, медицинского физика, дозиметриста, техника-радиолога, медсестры. При помощи компьютерной томографии врач точно определяет локализацию опухоли, после чего в соответствии с ее характеристиками рассчитывает дозу облучения.
Сам сеанс проходит в три этапа:
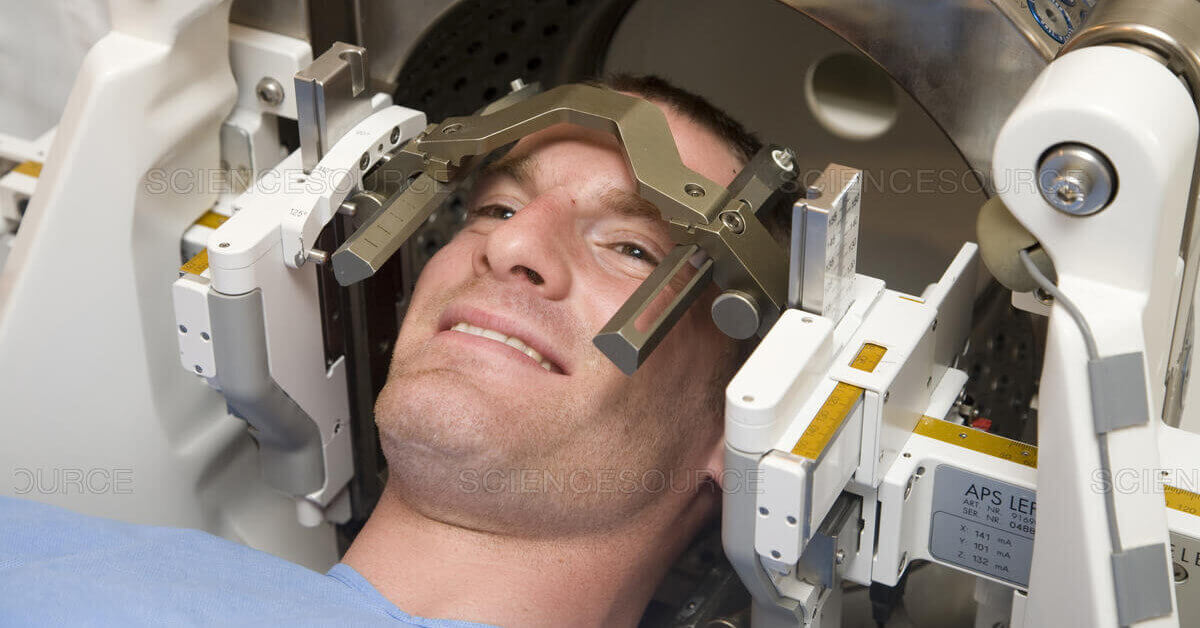
Этап 1 – фиксация стереотаксической рамки
Этап 2 – сканировании неоплазии
Чтобы точно определить положение опухоли и прилегающих тканей мозга относительно стереотаксического аппарата, вы проходите процедуру компьютерной или магнитно-резонансной томографии. Затем специальная программа производит моделирование новообразования.
После обработки данных специалисты составляют план лечения, вы отдыхаете и готовитесь к следующему этапу. В это время врачи проверяют эффективность составленного конкретно для вашего случая протокола терапии лечения на компьютерных фантомах.
Этап 3 – сеанс облучения
В зависимости от характеристик опухоли, его длительность может варьироваться от нескольких минут до нескольких часов – эти показатели сугубо индивидуальны.
Вас помещают на специальную кушетку с коллиматорным шлемом и отправляют в радиационный блок. Процедура облучения безболезненна и может проходить как в один, так и в несколько этапов. Команда радиологов наблюдает за вами при помощи камеры либо аудиосвязи.
Сразу после сеанса стереотаксической хирургии опухоли головного мозга вы можете ощутить небольшой дискомфорт в месте крепления радиационной рамки или наблюдать незначительный отек тканей. В большинстве случаев такие негативные явления отсутствуют. В этот же день вы покидаете клинику и понемногу возвращаетесь к своей привычной жизни.
Побочные эффекты стереотаксической хирургии опухолей головного мозга
Как мы писали выше, в отличие от традиционного облучения, СРХ является более щадящим методом, а потому минимизирует проявление разного рода осложнений: тошноты, быстрой утомляемости, головной боли, общей слабости и проблем с кожей.
Их появление обычно связано с общей ослабленностью организма сопутствующими заболеваниями, преклонным возрастом, предшествующими стереотаксической курсами традиционной лучевой терапии.
Эффективность стереотаксической операции при лечении опухолей головного мозга. Процесс восстановления и прогнозы
Оценить эффективность стереотаксической операции сразу невозможно. После прицельного радиоактивного облучения потребуется от нескольких месяцев до двух лет для оценки результатов лечения – в течение этого времени происходит постепенное разрушение новообразования.
Именно поэтому после СРХ необходимо регулярно проходить компьютерную, магнитно-резонансную томографию или ангиографию, чтобы наблюдать за всеми процессами, протекающими в раковых тканях.
Если у вас нет возможности часто посещать Израиль, диагностические процедуры вы можете проходить на родине и поддерживать связь с лечащим врачом при помощи онлайн-консультаций.
Стереотаксическая хирургия сегодня – один из наиболее эффективных способов лечения опухолей головного мозга без прорастания в окружающие ткани, имеющий массу положительных отзывов. Она широко применяется не только в клиниках нашей страны, но и в ведущих медицинских центрах США и Европы.
В 93% случаев при использовании данного метода лечения удается добиться положительной динамики: улучшить контроль за опухолью, снизить количество рецидивов рака и значительно продлить жизнь людей с тяжелыми формами заболевания. Наиболее эффективно СХ проявляет себя после проведенной ранее хирургической операции и в лечении метастаз.
Важно понимать, что СРХ не дает мгновенного результата и не всегда нацелена на полное уничтожение новообразования. Ее главная задача – уменьшение раковых клеток в размерах и приостановка роста опухоли. Как и в лечении всех видов рака, успех во многом зависит от правильно и своевременно поставленного диагноза и слаженной работы команды врачей.
Дистанционная лучевая терапия
Лечение проводится в отделении радиотерапии с помощью аппаратуры, напоминающей большой рентгеновский аппарат. В большинстве случаев применяется линейный ускоритель, использующий электричество для создания излучения.
Компания Tlv.Hospital предлагает закрепить эффект хирургического лечения рака дистанционной лучевой терапией, которая проводится в лучших клиниках Израиля под руководством ведущих радиологов страны.
Напишите нам на электронку или позвоните по указанному на сайте телефону.
Во время терапии не происходит соприкосновения с аппаратурой, пациент не ощущает никакой боли. В дальнейшем возможен некоторый дискомфорт или боль от побочных эффектов. Перед началом терапии врач обсуждает с пациентом потенциальные краткосрочные и долгосрочные нежелательные последствия лечения. Большинство из них носят временный характер, и в большинстве случаев хорошо контролируются с помощью медикаментов.
В процессе планирования и контроля лечения врачи применяют целый ряд тестов, включая рентген, КТ, МРТ или ПЭТ. Планируется высокая доза облучения опухоли. Важно, чтобы в эту зону была включена область вокруг новообразования. Это повышает эффективность терапии. Врачи стараются снизить дозу радиотерапии для окружающей здоровой ткани, чтобы уменьшить риск возможных нежелательных последствий.
Принцип работы дистанционной лучевой терапии
Радиотерапия повреждает ДНК опухолевых клеток – генетический код, определяющий, как клетки организма будут себя вести. В ходе лечения либо происходит непосредственное повреждение ДНК, либо создаются заряженные частицы – свободные радикалы, разрушающие генетический код.
Злокачественные клетки перестают расти и погибают при повреждении носителя генетической информации. Организм разрушает их и избавляется от отходов. Здоровые клетки в области обработки также могут быть повреждены, но обычно они обладают высокой способностью к самовосстановлению.
Фракции в дистанционной лучевой терапии
Радиотерапия, направленная на уничтожение рака и возможное исцеление организма, называется радикальной или лечебной. Полная доза излучения обычно делиться на меньшие – фракции. Это позволяет здоровым клеткам восстанавливаться между обработками. Таким образом, фракции – это серия сеансов.
Внешнее облучение, направленное на облегчение симптомов рака, называется паллиативным. Данный вид терапии требует меньшего количества фракций, иногда достаточно одной обработки. Паллиативная терапия сопровождается сниженным числом нежелательных последствий.
Курс дистанционной лучевой терапии
В процессе подготовки курса лечения врач учитывает тип рака, его локализацию, ранее пройденное или планируемое лечение, общее состояние здоровья. Т.е. лучевая терапия является индивидуальной.
Курс, направленный на лечение онкологии, обычно длится от 1 до 6 недель, но может и дольше. Врач точно скажет по поводу продолжительности.
Многим людям назначается лечение в будние дни, с перерывом в выходные дни. Возможны иные режимы – 3 раза в неделю или 2 раза, в том числе в выходные дни.
В соответствии с типом онкологии и его локализацией врач подбирает тип лучевой терапии. Это может быть конформная лучевая терапия, с модулированной интенсивностью (IMRT), с визуальным контролем (igrt), 4-мерная лучевая терапия (4D-RT), стереотаксическая радиотерапия, протонная терапия.
Планирование дистанционной лучевой терапии
Прежде чем начать лечение, команда радиационных онкологов производит тщательное планирование. Это означает работу, направленную на определение необходимого объема излучения и зоны обработки. Т.к. раковые клетки иногда могут распространиться в ткани, расположенные рядом с опухоль, эта область также будет включена врачом в зону обработки. Помимо этого, будет сделана поправка на возможное движение опухоли во время лечения в связи с дыханием или движением органов тела.
Такая подготовка гарантирует, что опухоль получит предписанную дозу радиации, в то время как на здоровые ткани будет дан меньший объем радиации. Площадь тела, которая подвергается воздействию внешнего облучения, называется полем лучевой терапии. Часть здоровой ткани, расположенная непосредственно вокруг опухоли, будет подвержена той же дозе радиации, но врачи будет стремиться уменьшить насколько возможно риск нежелательных последствий терапии.
Этапы планирования обусловлены типом рака и его локализацией. Врач учитывает тип злокачественной опухоли, ее местоположение, величину; насколько близко она расположена к чувствительным к радиации структурам; насколько глубоко облучение должно проникнуть вглубь организма; общее состояние здоровья и историю болезни.
Иногда в процессе подготовки требуется более одной встречи. Это зависит от размера и местоположения опухоли. Важно задавать все интересующие вопросы. Чем больше пациент будет иметь представление о лечении, тем лучше он с ним справиться.
Планирование лучевой терапии
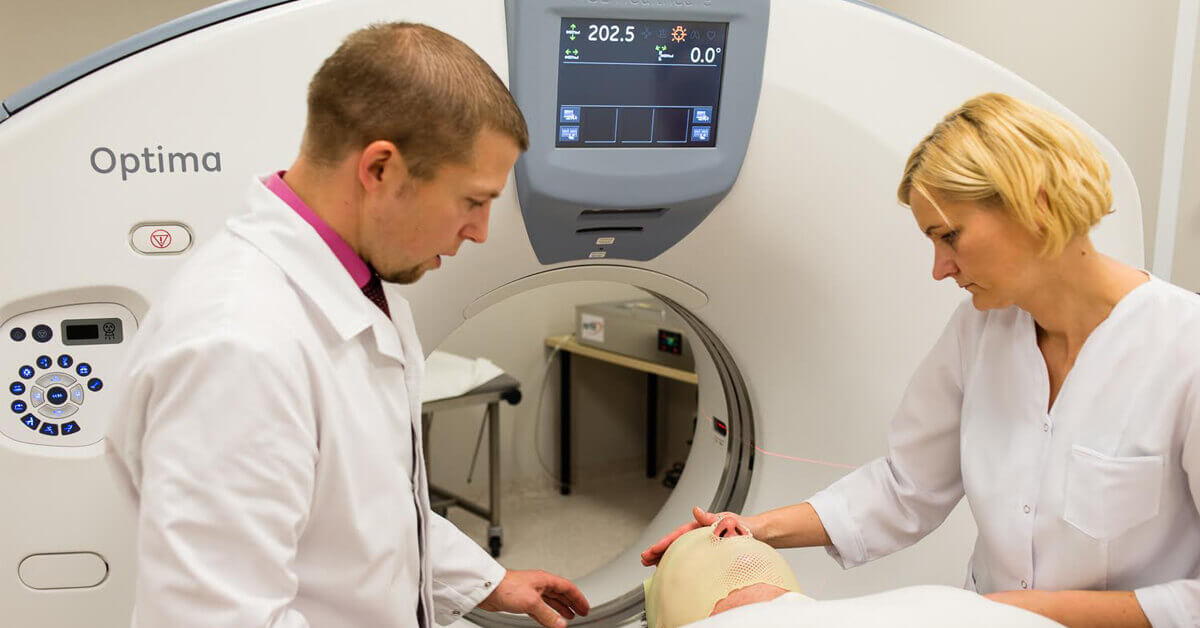
Процесс назначения может занимать от 15 минут до двух часов. Проводится сканирование с помощью КТ, МРТ или ПЭТ, оно визуализирует опухоль и структуры вокруг нее. На коже могут быть поставлены маркеры, что зафиксировать точное положение новообразования.
Радиационный онколог изменяет размер тела и форму в планируемой области обработки. Иногда необходимы дополнительные действия, чтобы получить более ясную картину структур тела:
В процессе подготовки врачи могут применять крошечные татуировки для фиксации точной площади обработки – 2 или 3 постоянных знака. Также знаки могут наносить с помощью несмываемых чернил в виде маленьких крестиков. Со временем они начинают стираться.
Если предполагается лечение в области головы или шеи, может понадобиться специальная маска, которые обеспечит неподвижность в процессе лечения. Формы применяют в процессе терапии руки или ноги. Маски и формы изготавливаются индивидуально.
Конформная лучевая терапия
Данный вид облучения также называют 3D конформной лучевой терапией или 3DCRT. Применяется очень часто.
При конформной лучевой терапии в процессе планирования используется специализированный компьютерный томограф, реже – другие виды – МРТ, к примеру. Это обеспечивает визуализацию зоны обработки в трех измерениях – по ширине, высоте и глубине.
Процесс планирования включает несколько этапов:
На кожу могут быть нанесены знаки, чтобы обозначить нужную область. В ходе лечения могут быть использованы пластиковые формы (для конечностей, при раке груди) и маски при раке головы или шеи. Они обеспечивают неподвижность в процессе радиотерапии.
При конформной лучевой терапии малое количество здоровой ткани попадает под воздействие облучения. Поэтому риск негативных последствий лечения ниже. Как и при любом внешнем облучении, побочные действия возникают только в зоне обработки.
IMRT – лучевая терапия с модуляцией интенсивности
Это один из видов конформной лучевой терапии, формирующей пучки излучения, которые очень точно соответствуют форме опухоли.
Каждый пучок излучения делиться на множество мелких, способных менять интенсивность. Это дает возможность – доставить разные дозы радиации.
Помимо этого, IMRT может создать В-образную (вогнутую) область на краю поля лучевой терапии. Это позволяет избежать высокой дозы облучения структурам, которые могут быть повреждены в ходе терапии. Что уменьшает риск долгосрочных побочных действий. Это очень полезно в таких областях, как зона головы и шеи – предотвращает повреждение спинного мозга или слюнных желез.
Процесс планирования включает несколько этапов:
IMRT могут проводить с помощью линейного ускорителя или томотерапии.
Томотерапия – это конкретный бренд оборудования для лучевой терапии, имеющий встроенный сканер. Он сочетает в себе IMRT с возможностью модулирования интенсивности и установку для радиотерапии, корректируемой по изображениям (IGRT). Процедура лечения занимает 15 минут и более.
Объемно-модулированная дуговая лучевая терапия (VMAT)
VMAT – это новый тип IMRT методики. Оборудование для радиотерапии вращается вокруг пациента в ходелечения. Постоянно изменяется интенсивность пучка излучения. Преимущества методики:
Показания к применению IMRT лучевой терапии
В настоящее время выполняются клинические испытания по применению IMRT в лечении иных типов злокачественных опухолей, включая рак молочной железы, рак головы и шеи. IMRT – стандартная форма лечения некоторых видов злокачественных опухолей.
В процессе применения лучевой терапии с модуляцией интенсивности очень маленький объем здоровой ткани попадает в область обработки. Таким образом, риск отрицательных последствий является достаточно низким. Но, к сожалению, они все-таки есть. Как и при любой другой наружной радиотерапии, побочные действия затрагивают только обработанную область.
Лучевая терапия с визуальным контролем IGRT
IGRT – это один из видов конформной лучевой терапии, обладающей способностью формировать пучки излучения вокруг опухолевой зоны.
IGRT использует рентгеновские лучи и сканирование, подобное КТ до и во время лучевой терапии. Посредством рентгеновских лучей и сканирования производиться визуализация размера, формы и локализации опухоли, а также окружающих тканей и костей.
Процесс планирования направлен на обеспечение высокой дозы излучения опухоли. Важно, чтобы в зону обработки попала область, окружающая злокачественное образование. Это повышает эффективность лечения. Планируется низкая доза излучения окружающей здоровой ткани, чтобы уменьшить вероятность отрицательных последствий.
Виды лучевой терапии с визуальным контролем
В некоторых областях тела опухоли могут менять место в ходе каждой обработки. Примером может быть предстательная железа, которая передвигается в зависимости от того, полный или пустой мочевой пузырь. Поэтому существует риск, что опухоль не попадет в зону обработки. Некоторые виды IGRT позволяют провести сканирование перед каждым сеансом лучевой терапии.
Некоторые виды 4D-КТ могут отключаться автоматически, если опухоль выходит из области лучевой терапии. Этот вид радиотерапии очень полезен при лечении рака в зонах движения, например при облучении легких. Излучение направляется, как только опухоль возвращается в определенное положение, которое можно увидеть во время сканирования.
Преимущества и возможные недостатки IGRT
С помощью лучевой терапии с визуальным контролем врачи способны проводить облучение с высокой точностью. Повышается эффективность терапии, как с целью излечения, так и с целью контроля заболевания. Также снижается риск нежелательных последствий. Недостаток заключается в том, что больше времени занимает процесс планирования. Кроме того, длительность каждой сессии также возрастает.
Данный процесс включает несколько этапов:
Внутрь опухоли или в область вокруг нее могут быть размещены маленькие металлические метки. В ходе рентгена или КТ врач с помощью иглы вводит золотую гранулу или стержень. Данные маркеры можно будет увидеть с помощью рентгена или сканирования, данная методика гарантирует высокую точность лечения.
IGRT обычно дается с помощью стандартного линейного ускорителя, специально адаптированного и с наличием конкретных компьютерных программ.
Некоторые виды IGRT проводятся с помощью специально разработанного оборудования – Кибер ножа. Он обладает роботизированной рукой, которая движется вокруг пациента, обеспечивая излучение с разных точек.
IGRT могут проводить посредством томотерапии также. Она сочетает в себе компьютерный томограф и оборудование для дистанционной радиотерапии. Часть машины обладает способностью вращаться вокруг пациент, сканируя с помощью КТ, и давать облучение конкретной локализованной области.
Процедура лечения занимает от 15 до 45 минут.
IGRT обеспечивает меньшее воздействие на здоровую ткань, по сравнению с другими типами лучевой терапии. Поэтому риск побочных действий снижается. Однако они все-таки имеют место и развиваются в области обработки.
Стереотаксическая радиотерапия (SBRT)
Это методика, в ходе которой облучение к опухоли поступает из многих разных направлений, обеспечивая высокую точность. Таким образом, злокачественное образование получает максимальную дозу радиации, а окружающие ткани – низкую, что уменьшает вероятность нежелательных последствий лечения. Обычно проводится от трех до восьми процедур.
Стереотаксическая лучевая терапия применяется для лечения опухолей головного мозга, а также при небольших злокачественных образованиях в таких органах, как:
В рамках клинических испытаний стереотаксическая радиотерапия применяется и при других видах онкологии.
Для проведения стереотаксической радиотерапии может применяться различное оборудование. Наиболее часто используется линейный ускоритель. Процедура длится 15-45 минут.
Лечение с помощью кибер-ножа
Кибер-нож обладает роботизированной рукой, которая передвигается в процессе лечения, обеспечивая дозы радиации с разных направлений. Одновременно проводится регулярное сканирование, и результаты проверки поступают в компьютер. Это позволяет врачам точно направить излучение на опухоль, если она сдвигается, например, во время выдоха.
Процедура лечения может занимать от тридцати минут до четырех часов, длительность обусловлена типом рака, его положением в организме. Лечение может быть проведено за один раз, либо его разделят на части с короткими перерывами.
Радиохирургия – это тип стереотаксической лучевой терапии. Он обеспечивает высокую точность облучения с помощью чрезвычайно высоких доз радиации в течение 1-5 сессий. Применяется при некоторых типах опухолей головного мозга. В настоящее время проводятся клинические испытания радиохирургии в лечении рака простаты.
Высокая точность снижает риск повреждения здоровых тканей. Поэтому побочные эффекты меньше, по сравнению с другими типами лучевой терапии.
Вопросы, которые можно задать врачу о дистанционной лучевой терапии: