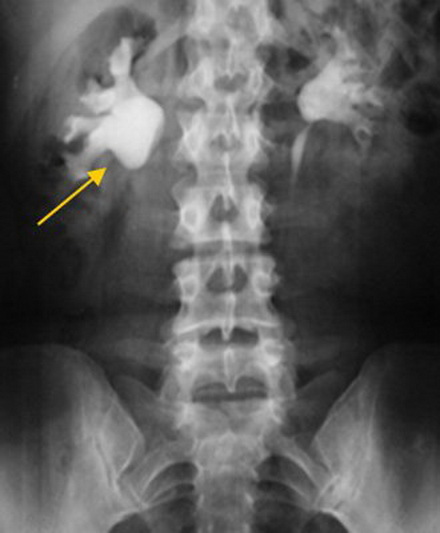
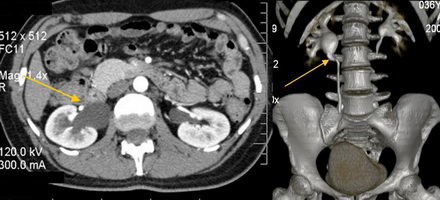
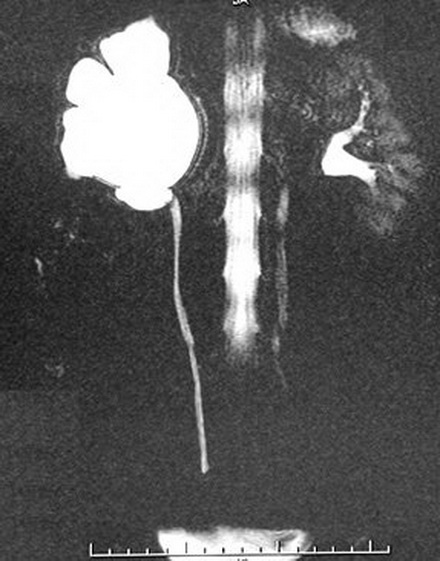
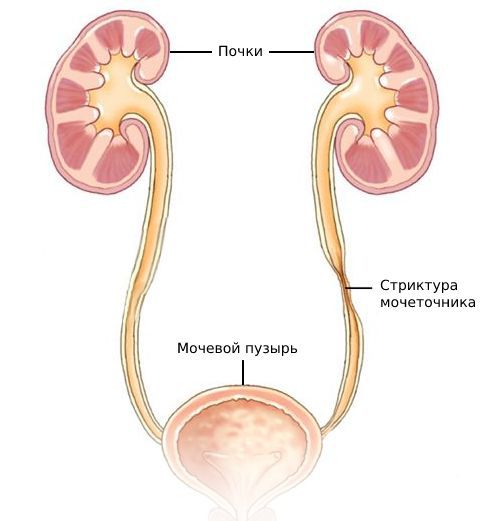
структура лмс почки что это
Стриктура лоханочно-мочеточникового сегмента
Стриктурами лоханочно-мочеточникового сегмента (ЛМС) называют любые патологические сужения просвета верхних мочевых путей.
 Что является причиной развития стриктур лоханочно-мочеточникового сегмента?
Что является причиной развития стриктур лоханочно-мочеточникового сегмента?
Стриктуры лоханки и мочеточника могут быть врождённым и приобретёнными. Приобретенные возникают из-за перенесенных воспалительных заболеваний верхних мочевых путей, из-за хронического цистита с забросом мочи в мочеточник, из-за повреждения стенки мочеточника камнем, как осложнение специфических инфекций (туберкулёз), а также как осложнение лучевой терапии или полостных операций и манипуляций. Стриктуры также могут быть вызваны онкологическими процессами и последствиями лучевой терапии.
Как проявляется стриктура ЛМС?
Клиническая картина складывается из симптомов нарушения оттока мочи и его последствий. Больные жалуются на боли в пояснице, почечные колики, уменьшение количества выделяемой мочи, мутный цвет мочи с примесью крови.
Как диагностируется стриктура лоханочно-мочеточникового сегмента?
Диагностика начинается с общего осмотра и сбора жалоб. Из дополнительного исследования назначают КТ мочевыделительной системы с контрастированием и обязательной отсроченной фазой, УЗИ, МРТ.
Какие методы лечения стриктур ЛМС используют в клинической практике?
Единственный метод лечения стриктуры мочеточника – хирургический. При отсутствии повреждений и нарушения функции почек выполняют реконструктивные операции, направленные на удаление проблемного участка и восстановление оттока мочи. Выполняют: наложение обычного анастомоза, операцию Боари (анастомоз между мочеточником и мочевым пузырём), заместительную лоскутную пластику, пластику мочеточника фрагментом кишки. Если имеется тяжелое поражение почечной ткани с утратой функции почки, проводят удаление почки с мочеточником.
Вариантов стриктур ЛМС существует много, именно поэтому существует большое количество вариантов хирургического лечения. Специалисты нашего Центра отделения андрологии и урологии проведут диагностику и предложат оптимальный вид операции.
Стриктура лоханочно-мочеточникового сегмента
1. Общие сведения
Прежде чем перейти к сути вопроса, нелишне вспомнить, что такое почечная лоханка, что такое мочеточник, почему их рассматривают как единый сегмент и, наконец, какую именно проблему называют змеиным словом «стриктура» (лат., «узел-удавка», однокоренное с «боа-констриктор»).
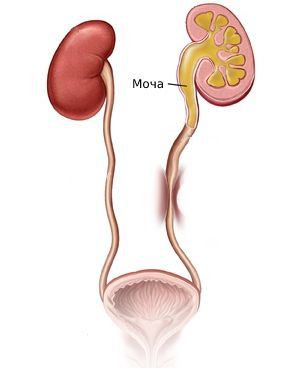
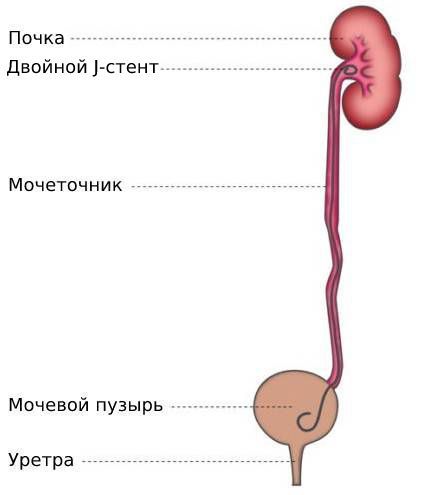
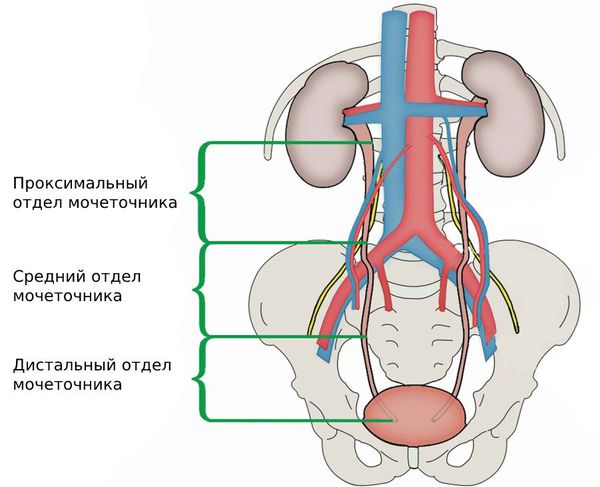
Почка как естественный фильтр устроена довольно сложно; не вдаваясь в подробности, скажем лишь, что образующиеся после очистки крови отходы (моча) перед эвакуацией в мочевой пузырь скапливается в особых анатомических структурах, – малых и больших почечных чашечках, которые выходят в лоханку. В свою очередь, лоханка – это расположенный в вогнутой (внутренней) части почечного «боба» своеобразный пуп или, если угодно, распределительный портал, через который в почку входит кровоснабжающая артерия, выходит кровоотводящая вена и крепится мочеточник. Мочеточник же представляет собой достаточно длинный (22-28 см у взрослого) соединительный шланг неравномерной толщины (от 3-4 мм до 1 см в сечении), по которому моча поступает в коллектор-пузырь, и уже оттуда по мере накопления выводится через уретру из организма. Попутно заметим, что уретра и уретер – не одно и то же; это даже не синонимы, хотя в интернете можно встретить и такое употребление. Уретрой называют собственно мочеиспускательный канал, нижний отдел мочевыводящего тракта, пролегающий от мочевого пузыря до наружного выхода. Уретер – латинское название мочеточника. В норме эта система работает бесперебойно и беспрерывно, выводя до 2-2,5 л мочи в сутки. Однако всем известно, как много проблем может возникнуть с почками и насколько эти проблемы, как правило, серьезны.
Стриктура мочеточника – сужение просвета и, соответственно, затруднение пассажа мочи. Поскольку чаще всего это случается в зоне соединения мочеточника и почки, говорят о стриктуре лоханочно-мочеточникового сегмента. Вообще, ряд специалистов рассматривают эту анатомическую «конструкцию» как единую систему.
2. Причины
Описываемая стриктура может быть следствием врожденной аномалии развития или приобретенным пороком мочевыводящей системы, однако ни на клинической картине, ни на терапевтической стратегии эта этиологическая разница не отражается. К основным причинам приобретенных стриктур относятся фиброз (рубцевание вследствие перенесенных воспалительных процессов, травм, медицинских манипуляций) и мочекаменная болезнь (миграция почечных конкрементов). Сужение просвета мочеточника может быть обусловлено также перегибом вследствие опущения почки (нефроптоз) и некоторыми другими причинами (растущая опухоль и т.п.).
3. Симптомы и диагностика
Возможные симптомы при лоханочно-мочеточниковой стриктуре включают боли внизу живота (порой очень интенсивные), нередко с иррадиацией в соседние зоны, учащенное мочеиспускание с чувством неполного опорожнения пузыря (в зависимости от причин и сопутствующих заболеваний, в моче может появиться кровь или гной), тошнота и/или рвота, нарушения нормальной дефекации (встречаются как поносы, так и запоры), а также общее недомогание и выраженный дискомфорт, логически и интуитивно связываемый пациентами с мочевыводящей системой. В случае полной стриктуры (облитерации) отток мочи исключен вообще, клинические проявления нарастают стремительно, приводя в конце концов к жизнеугрожающему состоянию, известному в неотложной медицине под названием «острая задержка мочи».
Следует отметить, что стриктуры лоханочно-мочеточникового сегмента являются одной из основных причин уретерогидронефроза – тех или иных вариантов растяжения, расширения мочеточника и почечной чашечно-лоханочной системы, – что, в свою очередь, является достаточно серьезным состоянием с массой вероятных осложнений, и потому подлежит обязательному урологическому лечению.
Диагностическим стандартом в урологии, в том числе при обследованиях по поводу или подозрению на стриктуру лоханочно-мочеточникового сегмента, являются контраст-рентгеновские методы (прежде всего, обзорная и экскреторная урография). По мере необходимости и по показаниям могут назначаться уроцистоскопия, катетеризация, УЗИ органов мочевыводящей системы, МРТ, лабораторные анализы и др. Однако инструментальному обследованию, разумеется, предшествует тщательный осмотр, сбор жалоб и анамнеза: хотя бы минимальные сведения нужны даже в тех случаях, когда пациент поступает на «Скорой» в порядке оказания неотложной помощи.
4. Лечение
Если стриктура обусловлена смещением лоханочного камня, есть некоторая вероятность, что его миграция продолжится и он будет исторгнут из организма, так сказать, естественным образом. В таких случаях применяют различные медикаментозные средства уролитического, спазмолитического, анальгезирующего действия, по показаниям антибиотики (при наличии сопутствующего инфекционно-воспалительного процесса). В некоторых случаях эффективной оказывается особая лечебная физкультура, физиотерапевтические процедуры. Однако это именно вероятность, и срабатывает она далеко не всегда; если же стриктура является врожденной, обусловлена фиброзными изменениями в тканях и/или привела к острой задержке мочи, консервативное лечение (не говоря уже о «народных методах») неэффективно. Современная урохирургия при малейшей возможности избегает полномасштабных полостных вмешательств, отдавая предпочтение малоинвазивным эндоскопическим и лапароскопическим операционным технологиям; даже в случаях мочекаменной болезни могут оказаться достаточными современные методы дистанционного (чрескожного) или эндоскопического удаления конкрементов (при незначительном блокирующего размере камня). Однако следует понимать, что ни операция, ни паллиативное консервативное лечение не устраняют этиопатогенетические причины приобретенной стриктуры (хронический фиброзирующий воспалительный процесс в урогенитальной системе, мочекаменная болезнь и т.п.); даже при самом успешном исходе вмешательства и, казалось бы, полном выздоровлении предстоит тщательное обследование и лечение именно причин сужения – иначе риск рецидива весьма высок.
Что касается собственно лоханочно-мочеточниковой стриктуры, то при первом появлении описанной выше симптоматики (или любой ее части) обратиться к урологу, безусловно, следует как можно скорее.
Гидронефроз и стриктуры мочеточника
Определение и классификация гидронефроза
Гидронефроз – это функциональное нарушение чашечно-лоханочной системы почки. В результате стеноза усложняется отток мочи и повышается гидростатическое давление. Такие изменения приводят к трансформации паренхимы, ухудшают работу почки. Различают три стадии: начальную, раннюю, терминальную. Нарушение чаще встречается у женщин.
Этиология и патогенез гидронефроза
Различают врожденный и приобретенный гидронефроз. Патология всегда сопровождается сужением ЛМС (лохано-мочеточникового сегмента), аномалию могут вызывать следующие факторы.
Сдавление и пульсовое воздействие со стороны добавочного нижнесегментарного артериального сосуда.
Отклонение в развитии семенных и почечных вен.
Сегментарная дисплазия ЛМС.
Педункулит из-за вытекания мочи в почечный синус.
К провоцирующим факторам относятся: подвижность почки, аномальная работа парапельвикальной клетчатки, дисфункция почечных кровеносных сосудов.
Клиническая картина гидронефроза
Различает два этапа. Первый характеризуется образованием обструкции ЛМС, симптоматика невыражена. Для второго характерны основные признаки почечной недостаточности:
тупая боль в области поясницы;
наличие крови в моче;
При обострении возможна картина почечной колики. Специфичным симптомом для гидронефроза является выбор больного спать на животе, поскольку перераспределение внутрибрюшного давления облегчает отток мочи.
Диагностика гидронефроза
Для постановки диагноза пациентам проводят клинико-лабораторные исследования. Кроме анализов мочи и крови используют инструментальные методы. Если необходима операция, обязательно проводят гистологический анализ пораженной ткани.
Физикальный осмотр
На ранних стадиях малоинформативен, заметить нарушение при пальпации и перкуссии возможно на последних этапах болезни.
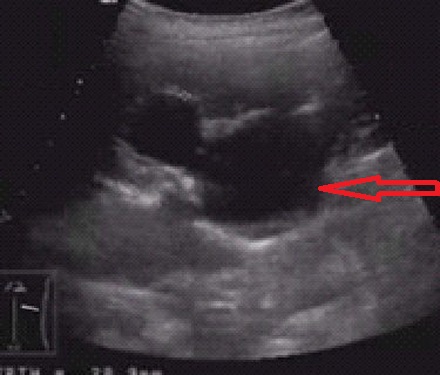
Ультразвуковое исследование
Ультразвуковое исследование. Диалатация чашечно-лоханочной системы.
При подозрении на данную патологию исследования проводят полипозиционно, оценивают состояние почки, лоханок, мочеточника, сосудов. Для корректного диагноза используют сравнение со здоровой почкой.
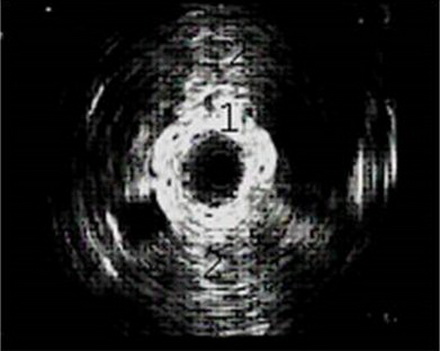
Эндолюминальная эхосонограмма зоны лоханочно-мочеточникового сегмента.
1. Стенка мочеточника.
2. Склероз парауретеральной клетчатки
Состояние парауретеральной клетчатки показывает эндолюминальный датчик, который заводят через мочеточник. Для оценки функциональных возможностей используют фармакоэкографию с мочегонными препаратами.
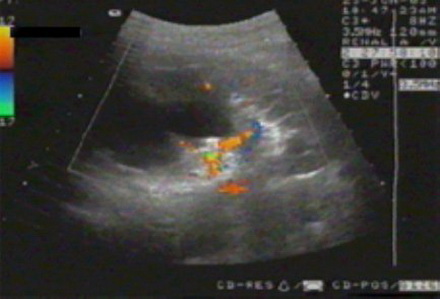
Эходоплерография сосудов почек.
Эходопплерограмма. Снижение интенсивности кровотока в области истонченной паренхимы верхнего и среднего сегментов почки.
Исследование актуально для оценки гемодинамических отклонений. Патология приводит к трансформации органа и растяжению артериальных и венозных сосудов. По их размерам можно судить о стадии и корректно выбирать лечение.
Рентгенологические методы обследования
Если нет противопоказаний, то рентгенологические исследования с контрастом являются приоритетными в диагностике гидронефроза.
Экскреторная урограмма. Стеноз лоаночно-мочеточникового сегмента, гидронефроз справа.
Благодаря рентгеноконтрастным препаратам метод дает оценку экскреторным функциям почек. Он эффективен на начальных стадиях заболевания, по мере нарастания патологии диагностическая эффективность снижается.
Применяется для обследования мочевых путей, показывает их структурное состояние, но не отражает функционального.
Применяется при непереносимости йодсодержащих контрастов. Актуальна для пациентов со значительным угнетением почечной функции. Результативность исследования повышает видеозапись.
Антероградная чрескожная пиелография.
Назначается, когда уретеропиелография невозможна и когда почка не выделяет контрастное вещество.
Диагностирует нарушения в развитии почек и сосудов. Для уровазального конфликта характерна патология наполнения ЛМС. Метод позволяет оценить трансформацию органа и прилегающих сосудов.
Мультиспиральная компьютерная томография. 3D реконструкция. Стеноз лоханочно-мочеточникового сегмента, гидронефроз справа.
Исследование неинвазивно и с высокой точностью показывает структурные изменения мочеполовой системы. На основании снимков проводится трехмерная реконструкция, что позволяет увидеть объем поражения и протяженность деформированного участка мочеточника. Не отражает функциональных изменений.
Магнитно-резонансная урография. Стеноз лоханочно-мочеточникового сегмента, гидронефроз справа.
Современный и наиболее информативный метод. Используется магнитно-резонансная урофагия с контрастом и без. В результате получают динамические изображения, которые демонстрируют все этапы эвакуации жидкости. Для более четкой визуализации мочевых путей используют фармакологические агенты. При большом количестве томографических срезов возможна 3D-реконструкция изображения.
Радионуклидные исследования
Для диагностики используют динамическую нефросцинтиграфию, в ходе которой оценивают транспорт радиоактивного вещества. Выделяют три сегмента исследования, каждый со своим временным течением. Первый отражает кровенаполнение почечных сосудов, второй – транспорт через клетки эпителия проксимальных канальцев, третий – уродинамику верхних мочевых путей. Метод показывает функциональные изменения, не дает информации о структурных деформациях.
Лечение гидронефроза
Сложность обнаружения патологии на начальных стадиях делает основным методом лечения реконструктивную операцию.
Подготовка к операции
Предусматривает комплекс мер по устранению патологических состояний и нормализации физиологических отклонений, что позволяет увеличить резерв функциональных возможностей почек. Для ликвидации воспалительного процесса используют НПВС, антигистамины, антибиотики. Для оздоровления соединительной ткани назначают солкосерил и вобэнзим.
Для снижения функциональной дегенерации назначают β2-адреномиметик гинипрал, на начальных стадиях это позволяет избежать операции. Также выполняется дренирование нефростомой или катетером-стентом.
Реконструктивные операции
Показаниями являются прогрессирование патологии, разрушение ткани, ведущее к функциональной и структурной гибели почки, сопутствующий гнойный пиелонефрит, состоявшееся почечное кровотечение.
Уретеропиелопластика (операция Андерсена-Хайнса) предусматривает резекцию больной зоны мочеточника и лоханки и создание пиелоуретерального анастомоза. Успешность операции обусловлена правильным определением зоны афункционального участка, резекция проводится на 5-6 мм дистальней пораженной ткани..
При стенозе ЛМС и наличии добавочного сосуда выполняется резекция, которая позволяет привести в соответствие просвет сосуда и паренхимы.
Важной частью вмешательства является эффективное дренирование, различают: нефростомию, установку мочеточникового катетера, катетера-стента. Важно предупредить воспалительные осложнения и внешнее инфицирование.
Включают два вида вмешательства: антеградную чрескожную эндопиелотомию и баллонную дилатацию. Операции показаны при небольших изменениях лоханки и отсутствии добавочного сосуда из-за высокого риска кровотечения. Эффективность составляет 72% против 89% открытого метода.
Сочетают в себе методы предыдущих двух. Позволяют проводить резекцию и наложение анастомоза, при этом характеризуются малой травматичностью и уменьшают сроки госпитализации
Послеоперационное ведение
Для нормального отведения мочи устанавливается катетер Фоли № 12-14. Чтобы уменьшить отек, назначают НПВС и уросептики. Для улучшения питания тканей используют венорутон, трентал. Для восстановления слизистой применяют вобэнзим и солкосерил. Длительность терапии в каждом случае определяется индивидуально, но ее срок составляет не менее 10 дней.
Антибиотики назначают после удаления дренажа с целью предупредить формирования мультирезистентной флоры, исключением является стойкое воспаление в первые сутки после операции.
После нефростомии обязательно проводят антеградную рентгенотелевизионную уроскопию и пиеломанометрию для проверки состоятельности верхних мочевых путей.
Заключение
Правильная диагностика и выбор метода коррекции определяют успешность терапии. Не менее важны предоперационная подготовка и послеоперационное обследование, оно позволяет определить успешность вмешательства, на ранних стадиях скорректировать осложнения.
Записаться на прием в клинику урологии Первого МГМУ им. Сеченова к врачу урологу, онкологу, доктору медицинских наук Акопяну Г. Н. вы можете по телефону +7 (499) 409-12-45 или через интерактивную форму Запись на прием на нашем сайте.
Что такое стриктура мочеточника? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мутин М. Ю., уролога со стажем в 8 лет.
Определение болезни. Причины заболевания
Стриктура (стеноз) мочеточника — это сужение его просвета, нарушающее нормальный отток мочи. Стриктуры могут возникать в любом участке мочеточника и в различной степени влиять на работу почки.
Мочеточник — это мышечная трубка, по которой моча из почки попадает в мочевой пузырь. Его длина около 25 см, верхняя половина находится в области живота, а нижняя — в области таза.
Причины стриктуры мочеточника
К основным причинам образования стриктуры мочеточника относятся:
Своевременная диагностика и лечение стриктуры мочеточника позволяют сохранить функцию почек и исключить злокачественные новообразования. Например, за доброкачественную стриктуру мочеточника может быть принята переходно-клеточная карцинома.
Кроме того, опухоли, такие как рак шейки матки, предстательной железы, яичников, груди и толстой кишки, могут проявляться как стриктура мочеточника.
Любое инструментальное воздействие на мочеточник в перспективе может привести к развитию его стриктуры. Повреждения мочеточника при операциях на органах брюшной полости и малого таза встречаются с частотой 0,1–0,2 %. Из всех интраоперационных повреждений мочеточника:
Мочеточники нередко повреждаются и при кесаревом сечении, как правило, при извлечении плода.
Другая причина образования стриктуры мочеточника — его непреднамеренное повреждение при операциях на других органах. Чаще это операции выполняются по поводу опухолей яичников, матки и толстой кишки.
Прочие причины доброкачественных стриктур мочеточника:
Пациентов со стриктурами мочеточника неизвестного происхождения следует обследовать с помощью компьютерной томографии. Это поможет исключить внутреннее злокачественное новообразование мочеточника или поражение, вызывающее внешнюю компрессию.
Симптомы стриктуры мочеточника
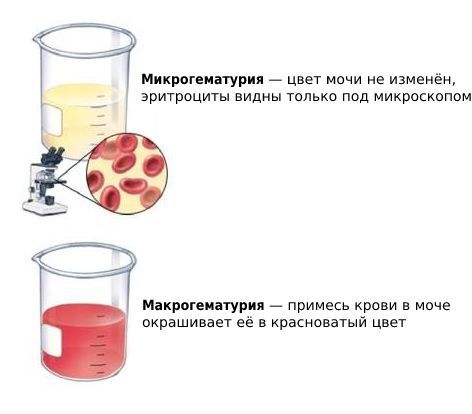
Большинство пациентов испытывают постоянную тупую боль в поясничной области, у других выявляется кровь в моче (гематурия) и признаки инфекции мочевыводящих путей. Также возможна комбинация этих симптомов.
Симптомы инфекции верхних мочевых путей:
У пациентов с единственной почкой, сопутствующей хронической болезнью почек или двусторонним поражением могут возникать симптомы почечной недостаточности.
Почечную недостаточность можно заподозрить при сочетании следующих симптомов:
Патогенез стриктуры мочеточника
Просвет мочеточника может сужаться при его случайной перевязке, развитии рубцовой ткани в стенке или при сдавлении извне, например крупной опухолью или рубцовым процессом в забрюшинном пространстве.
Классификация и стадии развития стриктуры мочеточника
Стриктуры мочеточника классифицируют по протяжённости, локализации и причине возникновения.
Классификация стриктур мочеточника
Злокачественные стриктуры:
Доброкачественные стриктуры:
Осложнения стриктуры мочеточника
Сужение просвета мочеточника блокирует верхние мочевые пути с поражённой стороны и нарушает отток мочи. Затруднение пассажа мочи ведёт к прогрессивному ухудшению функции почки, вплоть до полной её потери.
Диагностика стриктуры мочеточника
Методы визуализации мочевыводящих путей:
В сложных случаях может потребоваться тест Уитакера для исследования давления-потока и постановки окончательного диагноза.
В настоящее время наиболее информативным диагностическим неинвазивным методом является мультиспиральная компьютерная томография с контрастированием (МСКТ).
Метод позволяет оценить:
Завершающим диагностическим, а в большинстве случаев и успешным лечебным шагом, является рентгенэндроурологическое вмешательство. При невозможности отведения мочи из почек без создания наружных свищей показана реконструктивная операция.
Показаниями к вмешательству являются:
Лечение стриктуры мочеточника
Эндоскопическое лечение
К эндоскопическим вмешательствам относятся:
Установка мочеточникового стента эффективна при лечении большинства стриктур мочеточника, в частности их внутренних разновидностей. При плохом прогнозе пациенту предлагается установить хронический стент с периодической его заменой. Хронический стент следует применять с осторожностью, особенно при лечении обструкции мочеточника при внешнем сдавлении, — в подобных случаях дренаж часто недолговечен.
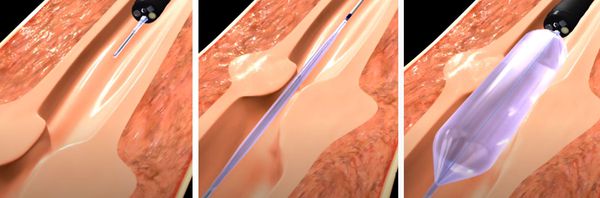
Антеградная и ретроградная баллонная дилатация мочеточника. Вмешательство показано при функционально значимой обструкции. К противопоказаниям относятся инфекция в стадии обострения или стриктура длиной более 2 см — в таких ситуациях процедура редко бывает успешной. Более того, при стриктурах, превышающих 2 см, любая эндоскопическая техника может потерпеть неудачу.
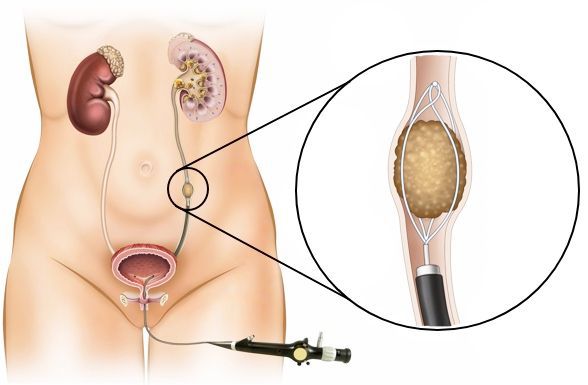
Операция заключается во введении в мочеточник специального баллона под контролем эндоскопа и рентген-аппарата. Баллонный катетер размещается поперёк области стриктуры. Правильно расположить его помогают рентгенконтрастные маркеры на концах балона.
Затем баллон надувается. Через 10 минут тампонады его сдувают и извлекают. После процедуры устанавливают внутренний стент-катетер, который оставляют на 2—4 недели. Контрольные исследования обычно проводятся через один месяц после извлечения стента, а затем с интервалами от 6 до 12 месяцев.
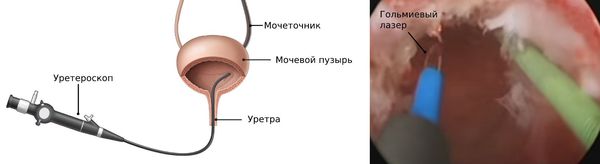
Эндоуретеротомия. Внутрипросветный разрез мочеточника — продолжение баллонной дилатации для малоинвазивного лечения стриктур. Процедура проводится с использованием уретероскопического или рентгеноскопического контроля. Сам разрез выполняют с помощью холодного ножа, режущего электрода или гольмиевого лазера.
Перед хирургическим вмешательством тщательно оценивают характер, местоположение и длину стриктуры мочеточника. Предоперационная оценка обычно включает внутривенную урографию (или антеградную пиелографию) и ретроградную пиелографию при наличии показаний. Пиелография — это прямое введение контрастного вещества в просвет верхних мочевых путей. Препарат можно ввести ретроградно, то есть через катетер, установленный в мочеточник, или антеградно — через иглу или нефростомическую трубку.
Другие исследования, такие как γ-сцинтаграфия для оценки функции почек и уретероскопия для исключения карциномы, назначаются строго индивидуальны.
Основные преимущества эндоуретеротомии:
Эффективность эндоуретеротомии и баллонной дилатации мочеточников в лечении постлучевых стриктур мочеточника, к сожалению, крайне мала. Это обусловлено нарушением регенерации облученной ткани мочеточника. Одна из основных трудностей в лечении пациентов с постлучевыми поражениями мочеточников — это риск рецидивирования болезни, обусловленный долго незаживающими поражениями тканей.
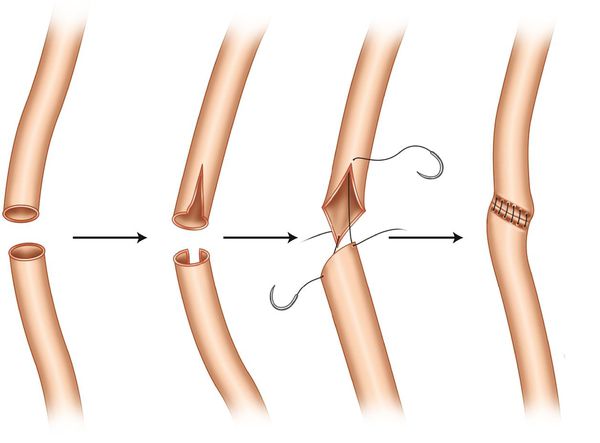
Уретероуретеростомия
При коротком дефекте, затрагивающем верхний или средний отдел мочеточника, либо после недавней травмы рекомендована уретероуретеростомия — операция по искусственному соединению мочеточников.
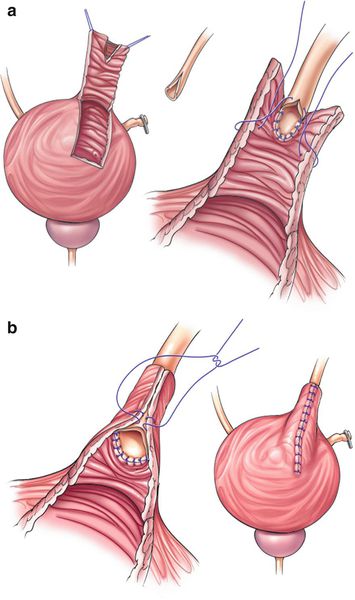
Прямая уретеронеоцистостомия. Уретеронеоцистостомия без применения методов Psoas hitch или лоскута Боари проводится у взрослых при травме или обструкции, затрагивающей дистальные 3-4 см мочеточника.
После хирургического разреза мочеточник рассекается на уровне обструкции. Прямая уретеронеоцистостомия выполняется только в том случае, если возможно соединить участки мочеточника без натяжения (наложить анастомоз).
При лечении дистальной стриктуры мочеточника уретеронеоцистостомия обычно выполняется через брюшную полость. В послеоперационном периоде, как и при открытой хирургии, применяется стентирование мочеточника.
Клинические исходы лапароскопического лечения дистальных стриктур мочеточника благоприятны и сопоставимы с результатами при открытых хирургических операциях. Лапароскопия проводится через проколы на поверхности тела. Лапароскоп передаёт изображение внутренних органов на монитор, где хирург с увеличением видит всё необходимое для операции.
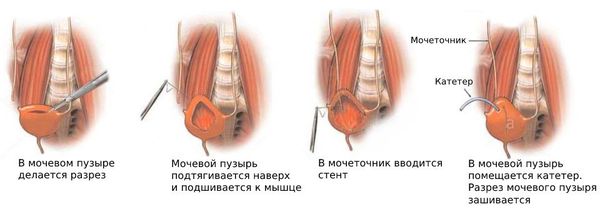
Psoas hitch
Мочеточник выводится в просвет мочевого пузыря, после чего проводится анастомоз без натяжения с подслизистым туннелем или без него. Для дренирования обычно используется двойной J-стент.
Осложнения возникают редко, но возможно формирование мочевого свища, непроходимости мочеточника, уросепсиса, повреждения кишечника и подвздошной вены. Результаты применения лапароскопического доступа на сегодняшний день удоволетворительны и эквивалентны открытой хирургии.
Лоскут Боари
Метод состоит в выкраивании из стенки мочевого пузыря П-образного лоскута, которым замещают часть мочеточника с нарушенной проходимостью.
Замещение мочеточника отключённым сегментом подвздошной кишки
Метод противопоказан при исходной почечной недостаточности с уровнем креатинина сыворотки более 2 мг/дл, дисфункции мочевого пузыря, обструкции выходного отверстия, воспалительном заболевании кишечника и лучевом цистите.
Аутотрансплантация
Прогноз. Профилактика
Злокачественные стриктуры — осложнение распространённого опухолевого процесса, поэтому прогноз напрямую зависит от течения основного заболевания.
Несмотря на внедрение малоинвазивных технологий в различных хирургических специальностях, проблема травмы мочеточников до сих пор остаётся актуальной, особенно после акушерско-гинекологических операций. Это объясняется близостью внутренних половых органов и мочевых путей и их обильным кровоснабжением.
 Что является причиной развития стриктур лоханочно-мочеточникового сегмента?
Что является причиной развития стриктур лоханочно-мочеточникового сегмента?