Однорядный узловой и однорядный непрерывный кишечный шов что лучшее
Медицинские интернет-конференции
Языки
Сравнительный анализ прочности однорядного и двурядного кишечных швов
Бычков В.Г., Семенова Ю.И., Белая Е.А., Другакова Ю.С., Кузяев Т.Р.
Резюме
Проблема выбора оптимального способа создания анастомоза далека от разрешения и не утратила актуальности на сегодня.В статье описаны биомеханические свойства однорядного и двухрядного швов, используемых для наложения тонкокишечного анастомозов в хирургической практике. Цельисследования – провести литературный обзор и определить механические характеристики кишечных швов.Результаты. Установлено, что однорядный кишечный шов превосходит двурядный по механическим характеристикам. Заключение. Необходимо изучитьбиомеханические характеристики стенки тонкой кишки и тонкокишечного анастомоза в ходе натурного эксперимента.
Ключевые слова
Статья
Научный руководитель: к.м.н., доцент Челнокова Н.О.
Введение
Сегодня стремительно развиваются хирургические технологии – разрабатываются различные видысшивающих аппаратов, шовного материала, методик формирования тонкокишечного соустья, в частности лапароскопических, но использование ручного шва в хирургической практике не утратило значения и в настоящее время [4, 8, 10]. Значительное количество хирургов отдает предпочтение однорядному шву, однако и двурядный шов, до сих пор широко применяется среди российских хирургов [1, 8, 9].
Заживление анастомоза, сформированного при помощи однорядного или двухрядного швов, может протекать с развитием всех признаков альтерации, экссудации и репарации в зоне соустья, т.е. по типу первичного или вторичного натяжения [2, 3, 5-7].В настоящее время в хирургии распространено изучение механических характеристик сосудов, органов, тканей, так как это позволяет оптимизировать выбор шовного материала и метода оперативного вмешательства [13, 14, 15].
Цель исследования – провести обзор отечественныхлитературный источников и определить механические характеристики кишечных швов, сформированных однорядным и двухрядным способом при наложении тонкокишечного анастомоза.
Материалы
Проанализированы научные статьи и монографии, посвященные исследованию однорядного и двурядного швов в эксперименте.
Результаты
Установлено, что однорядныйкишечный шов, наложенный непрерывно, невызывает столь выраженного нарушения микроциркуляции в зоне анастомоза и заживление его происходит обычно первичным натяжением, в отличии от двурядного, с быстройэпителизациейраныи образованием нежного рубца [1, 11, 12]. Одними из основных требований, предъявляемых к кишечному шву являются: асептичность, герметичность, атравматичность и прочность. Последние два зависят от методики наложения тонко-кишечного анастомоза и применяемого шовного материала.
Обсуждения
В ходе эксперимента [7] по изучению механических свойств кишечных швов, выявена закономерность показывающая, что механическая прочность на растяжении у двурядного шва ниже, чем у однорядного, так как разница в силе растяжения между начальным и окончательным прорезыванием шовных лигатур у однорядного шва больше, чем у двурядного. Биологическая проницаемость однорядного шва в отличии от двурядного значительно ниже. При рентген-контрастировании было доказано возможное образование полостей у двурядного шва с дальнейшим возникновением межрядных абсцессов. Заживляемость анастомоза сформированного однорядным швом значительно быстрее с меньшей воспалительной реакцией с отсутствием стенозирования в месте наложения анастомоза [7]. При проведении численного моделирования кишечных швов на толстой кишке, также установлено, что максимальные значения эквивалентных напряжений на стенке кишки при наложении однорядного шва сосредоточены в зоне анастомоза на внешней поверхности стенки, т.е. со стороны серозной оболочки. При конечно-элементном анализе двурядного кишечного шва высокие эквивалентные напряжения наблюдаются как на внешней, так и на внутренней поверхности кишечной стенке в зоне анастомозирования, что как следствие приводит к достаточно высокой степени повреждения кишки [15].
Выводы
Таким образом, необходимо изучитьбиомеханические характеристики стенки тонкой кишки в ходе натурного эксперимента по растяжению тканей с получением точной картины напряженно-деформированного изменения стенки кишки, а такженаложении тонкокишечного анастомоза с использованием однорядного и двурядного шва.
Однорядный узловой и однорядный непрерывный кишечный шов что лучшее
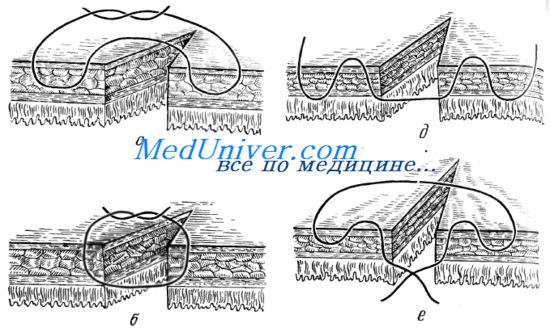
По отношению к просвету кишки швы делят на непроникающие и проникающие.
Непроникающими асептическими швами называются такие швы, при которых нить не проникает в просвет кишки. В зависимости от захвата в шов элементов стенки различают: а) серозные швы — захватывается только серозная оболочка (висцеральная брюшина); б) серозно-мышечные швы — захватывается серозная и мышечная оболочки (наружный футляр); в) серозно-мышечно-подслизистые швы — прошивают три наружные оболочки и не прошивают слизистую оболочку.
Проникающими (инфицированными) швами называют такие швы, при которых нить проходит через слизистую оболочку и находится в просвете кишки.
Различают следующие проникающие швы: а) сквозной — шов, при котором нить проходит через все слои стенки кишки; б) мышечно-подслизисто-слизистый; в) подслизисто-слизистый; г) шов слизистой оболочки.
По методике наложения различают такие швы: отдельные узловые; П-образные; непрерывные (накладывают одной длинной нитью); непрерывно-узловые (накладывают двумя концами одной длинной нити, которую после каждого стежка завязывают в узел).
По сопоставлению тканей после затягивания шва различают: краевые швы (в шов проходит край Разреза стенки кишки); вворачивающие швы, обеспечивающие соприкосновение сшиваемых участков серозными оболочками: выворачивающие швы, обеспечивающие соприкосновение сшиваемых участков слизистыми оболочками; комбинированные вворачивающе-выворачивающиеся швы.
По количеству рядов различают: однорядные, двухрядные и трехрядные швы.
По материалу нитей различают: кетгутовые, шелковые, капроновые, лавсановые и другие швы.
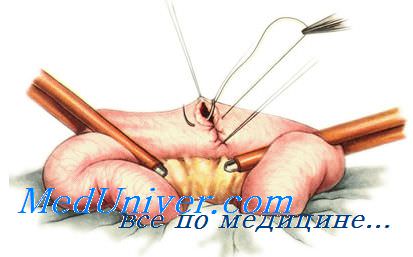
Непроникающие швы. Шов Ламбера — отдельный узловой серозно-мышечный шов. Накладывают круглой и тонкой (кишечной) иглой. В качестве шовного материала используют нерассасывающиеся нити (шелк, капрон, лавсан) № 2—4.
Иглу вкалывают и выкалывают на серозной поверхности с каждой стороны раны. В шов захватывают серозную и мышечную оболочки. Расстояние между местами вкалывания и выкалывания иглы не должно превышать 0.5 см. Однако при соединении тканей различной толщины глубина захвата более толстой стенки должна быть большей, чем тонкой. Это может возникнуть при соединении стенки желудка и тонкой кишки, в частности, в том случае, когда стенка желудка гипертрофирована.
После прошивания обеих стенок нить завязывают таким образом, чтобы произошло плотное соприкосновение серозных оболочек, причем узел должен располагаться на менее подвижном краю раны или стенке органа.
Вследствие недостаточной прочности серозной и мышечной оболочек при чрезмерном затягивании узла нить может прорезать ткань. Необходимо помнить, что серозно-мышечные швы Ламбера обеспечивают в основном не механическую прочность, а герметизацию линии шва.
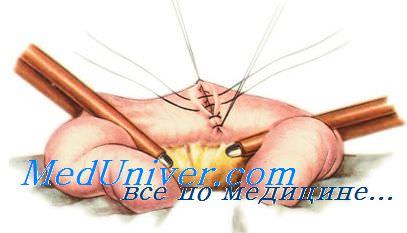
Шов Пирогова — отдельный краевой серозно-мышечно-подслизистый шов. Иглу вкалывают со стороны серозной оболочки и выкалывают на поверхности разреза стенки кишки между подслизистым слоем и слизистой оболочкой. Затем иглу вкалывают между слизистой оболочкой и подслизистым слоем другого края раны и выкалывают на серозной поверхности оболочки. При этом в шов захватывают серозную и мышечную оболочки, а также иодслизистый слой, который обладает наибольшей механической прочностью.
При завязывании узла однородные ткани соприкасаются.
Шов Пирогова — Матешука — отдельный краевой серозно-мышечно-подслизистый внутриузловой шов. Отличается от шва Баришевского-Матешука тем, что в стежок незахватывается слизистая оболочка. Нить проводят со стороны просвета через подслизистый слой, мышечную и серозную оболочки с одной стороны и через серозно-мышечную оболочку и подслизистый слой с другой стороны. Узлы завязывают со стороны просвета.
Шов Мышкина — Долгушина — отличается от шва Пирогова — Матешука тем, что при его наложении нить проводят через мышечную оболочку, подслизистый слой без захвата серозной оболочки. Узел также завязывают со стороны просвета кишки.
Шов Момбурга — представляет собой комбинацию швов Ламбера и Пирогова.
Иглу вкапывают и выкалывают со стороны серозной оболочки, отступив на 1,5 см от края раны, при этом в шов захватывают серозную, мышечную оболочки и подслизистый слой. Затем на расстоянии 0,5 см от края раны иглу вкалывают со стороны серозной оболочки, выкалывают ее со стороны раны между подслизистым слоем и серозной оболочкой. На другом краю раны иглу вкалывают со стороны раны между слизистой оболочкой и подслизистым слоем, выкалывают ее на серозной поверхности кишки, после чего вновь вкалывают и выкалывают со стороны серозной оболочки, проводя иглу несколько глубже мышечной оболочки.
После завязывания узла происходит сопоставление краев раны, а также широкое соприкосновение их серозными оболочками.
Однорядный узловой и однорядный непрерывный кишечный шов что лучшее
В основе большинства операций на желудочно-кишечном тракте лежит кишечный шов. Под термином «кишечный шов» подразумевают все виды швов, накладываемых на стенку полого органа желудочно-кишечного тракта (пищевод, желудок, кишечник), а также и на другие полые органы, имеющие брюшинный покров, мышечную оболочку, подслизистый слой и слизистую оболочку (жёлчный и мочевой пузырь).
Главные требования к кишечному шву:
— кишечный шов должен быть прочным, т.е. после наложения шва края сшитых органов не должны расходиться;
— кишечный шов должен быть герметичным. При этом следует иметь в виду герметичность механическую, не допускающую вытекания из просвета органа ни капли его содержимого, и герметичность биологическую, не допускающую выхода микрофлоры из полости органа,
— кишечный шов должен обеспечивать хороший гемостаз;
— кишечный шов не должен суживать просвет полого органа;
— кишечный шов не должен препятствовать перистальтике.
Выполнение этих требований возможно только с учётом анатомо-физиологических свойств полых органов брюшинной полости. Первое из них — способность брюшины склеиваться и в последующем срастаться в месте повреждения или при плотном прижатии двух листков друг к другу. Второе — футлярное строение стенки желудочно-кишечного тракта. Различают 4 основных слоя стенки желудочно-кишечного тракта: слизистую оболочку; подслизистый слой; мышечную оболочку; серозную оболочку (на пищеводе — адвентициальную). Первые два слоя отделены от следующих рыхлой соединительной тканью, в результате чего они могут скользить по отношению друг к другу. Это очень заметно при вскрытии просвета полого органа: слизистый и подслизистый слои выворачиваются кнаружи под тягой мышечного слоя. В связи с этим, а также из-за красного цвета слизистой оболочки, вывернутые края разреза кишки называют «губами». Образование «губ» иногда затрудняет чёткую визуализацию каждого слоя при наложении кишечного шва.
Самым прочным является подслизистый слой. Остальные слои, включая мышечный, легко прорезаются даже при небольшом натяжении. Для обеспечения прочности и механической герметичности кишечный шов обязательно должен проходить через подслизистый слой.
В подслизистом слое располагается большинство кровеносных сосудов органа, из-за чего при его рассечении возникает кровотечение. Шов, проходящий через подслизистый слой, должен обеспечивать гемостаз.
Из-за тесной связи подслизистого и слизистого слоев очень трудно при наложении кишечного шва пройти, не задев слизистую оболочку, и, следовательно, не инфицировав шовный материал. Кишечный шов, захватывающий подслизистый и слизистый слои, называется сквозным (шов Черни), он может обеспечить прочность и механическую герметичность, но не обеспечивает герметичности биологической, так как через прокол стенки и вдоль шовной нити микроорганизмы могут выходить из просвета кишки на поверхность брюшины.
Однорядный узловой и однорядный непрерывный кишечный шов что лучшее
В 1812 году Траверс из клинических и экспериментальных наблюдений за кишечными ранами впервые сделал вывод о том, что техника анастомоза не так важна, как плотный контакт сшиваемых органов по всей окружности. Автор считал предпочтительным соприкосновение серозных поверхностей [2, 4].
Важность широкого сопоставления серозных оболочек кишечной стенки показали G. Dupuytren и M.F. Bichat, заложив тем самым базу для появления инвертированных швов [10].
Кишечный шов, предложенный Lembert А. в 1826 году, был однорядным узловым инвертирующим с узлами на серозе. Принцип Ламбера был оценен современниками, хотя и не сразу. Самому Ламберу удалось применить свой шов только на собаках, а в клинике он был впервые использован в 1836 году J.F. Dieffenbach для формирования тонкокишечного соустья [2, 3].
Одной из первых модернизаций этого шва был шов Пирогова. Еще не осознавая значимости подслизистого слоя, Н.И. Пирогов описал серозно-мышечно-подслизистый экстрамукозный кишечный шов и экспериментально показал макроскопические события при его использовании. В 1887 году Halsted W.S. предложил методику однорядного П-образного шва. Интерес к однорядному шву с новой силой возник в 50–60-е годы XX векапосле опубликования результатов его применения В.П. Матешуком в СССР и Gambee L. и др. в США. По их мнению, двухрядная техника шва получила широкое распространение, вполне устраивая большинство хирургов своей удачной симуляцией надежности, прочности и будто бы большей герметичности швов. Эту точку зрения разделяли и другие хирурги, что привело к тому, что в настоящее время во Франции, Швейцарии и Великобритании однорядный шов применяется чаще многорядных методик. С конца 60-х годов вновь стали появляться работы о применении однорядного непрерывного шва. В 1968 году Johnson S.R. сообщил о 177 гастроэнтероанастомозах после резекции желудка, сформированных однорядным непрерывным швом с помощью хромированного кетгута. Недостаточности соустий не было отмечено. Улучшение качества шовных материалов привело к достаточно широкому распространению этой техники. Delaitre и др. в 1977 году сообщил о 101 однорядном непрерывном гастроэнтеростомозе синтетическими монофиламеитными рассасывающимися материалами после резекции желудка без единой несостоятельности [6, 8, 12, 14].
Экспериментальные работы Houdart R., 1984, 1985 на крысах показали, что, вопреки предположениям, однорядный непрерывный шов не вызывает значимого нарушения кровообращения в области толстокишечного соустья, а заживление его происходит обычно первичным натяжением, с быстрой эпителизацией раны и образованием нежного рубца. Harder F. и Vogelbach Р. в 1988 году привели свой опыт использования ОНШ синтетическими монофиламеитными рассасывающимися материалами. На 143 операции на толстой кишке несостоятельностей не отмечено. Обобщая опыт швейцарских хирургов, использующих технику ОНШ в колоректальной хирургии, те же авторы сообщили об 1 % несостоятельностей на 586 анастомозов [2, 8].
Sarin S., Lightwood R.G. и др. в 1989 году сообщили о 5 % несостоятельности после тонко- и толстокишечных анастомозов. Использовались синтетические монофиламентные рассасывающиеся материалы. Mickley V. и др. в 1991 году, используя тот же шовный материал, сформировали 264 анастомоза на тонкой и толстой кишке. Процент несостоятельности составил 0,7.
Настоящим испытанием для любой хирургической техники является ее применение в экстренных условиях и в колоректальной хирургии. Сравнение результатов экстренных резекций желудка и тонкой кишки, выполненных с применением однорядного непрерывного и двухрядного швов, показало значимые преимущества первого [4]. Низкий процент осложнений при использовании однорядного непрерывного шва в хирургии толстой и прямой кишки также является весомым доказательством его надежности. История проблемы, виды и способы кишечных швов с помощью синтетических моно- и полифиламентных рассасывающихся материалов, не отметили несостоятельностей. Экспериментальные исследования, проведенные на животных, во многом объяснили результаты применения однорядного непрерывного шва, обнаружив минимальные нарушения микроциркуляции, невыраженные воспалительные и рубцовые изменения в области соустья при использовании этого метода.
Несмотря на значительные успехи современной абдоминальной хирургии, одним из тяжелейших осложнений в раннем послеоперационном периоде после резекций и реконструктивных операций на полых органах брюшной полости является несостоятельность швов анастомоза. По данным разных авторов, она колеблется от 3 до 32,1 % с летальностью, достигающей от 5,7 до 89,0 % [1, 8]. При наличии внутрибрюшной инфекции частота несостоятельности кишечных швов возрастает в 2 раза. Основными причинами развития этого тяжелого послеоперационного осложнения считают: высокое внутрипросветное давление, нарушение микроциркуляции и биоэнергетики кишечной стенки, гипоксию ее тканей, инфицирование брюшной полости и колонизацию просвета кишечника высоковирулентной микрофлорой [9, 14].
Несмотря на разработки, в этой проблеме до настоящего времени ряд положений еще не изучен в достаточной степени. Не выяснено влияние на качество кишечного шва травмы слоев кишечной стенки и состояния кровообращения в краях раны при различном ходе лигатуры в области шва.
В связи с этим только лишь совершенствование способа наложения кишечного шва или формирования анастомоза не является единственным условием достижения успеха в решении этой сложной проблемы [13, 15].
Поэтому одни авторы «за», другие категорически «против» формирования первичного анастомоза после резекции кишечника в условиях непроходимости и перитонита.
Вместе с тем известно, что существенное значение в профилактике несостоятельности кишечного анастомоза имеют: правильный выбор шовного материала и способа повышения механической прочности и биологической герметичности соустья, использование эффективных способов декомпрессии, лаважа и дренирования не только просвета кишечника в целом, но и селективной внутрипросветной декомпрессии и деконтаминации шовной линии анастомоза, продолжая при этом энтеральную терапию и интенсивное лечение перитонита [7, 8, 9, 10, 11].
На сегодняшний день проблеме кишечных швов посвящено большое количество исследований (преимущественно в медицинской хирургии). Многообразие видов кишечного шва – более 450 (В.Н. Егиев, 2002) и появление новых методов его наложения (аппаратный шов, использование компрессионных устройств, клеевых композиций и т.п.) свидетельствуют об известной неудовлетворенности хирургов достигнутыми результатами.
А.В. Шотт, А.А. Запорожец и др. (1994) считают, что «каждый хирург с большим и средним опытом практической работы подобрал для себя определенный вид кишечного шва, освоил его и применяет с определенным удовлетворением». В таких условиях хирург не видит и не знает, что происходит в зоне наложенного им кишечного шва и не может оценить критически своих действий, в то время как положительные результаты часто достигаются лишь благодаря защитным механизмам организма. Следовательно, сущность кишечного шва необходимо оценивать не только с практических, но и с теоретических позиций.
В настоящее время в абдоминальной хирургии по-прежнему доминируют разновидности ручного шва. При этом среди хирургов растет число сторонников применения однорядного его варианта. Они считают, что увеличение числа рядов шва не снижает риска его несостоятельности.
Выбор шовного материала определяется хирургическим замыслом и, соответственно, к нему предъявляются определенные требования. В настоящее время на мировом рынке появился широкий выбор современных шовных материалов вплоть до специализированных нитей, предназначенных для конкретных хирургических вмешательств. К сожалению, хирурги недостаточно информированы о видах шовных материалов и возможностях их применения [13, 14, 15].
Рецензенты:
Черданцев Д.В., д.м.н., профессор, заведующий кафедрой и клиникой хирургических болезней им. проф. Дыхно с курсом эндоскопии и эндохирургии, ГБОУ ВПО «Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого», г. Красноярск;
Дыхно Ю.А., д.м.н., заведующий кафедрой онкологии и лучевой терапии с курсом ПО, ГБОУ ВПО «Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого», г. Красноярск.
Современные технологии шва пищеварительной трубки
Для обоснования выбора оптимальной методики соединения краев раны пищеварительной трубки необходимо коротко коснуться основ ее «биоархитектоники», а именно – принципа футлярности строения. Несмотря на классическое анатомическое представление о наличии четырех слоев в любом отделе пищеварительной трубки, из практических соображений ее целесообразно рассматривать как структуру состоящую из двух футляров: наружного – серозно-мышечного (на пищеводе – адвентициально-мышечного) и внутреннего – слизисто-подслизистого. Слои стенки внутри одного футляра прочно связаны между собой и, напротив, футляры достаточно легко смещаемы относительно друг друга. Относительная смещаемость футляров при пересечении пищеварительной трубки на различных уровнях (пищевод, желудок, кишечник) определяет необходимую траекторию движения иглы и нити при формировании шва. При шве пищевода (слизисто-подслизистый футляр смешается в проксимальном направлении по отношению к адвентициально-мышечному футляру) вкол производят ближе к краю раны, чем выкол. При шве желудка (серозно-мышечный футляр смещается проксимально по отношению к слизисто-послизистому футляру) вкол производят ближе к краю раны, чем выкол. В кишечнике также имеет место большее смещение серозно-мышечного футляра в краниальном направлении, однако данное смещение незначительно и при наложении шва им можно пренебречь – вкол и выкол производится на одинаковом расстоянии от края раны.
Как указывалось выше, из всех слоев пищеварительной трубки наибольшей прочностью обладает подслизистый слой. При этом механическая прочность ушитой раны определяется иммобилизацией именно подслизистого слоя. В этой связи при любой методике закрытия раны (однорядный или двухрядный, одиночный или непрерывный шов) игла и нить должны проходить через подслизистый слой.
К кишечному шву традиционно предъявляется ряд требований, большинство из которых были сформулированы еще во времена Н. И. Пирогова и Т. Бильрота, но не потеряли своей значимости вплоть до наших дней. Итак, кишечный шов должен обеспечивать:
В конечном итоге выполнение указанных требований, предъявляемых к шву пищеварительной трубки, должно обеспечить сохранение механической прочности раны на время восстановления ее биологической прочности. При этом шовный материал не должен усугублять имеющееся в краях и стенках раны асептическое воспаление и способствовать развитию гнойно-некротических процессов в прокольном канале. В этой связи в целях предупреждения несостоятельности анастомозов и явлений анастомозитов использование реактогенных нитей природного происхождения (шелк, кетгут), равно как и травматичных полифиламентов, должно быть исключено. Применение абсорбируемого шовного материала при формировании шва пищеварительной трубки также является принципиальным моментом. Выполнив свою механическую функцию, швы должны элиминироваться из тканей пищеварительной трубки, поскольку только данное обстоятельство может полностью исключить формирование очага хронической инфекции на фоне имплантационного инфицирования и устранить субстрат хронического воспаления в виде неабсорбировавшейся лигатуры, проявляющегося длительным анастомозитом с развитием в финале рубцовой стриктуры анастомоза.
Многочисленные технические варианты закрытия раны пищеварительной трубки и смежных трубчатых структур посредством шовного материала достаточно подробно описаны в многочисленных руководствах и теоретически включают в себя формирование одно-, двух- и трехрядных швов; серозно-мышечных, серозно-мышечно-подслизистых, серозно-серозных швов. Однако, в современной клинической практике используется всего несколько классических вариантов кишечного шва и множество их модификаций (одиночные П-, Z-, 8-образные, непрерывные обвивные и П-образные, матрацные и кисетные швы).
К классическому варианту однорядного кишечного шва, применяемого в настоящее время в моноварианте для закрытия раны пищеварительной трубки (ранения, перфорации, анастомозы), относятся швы Пирогова и Матешука.
Шов Пирогова (краевой серозно-мышечно-подслизистый): В шов захватывают серозную и мышечную оболочки, а также подслизистый слой, который обладает наибольшей прочностью. Иглу вкалывают со стороны серозной оболочки и выкалывают между подслизистым слоем и слизистой оболочкой. На другом краю раны иглу проводят между слизистой оболочкой и подслизистым слоем и выкалывают на серозной поверхности. Шов обеспечивает надежный гемостаз.
Шов Матешука (краевой серозно-мышечно-подслизистый с внутренним расположением узелков): иглу вкалывают со стороны края раны в подслизистый слой и через мышечную и серозную оболочки нить выводят наружу одной стороны. На противоположной стороне нить проводят через серозно – мышечную оболочку и подслизистый слой. Узлы завязывают со стороны просвета кишки.
К классическим вариантам двухрядного кишечного шва относятся швы Альберта, Черни и Пирогова-Черни.
Шов Альберта (Albert): двурядный шов, объединяющий сквозной инвертированный шов и отдельный серозно – мышечный шов Ламбера (на каждой из сшиваемых стенок вкол и выкол делают через брюшинные покровы стенок; чтобы шов не прорезался захватывают и мышечный слой кишечной стенки). Шов Альберта обеспечивает надежный гемостаз и герметичность. Однако проведение нити через все слои кишки сопровождается инфицированием тканей кишечной стенки, развитием восполительной реакции по линии шва, замедлением регенерации тканей и развитием спаечного процесса.
Шов Черни (Czerny): сочетание краевого серозно-мышечного шва с герметизирующим швом Ламбера (Lambert). Сочетание краевого серозно-мышечно-подслизистого шва с серозно-мышечным швом Ламбера носит название шва Пирогова-Черни.
Следует еще раз отметить, что все многообразие применяемых в настоящее время кишечных швов является всего лишь модификациями представленных выше «классических» методик. Так, часто используемый однорядный непрерывный обвивной (или П-образный) серозно-мышечно-подслизистый шов представляет собой вариант шва, предложенного Н. И. Пироговым. Мы в повседневной клинической практике для закрытия передней полуокружности однорядного желудочно-кишечного или межкишечного анастомоза (задняя полуокружность формируется непрерывным обвивным серозно-мышечно-подслизистым швом) применяем видоизмененный инвертирующий шов Шмидена: вкол иглы производится в подслизистый слой со стороны раны и выкол со стороны серозы поочередно на обоих краях раны. Данная методика позволяет добиться высокой механической прочности и герметичности сформированного кишечного шва, сопоставления серозных поверхностей на большой площади и, при этом, в минимальной степени нарушает микроциркуляцию в зоне анастомоза.
Вопрос, который не может быть обойден вниманием при обсуждении проблемы кишечного шва – выбор между однорядным и многорядным методом его формирования. На самом деле многочисленные экспериментальные исследования и обширный опыт применения однорядного кишечного шва в течение последних десятилетий доказали его неоспоримые преимущества перед двух- и, тем более, многорядным швом. В настоящее время именно однорядный шов является для зарубежных хирургов принятым стандартом закрытия дефектов желудочной и кишечной стенки. Увы, в нашей стране весьма значительная часть практикующих хирургов по-прежнему не может преодолеть некий психологический барьер и используют «для надежности» двухрядные швы. И это при том, что методика однорядного серозно-мышечно-подслизистого шва, принятая во всем мире, впервые была предложена нашим великим соотечественником. Данные обстоятельства заставляют в рамках данной работы еще раз подчеркнуть преимущества формирования однорядного кишечного шва.
При изучении морфологических изменений, происходящих в экспериментально сформированных желудочно-кишечных и межкишечных анастомозах было установлено, что при наложении двухрядного шва заживление раны кишечной стенки проходит по типу вторичного, с обязательном компонентом в виде локального гнойного воспаления в зоне внутреннего ряда швов. В противоположность этому заживление раны кишечной стенки при формировании однорядного анастомоза протекает по типу первичного натяжения. Механическая прочность и герметичность одно- и двухрядных анастомозов непосредственно после их формирования не отличаются (второй ряд швов не увеличивает герметичность раны), однако биологическая прочность однорядных анастомозов восстанавливается значительно быстрее. Связано это с принципиально меньшими расстройствами локальной гемоперфузии кишечной стенки в области раны, ушитой однорядным швом. Показано, что микробная проницаемость однорядного анастомоза в эксперименте снижается, начиная с первых суток, в то время как при использовании многорядного шва такая тенденция не прослеживается и к десятым суткам. Для анастомозов, сформированных двухрядными швами, характерен изначально меньший внутренний диаметр по сравнению с однорядными анастомозами. В дальнейшем, при возникновении отека кишечной стенки в зоне первого ряда швов размер анастомоза при двухрядном шве становится еще меньше, что клинически проявляется картиной трудно купируемого анастомозита. Длительная ишемия стенки кишки в зоне двухрядного шва (в сочетании с реакцией на имплантированные неабсорбируемые нити) закономерно приводит к избыточной пролиферации соединительной ткани и нередко – к возникновению рубцовой стриктуры в зоне анастомоза. Наиболее убедительно преимущество однорядных швов продемонстрировано в обширном материале, представленном американскими и европейскими колопроктологами (J. Burch, 2000; V. Mickley, 2001; Е. Max; 2003), проводившими сравнение одно- и двухрядных толстокишечных анастомозов по, пожалуй, главному критерию – числу их несостоятельности. Так, при плановых вмешательствах число несостоятельностей при формировании двухрядного анастомоза достигало 5-17%, при экстренных операциях – 19-25%. При аналогичных вмешательствах максимальное число несостоятельностей при использовании однорядного анастомоза одиночными швами составило 0, 7-1, 5% и 1, 7-7, 5% соответственно. При формировании толстокишечного анастомоза однорядным непрерывным швом число несостоятельностей, вне зависимости от характера вмешательства, не превышало 1, 5%. Резюмируя вышесказанное, следует еще раз подчеркнуть, что однорядный кишечный шов при ушивании перфораций или формировании анастомозов должен являться методом выбора, благодаря своей относительной технической несложности, быстроте формирования и, главное, благодаря созданию оптимальных условий для заживления раны пищеварительной трубки.
Таким образом, оптимальным вариантом кишечного шва следует признать однорядный непрерывный (отдельный) серозно-мышечно-подслизистый шов синтетической абсорбируемой монофиламентной (PDS II, PDS Plus, Maxon, Biosyn) или комплексной (Coated Vicryl, Vicryl Plus, Safil, PGA, Polysorb) нитью размером 5/0 – 2/0 на атравматичной колющей игле.
Следует заметить, что формирование одноряного шва на некоторых трубчатых структурах, смежных с пищеварительной трубкой (магистральные желчные протоки, главный панкреатический проток) стало возможным лишь с появлением современных атравматичных абсорбируемых монофиламентных шовных материалов. Ранее применявшиеся для ушивания стенки гепатикохоледоха полифиламентные нити из шелка, капрона или лавсана вследствие своей высокой травматичности при проведении через ткань (вкупе с многоразовой иглой) оставляли прокольные каналы недопустимо большого диаметра. Данное обстоятельство в сочетании с фитильным эффектом нитей при значительной текучести желчи обусловливали высокую частоту подтекания желчи в подпеченочное пространство из зоны формально состоятельных швов. Попытки герметизации раны вторым рядом швов приводили с одной стороны к резкой деформации и сужению гепатикохоледоха, а с другой стороны, к возникновению выраженной воспалительной реакции тканей на большое количество шелка или капрона и, как следствие, к частому возникновению рубцовых стриктур. Появление атравматичного монофиламентного полипропилена позволило накладывать прецизионные герметичные швы без подтекания желчи и выраженной воспалительной реакции. Тем не менее, наличие в просвете гепатикохоледоха неабсорбируемой нити таит в себе потенциальную угрозу возникновения лигатурного холедохолитиаза. На сегодняшний день проблема шва стенки гепатикохоледоха и билиодигестивных анастомозов (однорядный непрерывный или отдельный) во многом решена, благодаря внедрению в клиническую практику атравматичных абсорбируемых комплексных и монофиламентных хирургических нитей, в минимальной степени травмирующих ткани, не усугубляющих тканевую воспалительную реакцию, не нарушающих герметичность шва и не являющихся матрицей для образования конкрементов.
В случае с главным панкреатическим протоком травматизация его стенки, большой диаметр прокольных каналов и выраженный фитильный эффект шелка, капрона и лавсана приводили не только к усугублению асептического воспаления в самой стенке протока ее отеку и стенозированию его просвета, но и к выходу панкреатических ферментов в паренхиму поджелудочной железы. С большой долей уверенности можно говорить о том, что значительная доля послеоперационных панкреонекрозов и несостоятельностей панкреатико-энтероанастомозов в эпоху шелка и капрона была обусловлена не техническими погрешностями оператора, а применяемым шовным материалом. В настоящее время использование атравматичных монофиламентных нитей (для полного исключения субстрата хронического воспаления – абсорбируемых) с полным правом может считаться методом «неспецифической» профилактики развития острого послеоперационного панкреатита и несостоятельности панкреатико-энтероанастомоза при вмешательствах на поджелудочной железе.
Безусловно, при формировании шва на различных участках пищеварительной трубки и смежных с ней трубчатых и паренхиматозных структурах необходимо учитывать целый ряд нюансов, связанных с особенностями строения стенки, агрессивностью и литогенностью внутренней среды, возникающими механическими и гидродинамическими нагрузками. Данные нюансы стали причиной изобретения десятков модификаций классических методик, имеющих (или уже имевших) своей целью оптимизировать процесс репарации в соединяемых структурах и, стандартизировав технику выполнения, сделать результаты вмешательства предсказуемыми. Учитывая, что большинство из актуальных на сегодняшний день методик подробно изложено в руководствах и монографиях, посвященных тому или иному разделу абдоминальной хирургии, а также принимая во внимание основной предмет обсуждения в данной работе, авторы сочли возможным в заключение раздела, посвященного применению шовного материала на этапах оперативного вмешательства, привести краткую систематизацию применения шовного материала при работе на органах живота.
Статья добавлена 30 марта 2016 г.