Незавершенная миелинизация терминальных зон у ребенка что это значит
Незавершенная миелинизация терминальных зон у ребенка что это значит
Перед обсуждением процессов нормальной миелинизации в головном мозге человека необходимо понимать строение миелина и его функции в центральной нервной системе. Миелин имеется и в центральной, и в периферической нервных системах. В ЦНС он находится преимущественно в белом веществе (хотя некоторые его количества имеются и в сером), как раз придавая ему такой цвет. Миелин работает по типу электрического изолятора: скорость проведения потенциала действия возрастает в 10-100 раз по сравнению с немиелинизированными волокнами. Юлия Эдгар и Джессика Гарберн (2004) показали, что отсутствие главного белка миелина (PLP/DM20) в олигодендроцитах приводит к серьезным нарушениям аксонального транспорта у мышей с моделью наследственной спастической параплегией. Также было выяснено, что миелин, вероятно, играет роль в регуляции как состава ионов, так и объема жидкости вокруг аксона.
Миелинизация – процесс образования билипидного миелинового слоя вокруг аксона. Данный процесс обеспечивает в дальнейшем быструю передачу информации, необходимую для когнитивной, поведенческой, эмоциональной функций. Миелинизация начинается во время эмбрионального периода и продолжается после рождения.
Миелин является модифицированным расширением отростков олигодендроглиальных клеток. Олигодендроцит является ключевой клеткой в миелинизации ЦНС и является преобладающим типом нейроглии в белом веществе. Миелиновая оболочка состоит из множественных сегментов миелина, которые обвиваются вокруг аксона. Данная оболочка способна проводить потенциал действия с его увеличением по аксону благодаря перехватам Ранвье, которые представляют собой немиелинизированные участки, содержащие натриевые ионные каналы – они и ответственны за ускорение проведения ПД по аксону. Миелин также находится в некотором симбиозе с аксоном. Миелин участвует в метаболических превращениях своих компонентов и содержит большое количество миелиновых ферментов. Миелин также играет роль в переносе ионов, что способствует буферизации ионов вокруг аксона.
Один олигодендроцит может обеспечивать миелиновой оболочкой до 40 волокон. Миелин примерно на 70% состоит из липидного компонента и на 30% – из белкового. Основной белок миелина (MBP) составляет 30% от всей белковой фракции, протеолипидный белок (PLP) – 50%, а фосфодиэстеразы циклических нуклеотидов – 4%. Липиды миелина в своем составе содержат холестерол, фосфолипиды, гликосфинголипиды.
Миелин и МРТ
Не существует МРТ методики или технологии, которая могла бы визуализировать напрямую миелиновый бислой. Миелин оценивается качественно на основании Т1- и Т2-ВИ, МР-спектроскопии, диффузно-тензорной визуализации (DTI). В клинической практике традиционная анатомическая визуализация является основой из-за своей легкости выполнения. Количественная оценка миелина может быть получена в многокомпонентном релаксационном (MCR или multicomponent relaxation) анализе. MCR-анализ – это объемно-взвешенное суммирование микроскопических компартментов воды. С помощью этого метода определяются два домена воды: медленно-релаксирующий домен, включающий свободную внутри- и внеклеточную воду, и быстро-релаксирующий домен, включающий в себя воду, заключенную в липидном бислое миелина.
На данный момент стандартные МРТ-последовательности не способны специфично подсчитывать количество миелина. Они позволяют оценить изменения в плотности и размерах аксонов, изменения в мембранной структуре, а именно содержание белков, липидов и воды. DTI – ненадежный показатель общего количества миелина, но все же дает информацию о его возможных изменениях.
Джеймс Баркович выделяет две отдельные популяции молекул воды, которые играют главную роль в формировании сигнала от миелина на МРТ – это те молекулы, которые находятся в миелиновой оболочке, и молекулы, находящиеся вне ее. На анатомических изображениях миелин имеет гиперинтенсивный сигнал по отношению к серому веществу на Т1- и гипоинтенсивный на Т2-ВИ. На Т1-ВИ гиперинтенсивность относительно коры определяется вероятнее всего наличием большого количества гликолипидов (особенно галактоцереброзидов) и холестерола в миелиновой оболочке. На Т2-ВИ гипоинтенсивность обусловлена уменьшенным содержанием воды.
Магнитно-резонансная томография (МРТ) в Санкт-Петербурге
Запишитесь на МРТ по телефону (812) 493-39-22 или заполните форму
Расписание приема МРТ:
ЦМРТ «Нарвский»
(812) 493-39-22
в четверг прием с 8-00 до 23-00
и воскресенье прием с 8-00 до 23-00
ул. Ивана Черных,29
МРТ аппарат 1,5 Тл
суббота :
ЦМРТ «Старая деревня»
(812) 493-39-22
прием 8-00 до 23-00
ул. Дибуновская,45
МРТ аппарат 1,5 Тл
Прием в “РНХИ им. проф. А.Л. Поленова” прекращен по техническим причинам и
перенесен в ЦМРТ
Миелинизация мозга и ее отображение на МРТ
Поскольку белое вещество у новорожденного еще не созревшее, отношение интенсивности сигнала белого и серого вещества у него обратное взрослому: на Т1-взвешенных МРТ головного мозга белое вещество темнее серого, на Т2-взвешенных МРТ головного мозга ярче. Созревание белого вещества, следовательно, выглядит как увеличение интенсивности сигнала от белого вещества на Т1-взвешенных МРТ головного мозга и уменьшение на Т2-взвешенных МРТ головного мозга. До возраста 6 мес. Т1-взвешенные МРТ головного мозга более чувствительны к процессу миелинизации.
На Т2-взвешенных МРТ головного мозга тот же процесс идет как бы медленнее. Типичный для взрослого мозга низкий сигнал при рождении дает белое вещество задних участков ствола, нижние и верхние ножки мозжечка. Целиком мозжечок становится гипоинтенсивным только к 18 месяцам жизни. Между 6 и 8 месяцами созревает мозолистое тело, к 11 месяцам – передняя ножка внутренней капсулы, 14 месяцам – белое вещество в глубоких отделах лобной доли, между 18 и 24 месяцами заканчивается созревание подкорковых участков белого вещества.
Небольшой участок немиелинизировавшегося белого вещества у взрослых иногда встречается у передних рогов и реже за задними рогами боковых желудочков. Он отражает медленную миелинизацию и не относится к патологическим состояниям. Выглядит как симметричные “облачка” на Т2-взвешенных МРТ головного мозга, отделенные от рогов тонкой прослойкой нормального белого вещества. Эта темная прослойка важна в дифференциальной диагностике с демиелинизацией, некрозом или отеком, которые примыкают к желудочкам. Важной особенностью томограмм, полученных с помощью МРТ последовательности FLAIR (инверсия – восстановление с подавленным сигналом от жидкости ), является “подчеркнутость” контура боковых желудочков. Яркая линия толще вокруг задних рогов. Не следует принимать это за нарушение миелинизации или разрушение миелина.
На Т2-взвешенных МРТ головного мозга можно проследить созревание мозга не только за счет миелинизации, но и накопления железа в подкорковых структурах. В 6 месяцев низкий сигнал приобретают подкорковые ядра. Только к 9-10 годам низкого сигнала становится бледный шар, черное вещество и красное ядро, причем интенсивность сигнала продолжает уменьшаться и на втором десятилетии жизни. Зубчатое ядро мозжечка начинает темнеть после 15 лет, причем процесс идет медленно на протяжении всей жизни.
При МРТ в СПб детей до 2 лет мы пристальное внимание уделяем незавершенной миелинизации, чтобы не пропустить дисмиелогенные заболевания и последствия ишемических нарушений. Процесс миелинизации одинаково виден в высоких полях, так и в низких на открытых МРТ.
Магнитно-резонансная томография (МРТ) в Санкт-Петербурге
Запишитесь на МРТ по телефону (812) 493-39-22 или заполните форму
Расписание приема МРТ:
ЦМРТ «Нарвский»
(812) 493-39-22
в четверг прием с 8-00 до 23-00
и воскресенье прием с 8-00 до 23-00
ул. Ивана Черных,29
МРТ аппарат 1,5 Тл
суббота :
ЦМРТ «Старая деревня»
(812) 493-39-22
прием 8-00 до 23-00
ул. Дибуновская,45
МРТ аппарат 1,5 Тл
Прием в “РНХИ им. проф. А.Л. Поленова” прекращен по техническим причинам и
перенесен в ЦМРТ
Нарушения миелинизации мозга и их отображения на МРТ
В целом, нарушения метаболизма составляют группу многочисленных редко встречающихся дефектов энзимов, часто с аутосомно – рецессивным типом наследствания. Некоторые нарушениям метаболизма приводят к нарушениям миелинизации, называемым дисмиелогенными заболеваниями. Дисмиелогенные заболевания классифицируются по дефекту энзимов следующим образом:
Нарушение миелинизации является одним из главных проявлений перечисленных заболеваний. При некоторых из них, например болезни Пелицеуса-Мирцбахера, в процесс вовлекается также серое вещество подкорковых ядер. Клинически дисмиелогенные заболевания проявляются в детском возрасте и начинаются с диффузных симптомов. Затем быстро прогрессируют от небольших парезов и легких нарушений интеллекта до спастичности и деменции. До появления МРТ, диагностика во многих случаях была очень затруднена, так как биопсия мозга выполняется в исключительных случаях. При МРТ в СПб нарушения метаболизма встречаются, в основном, в детской практике. В открытом МРТ дисмиелогенные процессы также могут быть видны.
МРТ головного мозга необычайно высоко чувствительна к дисмиелогенным нарушениям, но не очень специфична в плане дифференциальной диагностики внутри группы. При всех этих патологиях на Т2-взвешенных МРТ и МРТ, отражающих протонную плотность, видны гиперинтенсивные поля в белом веществе.
При адренолейкодистрофии на МРТ процесс быстро распространяется из центра затылочных долей вперед через внутреннюю и наружную капсулы, полуовальные центры и на подкорковое белое вещество. При МРТ головного мозга с контрастированием с контрастировании по краям поражения иногда бывает усиление, что, соответствует активному процессу разрушения миелина. Низкий сигнал на МРТ в связи с депонированием железа дают зрительные бугры, скорлупа и хвостатые ядра. При КТ могут наблюдаться участки кальцификации. Вариант заболевания, встречающийся у взрослых, адреномиелонейропатия, течет медленнее и сопровождается разрушением миелина (демиелинизацией) спинного мозга, что отображается на МРТ, периферических нервов, а также дисфункцией надпочечников.
Морфологические признаки болезни Краббе (глобоидный тип лейкодистрофии) отличается поражением зрительных бугров и лучистого венца. При МРТ описано также распространение на базальные ганглии.
Болезнь Александера (лейкодистрофия Розенталя) преимущественно поражает центральные участки лобных долей и сочетается с энцефаломегалией. В лобных долях нередко встречаются кисты. Часто поражается продолговатый мозг, где очаг на МРТ надо отличать от опухоли.
МРТ находки плохо коррелируют с клинической тяжестью течения заболевания. Роль МРТ заключается не в высокоспецифическом диагнозе (что требует биопсии) или оценке тяжести процесса, а в дифференциальной диагностике с заболеваниями, имеющими сходную клиническую симптоматику.
Демиелинизирующее заболевание
Демиелинизирующее заболевание представляет собой патологический процесс разрушения миелиновой оболочки, при котором поражаются нейроны головного и спинного мозга. При этом ухудшается проводимость импульсов в нервной системе. Болезнь характеризуется уничтожением миелина мозга. Это опасное состояние влияет на функционирование всего организма. Заболевание встречается с одинаковой частотой как у взрослых, так и детей. Современная медицина не обладает средствами для полного излечения от этого заболевания. Его можно лишь ослабить и замедлить течение.
Демиелинизация
Демиелинизирующее заболевание головного мозга по МКБ-10 имеет коды G35, G36 и G77. Процесс, вызванный поражением нервной ткани, негативно сказывается на функционировании всего организма в целом. Определенные нервные окончания покрыты миелиновой оболочкой, которая выполняет в организме важные функции. Например, миелин обеспечивает быструю передачу электрических импульсов и соответственно при нарушении этого процесса страдает вся система. Миелин состоит из липидов и белковых соединений в пропорции 70/30.
Демиелинизирующее заболевание — это не только рассеянный склероз, это еще и оптиконевромиелит и острый диссеминированный энцефаломиелит. Эти болезни не лечатся, но развитие их можно замедлить. В целом медики дают благоприятный прогноз при лечении этих патологий. Диагноз «рассеянный склероз» сейчас ставят чаще, но само заболевание протекает легче, чем 30-40 лет назад.
Механизмы развития
Нервная система состоит из центрального и периферического отделов. Механизм регуляции между ними работает следующим образом: импульсы от рецепторов периферической системы передаются в нервные центры спинного мозга, а оттуда в головной мозг. Расстройство этого сложного механизма становится причиной демиелинизации.
Нервные волокна покрыты миелиновой оболочкой. В результате рассматриваемого патологического процесса эта оболочка разрушается и на ее месте формируется фиброзная ткань. Она в свою очередь не может проводить нервные импульсы. В условии отсутствия нервных импульсов нарушается работа всех органов, поскольку мозг не может отдавать команды.
Причины
Демиелинизирующие заболевания головного мозга характеризуются поражением периферической и центральной нервной системы. Они чаще всего возникают на фоне генетической предрасположенности. Случается и так, что сочетание определенных генов провоцирует нарушения в функционировании иммунной системы. Выделяются и иные причины возникновения демиелинизирующих заболеваний:
Наиболее подверженной этой патологии считается европеоидная раса, особенно те ее представители, которые проживают в северных географических широтах. Такой тип заболевания может провоцироваться травмой головы или позвоночника, депрессией, вредными привычками. Некоторые типы вакцин также могут стать пусковым механизмом для начала развития таких патологий. Это относятся к прививкам против кори, оспы, дифтерии, гриппа, коклюша, гепатита В.
Классификация
Демиелинизирующее заболевание нервной системы классифицируется на различные типы, в основе которых лежит разрушение миелиновой оболочки. В связи с этим рассматриваемая патология подразделяется соответствующим образом на рассеянный склероз, болезнь Марбурга, болезнь Девика, прогрессирующую мультифокальную лейкоэнцефалопатию и синдром Гийена-Барре.
Рассеянный склероз
Рассеянный склероз характеризуется как тяжелое хроническое и дезиммуно- нейродегенеративное заболевание ЦНС, склонное к прогрессированию. В большинстве случаев заболевание встречается в молодом возрасте и почти всегда приводит к инвалидности. Этому демиелинизирующему заболеванию ЦНС по МКБ-10 присвоен код G35.
В настоящее время причины развития рассеянного склероза до конца не изучены. Большинство ученых склоняются к мультифакторной теории развития этого заболевания, когда сочетается генетическая предрасположенность и внешние факторы. К числу последних относятся:
Прогрессирование рассеянного склероза характеризуется развитием следующей симптоматики:
Лечение рассеянного склероза осуществляется с помощью таких методов, как:
В период ремиссии пациентам показано санаторно-курортное лечение, массаж, лечебная физкультура. При этом должны быть исключены все тепловые процедуры. Для облегчения симптомов заболевания назначаются препараты: снижающие мышечный тонус, устраняющие тремор, нормализующие мочеиспускание, стабилизирующие эмоциональный фон, противосудорожные средства.
Болезнь Марбурга
Геморрагическая лихорадка или болезнь Марбурга представляет собой острую инфекционную патологию, вызванную марбургским вирусом. Он проникает в организм через поврежденную кожу и слизистую оболочку глаз и полости рта.
Симптоматика заболевания зависит от стадии патологического процесса. Инкубационный период длится от 2 до 16 дней. Болезнь имеет острое начало и характеризуется повышением температуры тела до высоких показателей. Наряду с температурой может появиться озноб. Нарастают признаки интоксикации, такие как разбитость, головная боль, боль в мышцах и суставах, интоксикация и обезвоживание. Через 2-3 дня после этого присоединяются расстройство функционирования ЖКТ и геморрагический синдром.
Все симптомы усиливаются к концу первой недели. Также могут наблюдаться кровотечения, из носа, желудочно-кишечного тракта, половых путей. К началу 2 недели все признаки интоксикации достигает своего максимума. При этом возможны судороги и потеря сознания. По анализу крови происходят специфические изменения: тромбоцитопения, пойкилоцитоз, анизоцитоз, зернистость эритроцитов.
При подозрении у человека болезни Марбурга он экстренно госпитализируется в инфекционное отделение и должен находиться в изолированном боксе. Период выздоровления может затянуться до 21-28 дней.
Болезнь Девика
Оптикомиелит или болезнь Девика по хронической картине похож на рассеянный склероз. Это аутоиммунное заболевание, причины возникновения которого до сих пор не выяснены. В качестве одной из причин его развития отмечается увеличение проницаемости барьера между мозговой оболочкой и сосудом.
Некоторые аутоиммунные заболевания способны спровоцировать прогресс болезни Девика:
Болезнь имеет специфическую симптоматику. Клинические проявления обусловлены нарушением проводящих импульсов. Кроме того, поражается зрительный нерв и ткань спинного мозга. В большинстве случаев болезнь заявляет о себе нарушением зрения:
При прогрессировании заболевания и отсутствии адекватного лечения больной рискует полностью потерять зрение. В некоторых случаях возможен регресс симптоматики с частичным восстановлением функций глаз. Иногда случается так, что миелит предшествует невриту.
Оптиконевромиелит имеет два варианта течения: поступательное нарастание симптоматики с одновременным поражением ЦНС. В редких случаях встречается монофазное течение болезни. Оно характеризуется устойчивым прогрессом и усугублением симптоматики. В этом случае повышен риск летального исхода. При правильно подобранном лечении патологический процесс замедляется, но при этом полное выздоровление не гарантируется.
Второй вариант, наиболее распространенный, характеризуется поочередной сменой ремиссии и обострения и обозначается понятием «рецидивирующее течение». Также сопровождается зрительными нарушениями и расстройством функции спинного мозга. В период ремиссии человек ощущает себя здоровым.
Для выявления болезни Девика проводится комплекс мероприятий. Помимо стандартных диагностических процедур проводится люмбальная пункция с анализом ликвора, офтальмоскопия и МРТ позвоночника и головного мозга.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Люди с иммунным дефицитом могут столкнуться с прогрессирующей многоочаговой мультифокальной лейкоэнцефалопатией. Это инфекционное заболевание, спровоцированное проникновением в организм вируса JC, относящегося к семейству Полиомавирусов. Особенностью патологии является то, что происходит несимметричное и многоочаговое поражение головного мозга. Вирусом поражаются оболочки нервных окончаний, состоящие из миелина. Поэтому данное заболевание принадлежит к группе демиелинизирующих патологий.
Почти 85% пациентов с таким диагнозом являются больными СПИДом или ВИЧ инфицированными. В группу риска входят пациенты со злокачественными опухолями.
Основные симптомы заболевания:
Синдром Гийена-Барре
Острое воспалительное заболевание, характеризующееся «демиелинизирующей полирадикулоневропатией». В ее основе лежат аутоиммунные процессы. Болезнь проявляется сенсорными расстройствами, мышечной слабостью и болью. Для нее характерны гипотония и расстройство сухожильных рефлексов. Также может наблюдаться дыхательная недостаточность.
Все пациенты с таким диагнозом должны госпитализироваться в отделение интенсивной терапии. Поскольку существует риск развития дыхательной недостаточности и может потребоваться подключение к ИВЛ, в отделении должна быть реанимация.
Демиелинизирующее заболевание ЦНС
Демиелинизирующие заболевания головного и спинного мозга – это патологические процессы, приводящие к разрушению миелиновой оболочки нейронов, нарушению передачи импульсов между нервными клетками мозга. Считается, что в основе этиологии заболеваний лежит взаимодействие наследственной предрасположенности организма и определенных факторов внешней среды. Нарушение передачи импульсов приводит к патологическому состоянию центральной нервной системы.
Какие это заболевания
Существуют следующие виды демиелинизирующих заболеваний:
Генетические заболевания
Когда происходит повреждение нервной ткани, организм отвечает реакцией – разрушением миелина. Заболевания, которые сопровождаются разрушением миелина, подразделяются на две группы – миелинокластии и миелинопатии. Миелинокластии – это разрушение оболочки под воздействием внешних факторов.
Миелинопатия – это генетически обусловленное разрушение миелина, связанное с биохимическим дефектом строения оболочки нейронов. В то же время, такое распределение на группы считается условным – первые проявления миелинокластии могут говорить о предрасположенности человека к заболеванию, а первые проявления миелинопатии могут быть связаны с повреждениями под воздействием внешних факторов.
Рассеянный склероз считают заболеванием людей с генетической предрасположенностью к разрушению оболочки нейронов, с нарушением метаболизма, недостаточностью иммунной системы и наличием медленной инфекции. К генетическим демиелинизирующим заболеваниям относятся: невральная амиотрофия Шарко-Мари-Тута, гипертрофическая невропатия Дежерина-Сотта, диффузный периаксиальный лейкоэнцефалит, болезнь Канавана и многие другие заболевания. Генетические демиелинизирующие заболевания встречаются реже, чем демиелинизирующие заболевания с аутоиммунным характером.
Симптомы
Демиелинизация всегда проявляется неврологическим дефицитом. Этот признак свидетельствует о начале процесса разрушения миелина. В него вовлекается и иммунная система. Атрофируются ткани мозга — спинного и головного, а также наблюдается расширение желудочков.
Проявления демиелинизации находятся в зависимости от вида заболевания, причинных факторов и локализации очага. Симптоматика может отсутствовать, когда поражение мозгового вещества незначительное, до 20%. Это обусловлено компенсаторной функцией: здоровые ткани мозга выполняют задачи пораженных очагов. Неврологическая симптоматика проявляется редко — только при повреждении более 50% нервной ткани.
В качестве общих признаков демиелинизирующих заболеваний головного мозга отмечаются следующие:
Нейропсихологические нарушения, характерные для рассматриваемой патологии, вызваны ухудшением памяти и снижением мыслительной деятельности, а также изменениями поведения и личностных качеств. Это проявляется развитием неврозов, депрессии, слабоумием органического генеза, эмоциональными перепадами, выраженной слабостью и снижением работоспособности.
Диагностика
Ранняя стадия течения патологии с отсутствием характерной симптоматики случайно обнаруживается во время диагностического обследования по другому поводу.
Для подтверждения диагноза проводится нейровизуализация, а также невролог определяет степень нарушения проводящей функции мозга. Основным методом диагностики является магнитно-резонансная томография. На снимках можно отчетливо увидеть участки пораженной ткани. Если сделать ангиографию, то можно определить степень повреждения сосудов.
Лечение
Демиелинизирующее заболевание ЦНС относится к категории неизлечимых. Терапевтические меры направлены на улучшение качества жизни пациента и устранение симптоматики. Для проведения симптоматической терапии назначают:
Прогноз
Прогноз относительно жизни больного напрямую зависит от характера течения заболевания, вида патологии и объема пораженной мозговой ткани. Если заболевание было диагностировано на ранней стадии и начато адекватное лечение, то прогноз относительно жизни благоприятный. Тем не менее невозможно полностью излечить болезнь. Она может привести к инвалидности или окончиться летальным исходом.
Незавершенная миелинизация терминальных зон у ребенка что это значит
а) Терминология:
1. Синонимы:
• Задержка созревания миелина, гипомиелинизация
2. Определение:
• Несоответствующая данному возрасту низкая степень или отсутствие миелинизации белого вещества (БВ)
• «Контрольные показатели» миелинизации не достигнуты
• Возможен первичный синдром гипомиелинизации или ее вторичное по отношению к другой патологии развитие
1. Общие характеристики гипомиелинизации головного мозга:
• Лучший диагностический критерий:
о Снижение дифференцировки между серым и белым веществом на Т1-ВИ у детей в возрасте > одного года
о Снижение дифференцировки между серым и белым веществом на Т2-ВИ у детей в возрасте > двух лет
• Локализация:
о Ключевые для оценки области: внутренние капсулы, пирамидные пути и периферические пучки белого вещества лобных долей
• Размеры:
о Гипомелинизация ведет к уменьшению объема головного мозга:
— Истончение мозолистого тела явно определяется на сагиттальных изображениях
• Морфология:
о Обычно нормальная
2. КТ признаки гипомиелинизации головного мозга:
• Бесконтрастная КТ:
о Отсутствие миелина обычно не настолько выраженное, чтобы быть заметным на КТ
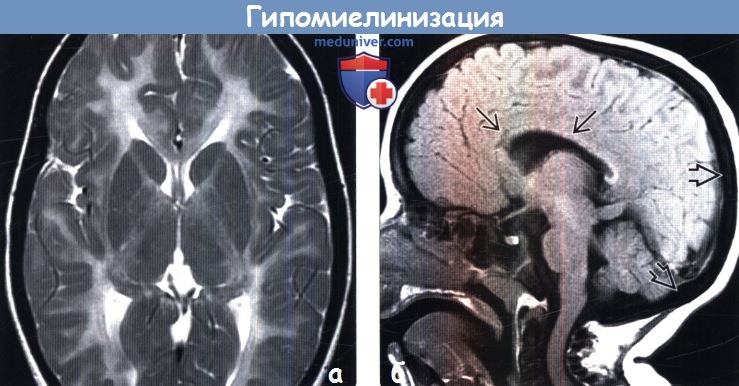
(б) МРТ, Т1-ВИ, сагиттальный срез: у того же ребенка определяется отсутствие миелина во всей ткани головного мозга, вследствие чего мозолистое тело с трудом дифференцируется на данном срединном изображении. Обратите внимание на утолщение костей задних отделов черепа.
3. МРТ признаки гипомиелинизации головного мозга:
• Т1-ВИ:
о Миелинизированное БВ имеет гиперинтенсивный сигнал
— Укорочение времени Т1 отражает наличие зрелых олигодендроцитов с протеолипидным белком
о Структуры БВ становятся гиперинтенсивными в определенной последовательности
о Визуализируемый на Т1-ВИ процесс миелинизации в норме завершается к концу первого года жизни
• Т2-ВИ:
о Миелинизированное БВ имеет гипоинтенсивный сигнал:
— Укорочение времени Т2 отражает перемещение межклеточной воды вследствие «обертывания» аксонов миелиновой оболочкой
о Снижение интенсивности сигнала на Т2-ВИ отстает от его повышения на Т1-ВИ на 4-8 месяцев
о Визуализируемый на Т1-ВИ процесс миелинизации завершается к третьему (в большинстве случаев к концу второго года) году жизни
о «Терминальные зоны»:
— Зоны стабильного гиперинтенсивного сигнала на Т2-ВИ в нормальном (в остальном) головном мозге
— Обычно вокруг треугольников боковых желудочков
— Вероятно, обусловлены скоплением интерстициальной воды, перемещающейся в желудочки через данные области
— Следует отличать от перивентрикулярной лейкомаляции или периваскулярных пространств
• PD-ВИ:
о Ключевая последовательность для дифференцировки глиоза от гипомиелинизации:
— Глиоз более гиперинтенсивен
• FLAIR:
о Не рекомендуется выполнять детям в возрасте 10 месяцев
в) Дифференциальный диагноз гипомиелинизации головного мозга:
1. Первичные синдромы гипомиелинизации:
• Болезнь Пелицеуса-Мерцбахера (БПМ)
• Спастическая параплегия 2-готипа (СП2)
• 18q-синдром
• TUBB4A-ассоциированные гипомиелинизирующие заболевания (с атрофией базальных ганглиев и/или мозжечка или без нее)
• Синдром 4-х «Г»(гипомиелинизация, гиподонтия, гипогонадотропизм, гипогонадизм)
• Глазо-зубо-пальцевая дисплазия
• Гипомиелинизация с врожденной катарактой
• Гипомиелинизация с вовлечением ствола головного мозга, спинного мозга/мышечной спастичностью нижних конечностей
• Фукозидоз
• Болезнь накопления сиаловой кислоты
• Синдром Айкарди-Готье
2. Недоношенность:
• Использование в оценке контрольных показателей нормального развития возможно у доношенных детей
• Скорректируйте хронологический возраст исходя из степени недоношенности
3. Экзогенные воздействия:
• Хронические тяжелые состояния в младенчестве:
о Врожденные сосудистые мальформации (АВФ)
о Недостаточность питания
• Лечение заболеваний у новорожденных:
о Трансплантация органов
о Химиотерапия
• При лечении первичных заболеваний процесс миелинизация обычно восстанавливается
4. Синдромы, споровождающиеся гипомиелинизацией и другими изменениями:
• Обычно вызывают дисмиелинизацию, а не гипомиелинизацию
• Мукополисахаридозы:
о Синдромы Хантера, Гурлера
• Митохондриальные энцефалопатии:
о Дефекты электронно-транспортной цепи (ЭТЦ)
о Аномалии митохондриальной мембраны
• Лейкодистрофии:
о Метахроматическая лейкодистрофия
о Глобоидная лейкодистрофия (Краббе)
• Трихотиодистрофия:
о Группа нарушений репарации ДНК
о Остеосклероз осевого скелета
о Волосы с тигровым узором» под поляризованным светом
• Нейродегенеративные заболевания:
о Нейрональные цероидные липофусцинозы могут сопровождаться гипомиелинизацией по мере развития кортикальной дегенерации
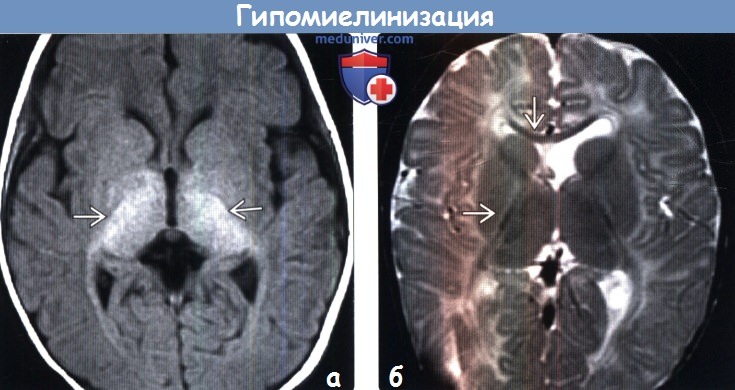
(б) МРТ, Т2-ВИ, аксиальный срез: у 14-месячного ребенка с артериовенозной фистулой определяется гипоинтенсивный сигнал от колена мозолистого тела и внутренних капсул, отражающий созревание миелина. Сопутствующая патология является частой причиной отсроченности процесса созревания миелина.
2. Микроскопия:
• Болезнь Пелицеуса-Мерцбахера:
о Диффузный недостаток миелина: признаки намного менее зрелого головного мозга
о Наличие периваскулярных островков нормального миелина обусловливает классический «тигровый» внешний вид ткани
о Отсутствие или недостаток компактного миелина, «избыточное количество миелиновых шаров»
д) Клиническая картина:
1. Проявления гипомиелинизации головного мозга:
• Наиболее частые признаки/симптомы:
о Задержка развития, гипотония
• Другие признаки/симптомы:
о Классический БПМ: титубация головы, гипотония, только 50% детей могут сидеть
о 18q-синдром: задержки развития, низкий рост, задержка «костного» возраста, аномалии конечностей
о Трихотиодистрофия: низкий рост, остеосклероз
2. Демография:
• Возраст:
о Первичные синдромы гипомиелинизации обычно проявляются в младенчестве
• Пол:
о Классическая БПМ имеет Х-сцепленный рецессивный тип наследования, что объясняет ее проявление исключительно у лиц мужского пола
о Другие формы БПМ имеют аутосомно-рецессивный тип наследования и проявляются у обоих полов с одинаковой частотой
3. Течение и прогноз:
• В некоторых случаях может возникать позднее прогрессирование симптомов
4. Лечение:
• На данный момент лечение наследственных заболеваний, характеризующихся гипомиелинизацией, отсутствует
е) Диагностическая памятка:
1. Обратите внимание:
• Гипополимеризацию может быть трудно отличить от дис- и демиелинизации
• При исследовании младенца не забудьте скорректировать хронологический возраст исходя из степени его недоношенности
2. Советы по интерпретации изображений:
• Выполните оценку степени миелинизации до выяснения хронологического возраста пациента:
о Избегайте предвзятости
• Для сужения нозологического диапазона при дифференциальной диагностике соотнесите визуализационную картину с клиническим анамнезом и неврологическим статусом пациента
3. Советы по отчетности:
• Определите, какому возрасту в норме соответствует имеющаяся степень миелинизации → «степень миелинизации соответствует возрасту х месяцев»
ж) Список литературы:
Редактор: Искандер Милевски. Дата публикации: 21.4.2019