Нестабильность суставов что это
Нестабильность коленного сустава
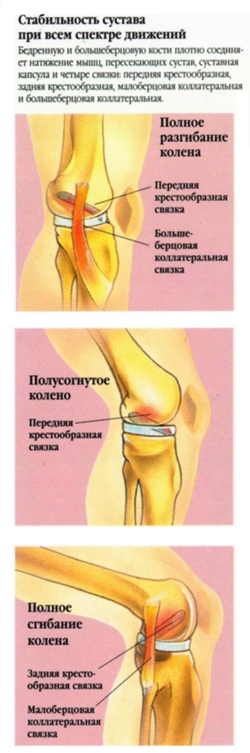
Стабильность сустава – необходимое условие его нормального функционирования. Он способен совершать движения определённой амплитуды в определённых направлениях, при этом все нагрузки распределяются правильно. Стабильность обеспечивается суставной сумкой, связочным аппаратом сустава, нормальным состоянием суставной полости. Нестабильность коленного сустава приводит к перераспределению нагрузок. В итоге страдает не только сам сустав, но и соседние структуры.
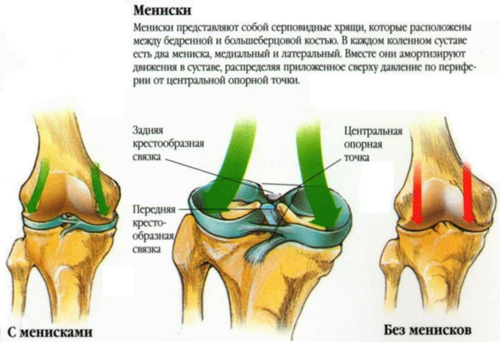
Главная причина нестабильности колена – повреждение крестообразных связок. Они находятся в полости сустава и соединяют между собой суставные поверхности большеберцовой и бедренной кости. Часто повреждение крестообразных связок происходит во время травмы, сочетается с повреждением менисков, гемартрозом (скоплением крови в полости сустава).
Причины
Часто патология появляется после серьезных травм вследствие дорожно-транспортного происшествия или профессиональных занятий следующими видами спорта: футбол, хоккей, бег, лыжные гонки. Приводят к появлению заболевания следующие действия:
Сильнее всего подвержены люди с генетической предрасположенностью (слабое развитие связочного аппарата).
Симптомы заболевания
Сразу после падения или удара по суставной капсуле появляется сильный болевой синдром отечность и скованность, что приводит к снижению подвижности. После фиксации сустава в травматологическом пункте удается снизить дискомфорт. Данная процедура рекомендуется для предварительной подготовки к диагностике (на раннем этапе она невозможна из-за острой боли).
Обычно пациент приходит к врачу с жалобами на боли во время ходьбы, ощущением, как будто колено «проседает». При длительном течении заболевания мышцы бедра становятся слабее, уменьшаются в объёме.
Врач осматривает пациента, проводит специальные тесты. Обычно нестабильность сустава диагностируется во время врачебного осмотра без дополнительного обследования.
Виды и степени патологии
Развитие заболевания часто происходит у спортсменов из-за работы с тяжелыми весами и из-за высоких нагрузок на четырехглавую мышцу бедра. Всего существует 3 степени суставной нестабильности:
Обратите внимание! Смещение измеряют не только в миллиметрах, но и в градусах. Для легкой степени это до 5o, а для тяжелой более 8o.
Различают следующие виды нестабильности в зависимости от того, какая связка повреждена:
Дополнительно используются подвиды:
Диагностика
С целью уточнения диагноза нестабильности коленного сустава и исключения других заболеваний проводят следующий комплекс исследований:
Нестабильность сустава
Общие сведения
Нестабильность сустава — это патология, при которой отмечается его чрезмерная подвижность или, напротив, недостаточная амплитуда движения, возникают повторные смещения суставных поверхностей («привычный вывих»). Причиной нарушения функций сустава обычно становятся травматические повреждения его элементов, ответственных за динамическую стабилизацию — вывихи, подвывихи и, особенно, их повторные эпизоды.
На фоне нестабильности сустава быстрее истираются его хрящевые ткани, патология прогрессирует и без медицинского лечения может привести к инвалидности.
Виды и степени нестабильности сустава
В зависимости от пораженного сочленения различают нестабильность плечевого, локтевого, коленного и других суставов. По степени поражения сустава различают следующие:
Симптомы нестабильности суставов
Симптоматика патологии напрямую зависит от вида сустава, вида его повреждения, нагрузки и выполняемых функций. В целом нестабильный сустав может проявлять себя следующим образом.
Диагностика нестабильности сустава
Терапевтическое лечение нестабильного сустава
Консервативная терапия направлена, в первую очередь, на исключение провоцирующих факторов, часто бывает необходима смена физической деятельности во избежание повышенных нагрузок на сустав.
Пациенту также может быть назначено, в зависимости от степени поражения и локализации сустава:
Хирургическое лечение нестабильного сустава
При высокой степени нестабильности консервативное лечение неэффективно, для лечения необходима хирургическая операция. Ее объем и техника зависят от локализации сустава и его клинического состояния. В частности, выполняются следующие виды операций.
Повторные вывихи, как правило, ведут к увеличению капсулы сустава, что, в свою очередь, позволяет головке легко соскальзывать при очередной нагрузке. Операция направлена на уменьшение объема капсулярного кармана.
Артроскопическая реконструкция связок
Выполняется при подтвержденном разрыве связок. Представляет собой реконструктивную операцию с использованием трансплантатов для создания новой связки, поскольку восстановить поврежденную уже не представляется возможным. Могут использоваться как синтетические протезы, так и трансплантаты из собственных тканей пациента. Для их фиксации используются различные конструктивные системы — интерферентные винты BIO-RCI, комплексы RIGID-FIX, BIO-INTRAFIX и другие.
Также применяются техники пластики суставной губы, различные костнопластические методики и др.
Все используемые хирургические операции доказали свою эффективность и безопасность. Выполняются в условиях хирургического стационара клиники. Использование современного микрохирургического оборудования и эндоскопического инструментария позволяют выполнять вмешательства с минимальной травмой и хорошим долгосрочным эффектом.
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалисты
проконсультируют Вас.
Нестабильность суставов
Нестабильностью называют такое состояние, при котором элементы сустава излишне подвижны относительно своего нормального состояния.
Суставы, в которых чаще всего развивается нестабильность – коленный, плечевой, локтевой. При нестабильности суставов соединительная ткань вокруг них (связки, суставная капсула) ослабевает или травмируется, что приводит к избыточной амплитуде движений.
Нестабильность плечевого сустава
Симптоматическая картина заболевания в первую очередь зависит от изначальной причины поражения. При вывихе или подвывихе сустава присутствует сильная боль, поскольку повреждаются мягкие ткани. Кроме того, может ощущаться хруст или щелчок в суставе. Так как при вывихе головка плечевой кости выходит из сустава, возникает ограничение двигательной функции. Также может измениться внешняя форма сустава и нарушается чувствительность.
Нестабильность коленного сустава
При повреждении капсульно-связочного аппарата коленного сустава постепенно начинает развиваться нестабильность, а с течением времени паталогические процессы начинают захватывать и другие суставные структуры. Одна из самых распространенных травм, приводящая к такой патологии – разрыв крестообразных связок или повреждение мениска. Нестабильность коленного сустава – профессиональное заболевание футболистов, волейболистов, баскетболистов и участников других активных видов спорта, но и в повседневной жизни травма крестообразных связок или мениска не является редкостью.
Признаками нестабильности коленного сустава являются болезненные ощущения, гематома в месте травмы, отек мягких тканей. Но основной симптом – это ощущение неустойчивости, которое приводит к подкашиванию ноги, невозможности распрямить голень и, как следствие, к хромоте.
Нестабильность локтевого сустава
Основная причина развития нестабильности локтевого сустава – острая травма (переломы, вывихи и др.). Кроме того, к повреждениям капсульно-связочного аппарата приводят множественные микротравмы, образующиеся при многократном повторении травмирующих движений. Чаще всего заболевание возникает у людей, занимающихся определенными видами спорта, либо в связи с профессиональной деятельностью.
Изначально симптоматика может быть слабо выражена и проявляться небольшими болезненными ощущениями, как правило, при определенной амплитуде движений. Но с течением времени болевой синдром может нарастать, так же, как мышечная гипотрофия и ощущение нестабильности сустава.
Лечение нестабильности суставов
Выбор метода лечения зависит от причины поражения, вида и степени развития заболевания. В некоторых случаях можно ограничиться консервативной терапией, в других не обойтись без хирургического вмешательства.
Основные методы консервативного лечения
Хирургическое вмешательство при нестабильности суставов проводится в случае серьезных повреждений в результате травмы (для восстановления целостности сустава) либо в случае отсутствия результатов консервативной терапии (при запущенной стадии заболевания).
В настоящий момент большинство хирургических вмешательств по поводу нестабильности суставов проводится при помощи артроскопической техники, что позволяет осуществить операцию без вскрытия полости сустава и, как следствие, снизить травматичность. Но в некоторых случаях, при сложных внутрисуставных переломах или необходимостью лучше видеть операционное поле, проводится открытая операция.
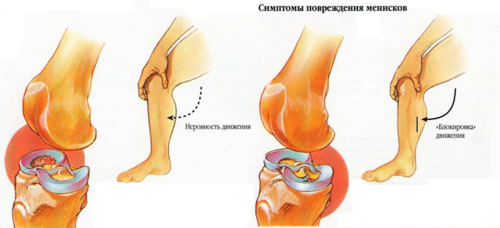
Нестабильность коленного сустава
Причиной разрыва мениска является непрямая или комбинированная травма, сопровождающаяся ротацией голени кнаружи (для медиального мениска), кнутри (для латерального мениска). Повреждение менисков возможно при резком чрезмерном разгибании сустава из согнутого положения, отведении и приведении голени, реже — при воздействии прямой травмы (удар суставом о край ступеньки или нанесение удара каким-либо движущимся предметом). Повторная прямая травма (ушибы) может привести к хронической травматизации менисков (менископатия) и в дальнейшем к разрыву его (после приседания или резкого поворота).
Дегенеративные изменения мениска могут развиться в результате хронической микротравмы, подагры, хронической интоксикации, особенно если последние имеются у лиц, которым приходится много ходить или работать стоя. При комбинированном механизме травмы, кроме менисков, обычно повреждаются капсула, связочный аппарат, передняя крестообразная связка, жировое тело, хрящ и другие внутренние компоненты сустава.
Разрывы медиального мениска часто сочетаются с повреждением бокового капсульно-связочного аппарата. При повторных блокадах со смещением оторванной части мениска травмируются передняя крестообразная связка и хрящ внутреннего мыщелка бедра с развитием хондромаляции.
Диагностика повреждений менисков в остром периоде затруднена вследствие наличия симптомов реактивного неспецифического воспаления. Характерны локальная боль по ходу суставной щели соответственно зоне повреждения (тело, передний, задний рог), резкое ограничение движений, особенно разгибания, наличие гемартроза или выпота. При однократной травме чаще возникают ушибы, надрывы, ущемления и даже раздавливание мениска без отрыва и отделения его от капсулы. Предрасполагающими моментами для полного разрыва не поврежденного ранее мениска, являются дегенеративные явления и воспалительные процессы мениска. При правильном консервативном лечении подобного повреждения можно достичь полного выздоровления.
После стихания реактивных явлений через 2—3 недели выявляются: локальная боль и инфильтрация капсулы на уровне суставной щели, часто выпот и блокада сустава. Подтверждают повреждение различные характерные болевые тесты. Количество этих тестов велико. Наиболее информативны из них следующие: симптомы разгибания (Роше, Байкова, Ланды и др.); ротационные (Штейман — Брагарда); симптомы компрессии и медиолатеральный тест.
Наиболее типичным и простым для распознавания разрыва медиального мениска является истинная блокада сустава (разрыв мениска по типу «ручка лейки»). При этом сустав фиксируется под углом 150—170° в зависимости от величины смещенной части мениска. Истинную блокаду мениска необходимо дифференцировать от рефлекторной мышечной контрактуры, часто возникающей при ушибах, повреждениях капсульно-связочного аппарата и ущемлении внутрисуставных тел (хондромаляция, хондроматоз, болезнь Кенига, болезнь Гоффы и др.). Нельзя забывать о возможности ущемления гипертрофированной крыловидной складки. В отличие от блокады сустава мениском эти ущемления кратковременны, легко устраняются, безобидны, но часто сопровождаются выпотами.
Наиболее характерными симптомами повреждения латерального мениска являются локальная боль в наружном отделе суставной щели, усиливающаяся при внутренней ротации голени, припухлость и инфильтрация в этой зоне; симптом щелчка или переката и реже симптом блокады.
На обзорной рентгенограмме определяется сужение соответствующих отделов суставной щели с явлениями деформирующего артроза. В подобных случаях помогают параклинические методы.
Симптоматология при повреждениях обоих менисков складывается из суммы признаков, присущих каждому из них. Одномоментное повреждение обоих менисков возникает редко. Предрасполагающим фактором является разрыв межменисковой связки, что ведет к патологической подвижности менисков и способствует их повреждению. Диагностика разрыва обоих менисков затруднена, так как обычно преобладает клиническая картина повреждения внутреннего мениска. Ошибки в распознавании повреждений менисков составляют 10-21%.
Разрыв передней крестообразной связки
Травма передней крестообразной связки (ПКС) коленного сустава является одним из самых частых повреждений в спорте, по некоторым данным, повреждения ПКС даже опережают по частоте травмы менисков. В среднем за год на 100 ООО человек приходится по 30 случаев травмы передней крестообразной связки. Среди всех связок колена передняя крестообразная травмируется чаще всего, почти в 15-30 раз чаще, чем задняя. Наиболее часто травма ПКС встречается в футболе, гимнастике, баскетболе, горнолыжном спорте. В исследованиях отмечено, что женщины более подвержены травмам передней крестообразной связки, чем мужчины.
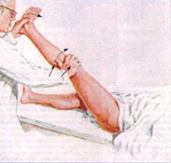
Тест Лахмана проводится в положении больного на спине.
Исследуемый сустав сгибают до угла 160°. Дистальную часть бедра охватывают левой рукой, правой рукой, заведенной на заднюю поверхность проксимальной части голени, осуществляют плавно и мягко тягу кпереди. Результаты теста складываются из ощущения смещения голени кпереди, величины этого смещения и по изменению конфигурации передней поверхности коленного сустава в проекции связки надколенника.
Тест переднего «выдвижного ящика»- голень избыточно смещается вперед.
Симптом переднего подвывиха голени относительно мыщелков бедренной кости в положении разгибания со спонтанным вправлением его при сгибании у пациентов с поврежденной передней крестообразной связкой известен в англоязычной литературе под названием pivot-shift (тест Макинтоша).
Прямой тест «соскальзывания» выполняют следующим образом: хирург придает исследуемой конечности положение ротации внутрь, удерживая ее за стопу одной рукой, и производит вальгусное отклонение голени, воздействуя другой рукой на верхнюю треть задней поверхности голени. Далее производят медленное сгибание в коленном суставе. Положительный тест характеризуется ощущением вправления проксимальной части голени при достижении 140—150° сгибания.
©2010-2013 Федеральный центр травматологии, ортопедии и эндопротезирования
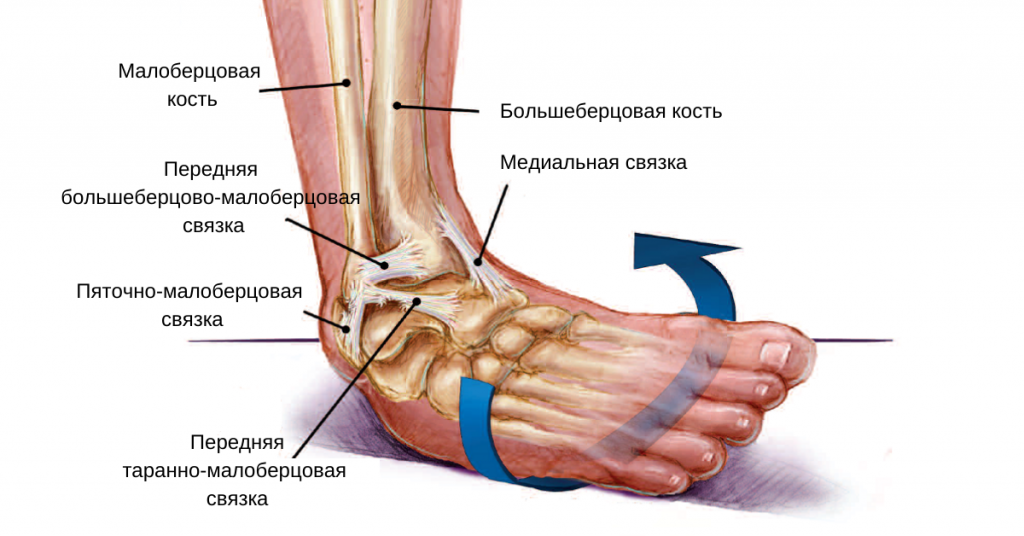
Хроническая нестабильность голеностопного сустава
Растяжение связок голеностопного сустава является распространенной спортивной травмой, и у 20% пациентов с острым растяжением связок голеностопа в последующем развивается его хроническая нестабильность. Ежегодно в США регистрируется 2 миллиона растяжений латеральных связок голеностопного сустава, включая повреждение передней таранно-малоберцовой связки, пяточно-малоберцовой связки и/или задней таранно-малоберцовой связки. В литературе освещается высокий уровень стойкой утраты трудоспособности и рецедивирования.
После острого растяжения связок голеностопного сустава обычно возникают сложности с постуральным контролем, проприоцепцией, временем реакции мышц и мышечной силой, что может привести к хронической нестабильности голеностопного сустава (ХНГС). Неспособность выполнять прыжки и приземления в течение 2 недель после растяжения латеральных связок голеностопа, слабый динамический постуральный контроль и низкий результат при оценке функции через 6 месяцев после первого эпизода свидетельствуют от высокой вероятности развития ХНГС. Хроническая нестабильность включает в себя механическую нестабильность (движения превышают нормальные физиологические пределы) и функциональную нестабильность (субъективные ощущения нестабильности, связанные с сенсомоторным или нервно-мышечным дефицитом).
Клиническая картина
В анамнезе пациентов с ХНГС имеются повторяющиеся в прошлом растяжения связок голеностопного сустава или более серьезные инверсионные травмы. Поэтому они принимают особые меры предосторожности во время ношения тяжестей, напряженной деятельности и ходьбы по неровной поверхности.
ХНГС характеризуется рядом нарушений, которые могут быть оценены по множеству сенсомоторных показателей. Очевидно, что при ХНГС присутствуют осознанное восприятие афферентной соматосенсорной информации, рефлекторные реакции и дефицит эфферентного моторного контроля. Специфическое происхождение этих нарушений, локализованных в связках голеностопного сустава или на спинальном или супраспинальном уровнях контроля движений, еще предстоит полностью выяснить. Ясно, что при нестабильности голеностопного сустава изменяются как обратные, так и прямые механизмы двигательного контроля.
Про растяжение синдесмоза голеностопного сустава читайте здесь.
Главными выявленными причинами ХНГС являются: снижение проприоцептивных способностей из-за потери механорецепторов и снижение силы мышц, осуществляющих инверсию и эверсию стопы. Когда происходит растяжение латеральных связок голеностопного сустава, повреждение касается не только структурной целостности связок, но и различных механорецепторов в суставных капсулах, связках и сухожилиях, расположенных вокруг голеностопного комплекса. В совокупности эти рецепторы обеспечивают обратную связь относительно давления и напряжения в суставах, в конечном счете обеспечивая ощущение движения и положения сустава. Посредством афферентных нервных волокон эта информация интегрируется вместе с данными визуальной и вестибулярной системам в сложную систему контроля, которая регулирует постуру и координацию. Когда афферентный вход изменяется после травмы, могут быть изменены соответствующие корректирующие мышечные сокращения. Таким образом, травмирование механорецепторов, окружающих голеностопный сустав при латеральном растяжении, может способствовать развитию функциональных нарушений и его хронической нестабильности.
Проприоцепция
Проприоцепция описывается как часть сенсорной информации, собранной в центральной нервной системе от механорецепторов, находящихся в суставной капсуле, связках, мышцах, сухожилиях и коже. Травма связочных тканей, содержащих механорецепторы, может привести к проприоцептивному дефициту и, следовательно, развитию ХНГС.
Слабость мышц
Помимо сенсомоторных нарушений, исследователи предполагают, что слабость малоберцовых мышц также связана с нестабильностью голеностопного сустава. Недостаток эверсионной силы снижает способность соответствующих мышц противостоять инверсии и возвращать стопу в нейтральное положение и, таким образом, предотвращать инверсионное растяжение связок. У пациентов, страдающих ХНГС, была выявлена неконцентрическая, а эксцентрическая слабость мышц, осуществляющих эверсию стопы. Другие исследователи выявили дефицит концентрической инверсионной силы у пациентов с ХНГС. Они привели два объяснения причин возникновения слабости мышц-инверторов. Во-первых, это может быть результатом селективного рефлекторного торможения способности инверторов лодыжки начать движение в направлении начальной травмы. Второй причиной может быть глубокая дисфункция малоберцового нерва, являющаяся следствием его перерастяжения. Еще одна теория, которую рассматривали исследователи, заключается в том, что пул моторных нейронов, связанных с мышцами-инверторами, стал менее возбудимым по отношению к латеральному растяжению голеностопного сустава, в то время как пул моторных нейронов, связанный с мышцами-эверторами, не так сильно затронут.
Предикторы ХНГС
Doherty считает, что комбинация теста баланса SEBT и теста на оценку способностей стопы и голеностопного сустава (FAAM) может предсказать вероятность возникновения ХНГС.
Диагностика
Механическая нестабильность голеностопного сустава связана со слабостью связок, в то время как функциональная нестабильность голеностопного сустава связана с дефицитом постурального контроля, нейромышечными нарушениями, слабостью мышц и уменьшением проприоцепции. Критерии диагностики ХНГС недавно были обновлены Международной ассоциацией голеностопного сустава, и могут включать семь подгрупп, в том числе комбинацию механической нестабильности, частоту вывихов и ощущение нестабильности.
При физическом осмотре необходимо регистрировать движение заднего отдела стопы и проверять силу малоберцовых мышц. Необходимо протестировать связки на наличие признаков слабости. Должны быть проведены тесты на стабильность, такие как тест на выявление симптома переднего выдвижного ящика и тест наклона таранной кости. У пациентов с ХНГС проприоцепция часто бывает ненормальной; 86% пациентов с растяжением голеностопного сустава III степени имеют повреждение малоберцового нерва, а у 83% наблюдаются повреждение большеберцового нерва. Для тестирования проприоцепции можно использовать модифицированный тест Ромберга: пациент стоит на здоровой ноге с открытыми глазами, а затем с закрытыми глазами, и это повторяется с поврежденной ногой.
Также для диагностики ХНГС следует выполнить МРТ. При этом о повреждении связок будут свидетельствовать отек, разрыв волокон, волнистость связки или отсутствие визуализации. Голеностопный сустав должен находиться в нейтральном положении или в положении небольшого подошвенного сгибания, чтобы помочь распрямить переднюю таранно-малоберцовую связку и пяточную малоберцовую связку. Ограничениями МРТ являются стоимость, время, доступность, двигательный артефакт и неспособность точно предсказать развитие ХНГС.
Итоговые показатели
Отчет пациента
Объективные тесты
Лечение
Для выбора правильного лечения крайне важно разграничить функциональную и анатомическую нестабильность. В отличие от острого растяжения связок голеностопа, лечение ХНГС может потребовать хирургического вмешательства. Перед проведением любой хирургической процедуры настоятельно рекомендуется использовать все возможности консервативного лечения. На этапе реабилитации следует проводить нервно-мышечную и проприоцептивную тренировки, а также применять ортопедические изделия, если это необходимо.
Друзья, совсем скоро состоится семинар «Нижние конечности, диагностика и терапия, анализ ходьбы и бега». Узнать подробнее…
Поскольку исследования продемонстрировали, что повторяющиеся травмы голеностопного сустава вызывают нейросенсорные, проприоцептивные и механические нарушения, то помимо укрепляющих упражнений показаны упражнения, улучшающие проприоцепцию, баланс и функциональную способность.
Консервативное лечение
Тренировка баланса
Проблемы, обнаруженные у пациентов с ХНГС, заключаются в нарушении постурального контроля и осознания положения суставов, а также в повышенной нестабильности. Считается, что в основе этих проблем лежат изменения в функционировании сенсорно-моторной системы. Тренировка баланса — важная часть современных протоколов реабилитации при ХНГС. Было определено влияние тренировок с целью улучшения баланса на сенсомоторный дефицит, характерный для ХНГС. Сюда относятся постуральный контроль, динамический баланс, ощущение положения суставов и сегментарные спинальные рефлексы. Выполнение теста баланса SEBT предлагался в качестве отличного реабилитационного упражнения для тренировки баланса при ХНГС.
Прогрессирующая нагрузка
Было показано, что изокинетическое укрепление мышц оказывает положительное влияние на функциональную способность, мышечную силу и проприоцепцию голеностопного сустава.
Ортезирование
Docherty рекомендует использовать ортезы у лиц с ХНГС для занятия спортом, сопровождающимся повышенным риском. При этом следует учитывать индивидуальные потребности, такие как риск зависимости, вероятность ненадлежащего использования, стоимость и т.д.
Хирургическое вмешательство
Когда консервативные методы не оказывают должного эффекта, следует рассмотреть возможности хирургического вмешательства. Поврежденные связки восстанавливаются путем применения сухожильных трансплантатов или местных тканей. Среди хирургических методов-процедура Брострема, которая в первую очередь восстанавливает поврежденные связки. Удлинение при первичном восстановлении за счет перемещения сухожилия защищает повреждение и добавляет стабильности. Артроскопия также эффективна в диагностике и лечении ХНГС.
Сопутствующие повреждения
ХНГС часто ассоциируется с поражениями, возникающими из-за сопутствующих факторов. Они не обязательно возникают при ХНГС, а если и возникают, то не одномоментно. Сопутствующими поражениями, которые могут сопровождать ХНГС, являются комплексный региональный болевой синдром, невропраксия, синдром пазухи предплюсны, нарушения со стороны связочного аппарата, такие как малоберцовая тендинопатия, смещение или подвывих, импинджмент-синдром, переломы, такие как перелом переднего отростка пяточной кости, малоберцовой кости и латерального отростка таранной кости, суставной мыши и остеохондральное поражение купола таранной кости или дистального отдела большеберцовой кости.
Синдром пазухи предплюсны
Синдром пазухи предплюсны — обычное явление среди баскетболистов и волейболистов, танцоров и людей с избыточным весом. Он также часто встречается у пациентов с плоскостопием и гиперпронационными деформациями. Данное состояние включает боль и чувствительность в пазухе предплюсны, т.е. в области латеральной части заднего отдела стопы. Оно может возникнуть в результате единичного или множественных растяжений голеностопного сустава. Синдром диагностируется методом исключения, хотя МРТ может выявить признаки воспаления. Синдром пазухи предплюсны лечится первичным восстановлением связок, увеличением за счет сухожилий или обоими способами.
Остеохондральные дефекты
Остеохондральные дефекты — это повреждения таранной кости. Они могут включать вздутие хрящевых слоев и внутрикостные кистовидные поражения или даже переломы костных слоев и хрящей. Остеохондральные дефекты могут быть результатом травматического повреждения или повторяющихся травм. Клинически наблюдается отечность, нестабильность голеностопного сустава и продолжительная боль. Точный механизм изучен не до конца. Лечение оперативное в зависимости от природы, размера и локализации поражений.
Тендинопатия малоберцовых мышц
Тендинопатия малоберцовых мышц — это хроническое воспаление сухожилия малоберцовых мышц, которое приводит к слабости активных стабилизаторов голеностопного сустава. Это происходит, когда человек выполняет повторяющиеся действия, которые раздражают сухожилие в течение длительного периода времени. Кроме того, неправильная тренировка и ношение плохой обуви могут вызвать тендинопатию малоберцовых мышц. Люди, которые имеют варусную установку заднего отдела стопы, более склонны к развитию данного состояния. В большинстве случаев заболевание лечится консервативно, однако набирают популярность хирургическое лечение открытым способом или посредством эндоскопии.
Нестабильность подтаранного сустава
Нестабильность подтаранного сустава — это заболевание, этиология которого еще неизвестна. Диагностика затруднена. Оно может иметь симптомы ХНГС. Клинически, у пациентов с нестабильностью подтаранного сустава наблюдается увеличенная внутренняя ротация. Заболевание лечится с помощью переноса сухожилия или тенодеза, например, процедуры Chrisman–Snook или альтернативно с помощью анатомической реконструкции связок.