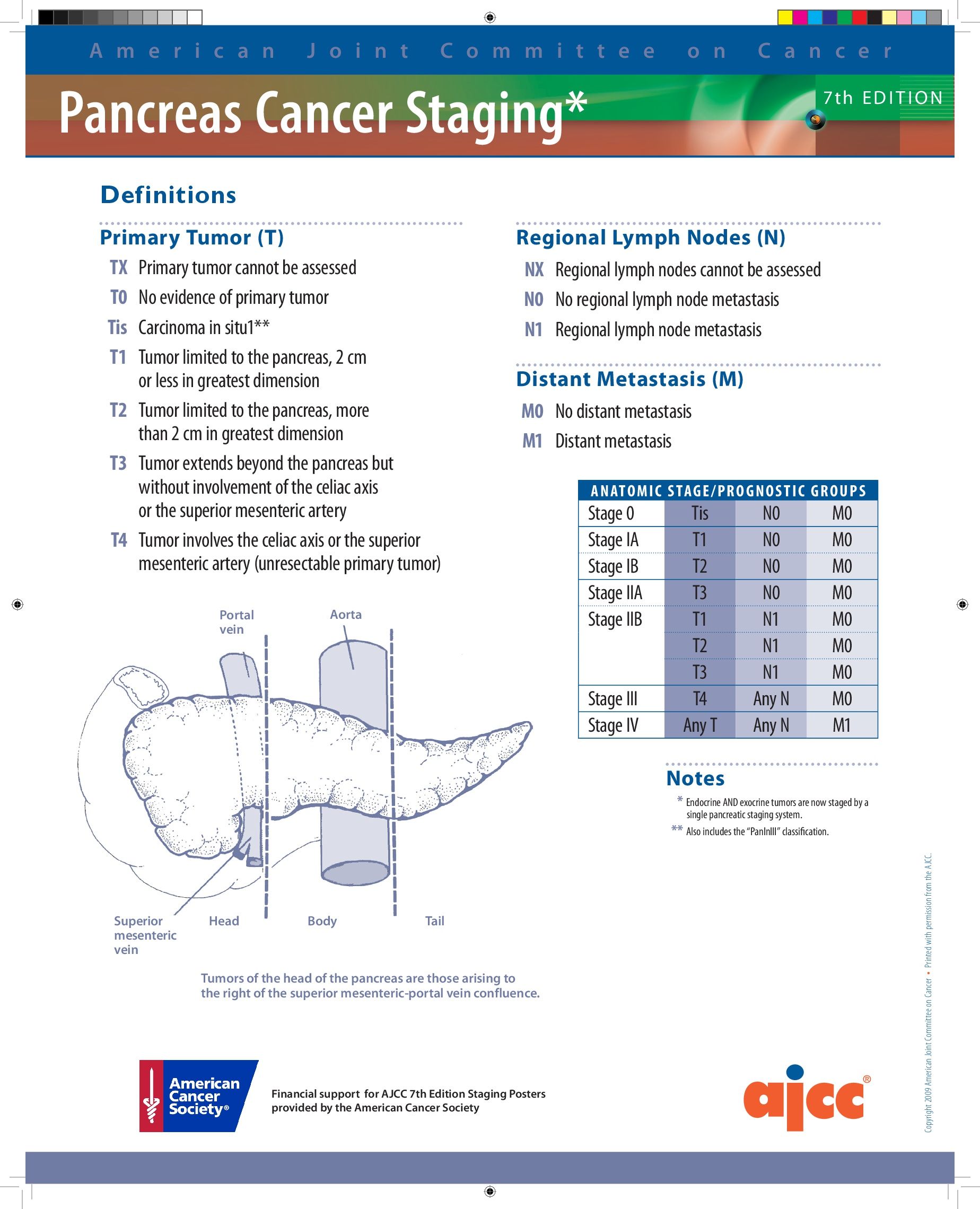
стромальный компонент поджелудочной железы что это такое
Поджелудочная железа: размеры, норма
В пищеварительную систему входит такой орган, как поджелудочная железа. Она способствует перевариванию пищи. Имеется в виду жирная, углеводистая, белковая еда. Благодаря такому органу происходит регуляция углеводного обмена в организме. При развитии различных патологических процессов или заболеваниях повышается риск серьезного последствия для поджелудочной железы.
Форма
Во время ультразвукового исследования определяется форма и отклонение от нормы. При отсутствии каких-либо проблем, орган будет иметь S образную форму. В некоторых ситуация можно выявить патологию, которая выражается в нарушенной форме. Орган может быть кольцевидной, спиральной, расщепленной, добавочной формы. Аномалия, которая выявлена с помощью узи, это изолированный дефект поджелудочной или часть тяжелого патологического процесса.
В большинстве случаев, ультразвуковое исследование способно выявить только косвенные симптомы. Речь идет о сужении или дополнительном протоке. В такой ситуации врач может назначить другое исследование, чтобы исключить иди подтвердить отклонение.
Размер
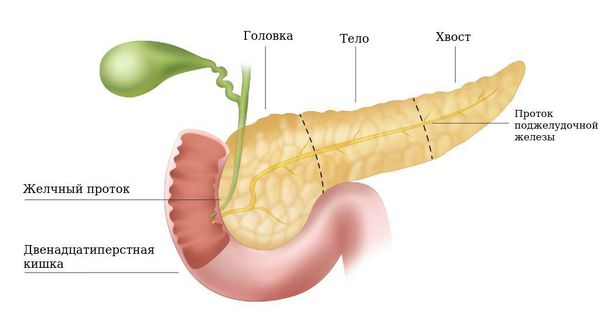
Диагностическое ультразвуковое исследование заключается также в измерении параметров поджелудочной железы. У взрослого человека норма размера варьируется от 14 до 22 сантиметров. Весит такая поджелудочная железа около 75 грамм. Орган состоит из головки, где расположен крючковидный отросток (длина такого отростка приблизительно три сантиметра), тела (длина колеблется от 1.5 до 1.7 сантиметра) и хвоста (размер около двух сантиметров).
Головку охватывает двенадцатиперстная кишка. Локализацией является уровень первого и начало второго поясничного позвонка. У протока поджелудочной железы ровная гладкая стенка. Ее диаметр не превышает один миллиметр в теле и двух миллиметров в головке. Колебание параметров может происходить как в меньшую, так и в большую сторону.
Каждый вид патологического процесса отличается различной картиной, которая видна во время ультразвукового исследования. Воспалительный процесс, который сопровождается отечностью, характеризуется увеличением участка от головки до хвоста. При наличии опухоли будут увеличиваться отдельные пораженные части. К примеру, злокачественное образование более чем в 55 процентах случаев расположено в головке поджелудочной железы. В таком случае голова органа увеличиться более 4 сантиметров. Около 15 процентов случаев диагностируют онкологию тела поджелудочной железы. Будет увеличено тело органа.
Контур
Норма это наличие ровных и четко очерченных контуров. Имеются в виду все составляющие органа (головка, тело, хвост). При расплывчатых очертаниях можно предположить, что развивается воспалительный процесс в поджелудочной железе. Часто встречается, что отечность спровоцирована органом, который расположен рядом. К примеру, возникновение реактивного отека поджелудочной связано с гастритом, язвой желудка и двенадцатиперстной кишки.
Киста и абсцесс способствуют появлению выпуклых и гладких контуров на отдельных участках органа. Неровности границы являются последствием панкреатита и опухоли, размер которой не превышает один сантиметр, и которая расположена на поверхности. Внешние границы могут измениться, если сформировалось крупное новообразование, размер которого превышает два сантиметра.
Структура
С помощью ультразвукового исследования определяется структура поджелудочной железы, учитывая плотность. Нормой является зернистая структура, средняя плотность, которая похожа на плотность печени или селезенки. На мониторе определяется наличие равномерной эхогенности с небольшим вкраплением. Если изменена плотность органа, будет изменяться отражение ультразвуковых волн.
Может наблюдаться увеличение (гиперэхогенность) или уменьшение (гипоэхогенность) плотности. Визуализация гиперэхогенности связана с хроническим панкреатитом. Наличие частичной гиперэхогенности говорит о камне или опухоли. Выявить гипоэхогенность можно во время острого панкреатита, отечности и злокачественных новообразованиях. Киста или абсцесс характеризуется наличием эхонегативных участков, когда не происходит отражения ультразвуковых волн. В таком случае на мониторе видны белые участки. Практика показывает, что во время ультразвукового исследования выявляется смешанная эхогенность, когда совмещается гиперэхогенная и гипоэхогенная область.
Как расшифровывают результаты
Когда окончено ультразвуковое исследование, квалифицированный врач оценит полученные данные, на основании которых выносится заключение. В нем происходит полная расшифровка результата обследования поджелудочной железы. Наличие какой-либо болезни или подозрение на нее характеризуется совокупностью нескольких изменений.
При незначительных отклонениях поджелудочной железы от стандартного показателя нет необходимости ставить точный диагноз. Расшифровку врач проводит после ультразвукового исследования, на это потребуется приблизительно 15 минут.
МРТ поджелудочной железы что показывает
Магнитно-резонансную томографию проводят в качестве экспертного способа обследования при выявлении заболеваний поджелудочной железы.
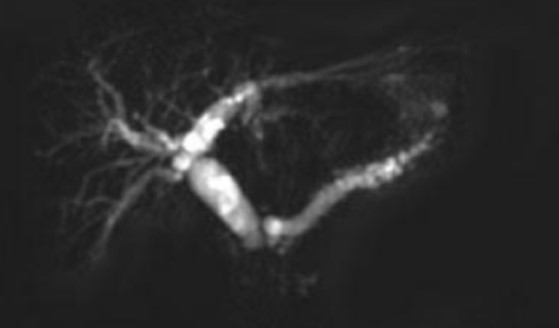
Современные агрегаты способны нивелировать артефакты, связанные с естественными движениями (ток крови по сосудам, перистальтика, дыхательные экскурсии). Использование фазированных решеток для усиления магнитного поля в области интереса позволяет получить послойные изображения органов билиарной системы с высоким контрастным разрешением. Оценку поджелудочной железы оптимизируют с помощью МР-панкреатографии, отбражающей протоковую систему, и МР-ангиографии, демонстрирующей сосуды.
Врач может рассматривать снимки патологического очага в увеличенном виде. С помощью компьютерного моделирования доступна реконструкция объемного изображения.
Магнитно-резонансное сканирование не подразумевает инвазивного проникновения в организм, как при эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ), и может быть выполнено в амбулаторных условиях. При отсутствии противопоказаний диагностическая процедура абсолютно безопасна для человека.
Введение препарата на основе хелатов гадолиния увеличивает различия в интенсивности сигнала между нормальной паренхимой поджелудочной железы и измененной тканью при злокачественных опухолях. МРТ с усилением полезна при оценке острого панкреатита, показывает зону некроза при осложненных формах. Исследование позволяет дифференцировать гиперваскулярные образования поджелудочной железы, которые могут имитировать кистозные поражения при неконтрастном сканировании.
Заболевания поджелудочной железы
Магнитно-резонансная томография при острой патологии органа
При остром панкреатите МРТ показывает наличие и степень некротизации поджелудочной железы, область отека. Магнитно-резонансное исследование имеет преимущества по сравнению с КТ в диагностике невыраженных (начальных) изменений.
Стандартный протокол МР-сканирования поджелудочной железы, включающий T2 ВИ, T1 ВИ с подавлением жира и серию последовательностей T1 ВИ, GRE до и после введения гадолиния, является надежным способом определения стадии острого панкреатита и прогноза заболевания.
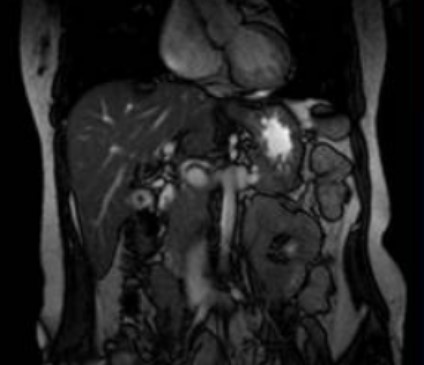
При тяжелом остром панкреатите МРТ поджелудочной железы с контрастом выполняют для оценки перфузии паренхимы и наличия некроза. Увеличение органа хорошо визуализируется на любой последовательности, а паренхиматозный отек лучше проявляется на нативной T1 ВИ.
МРТ поджелудочной железы при хроническом панкреатите показывает неравномерное расширение главного протока с формированием боковых ветвей, дефекты наполнения
Опухоли поджелудочной железы.
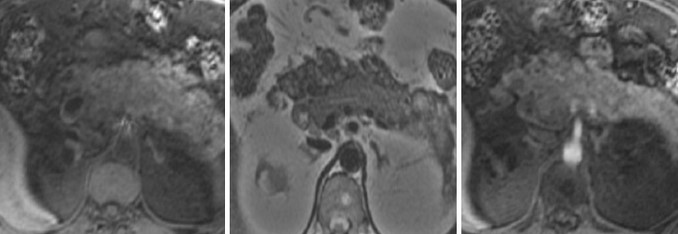
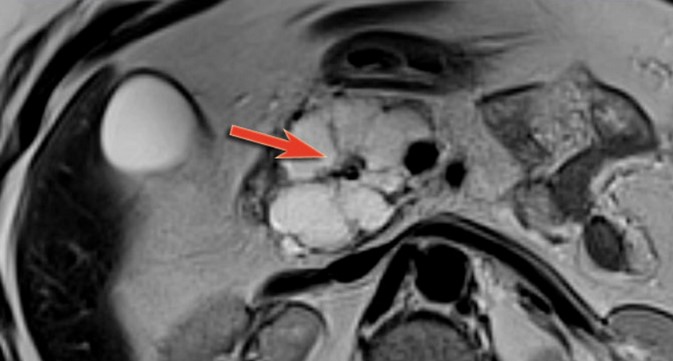
Знак двойного протока на МРТ указывает на панкреатический рак головки органа
Большинство случаев (85%) злокачественных поражений представляет собой аденокарциному протокового происхождения с типичной локализацией в головке органа. Рак поджелудочной железы трудно обнаружить на ранней стадии, так как клинические проявления отсутствуют. По мере прогрессирования патологии появляются боли в животе, спине, слабость, пожелтение кожных покровов и склер. Ультрасонография при размерах новообразования менее 3 см демонстрирует неоднозначные данные. Мультипараметрическая МРТ с диффузионно-взвешенной визуализацией и магнитно-резонансная холангиопанкреатография позволяют анализировать морфологические изменения паренхимы поджелудочной железы и протока.
Кистозные и псевдокистозные новообразования.
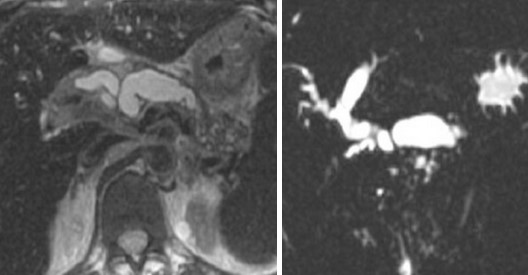
Мультикистозное поражение поджелудочной железы на МРТ
Кисты и псевдокисты обнаруживают при ультразвуковом сканировании органов брюшной полости, часто при маленьких размерах симптомы неспецифичны или отсутствуют. Пройти углубленное исследование важно для определения злокачественного потенциала новообразования. Для постановки диагноза имеют значение пол, возраст, анамнез (травма, алкогольная интоксикация, хронические заболевания органов билиарной системы и пр.). Окончательная верификация возможна после морфологического исследования.
Признаки кистозных новообразований поджелудочной железы:
неправильный контур, утолщение стенок;
визуализация твердых компонентов;
расширенный панкреатический проток более 3 мм;
Делают ли МРТ при заболеваниях поджелудочной железы?
МРТ при заболеваниях поджелудочной железы делают для выявления патологии, определения стадии заболевания и обнаружения осложнений. Снимки предоставляют доктору ценную информацию для постановки диагноза. Врач анализирует:
местоположение, размеры и внутреннее строение железы;
вовлечение в патологический процесс парапанкреатической клетчатки, распространение опухоли в близлежащие ткани, связь новообразования с поджелудочной железой, поражение лимфатических узлов;
конфигурацию, плотность опухоли, особенность кровоснабжения, наличие зон некроза, кальцификации (позволяет дифференцировать добро- и злокачественные процессы);
состоятельность анастомозов после пересадки печени;
изменения в паренхиме, степень выраженности воспаления;
видоизменение протоков панкреатического и билиарного тракта в целом, наличие стриктур, локализацию, камнеобразование;
изменения в забрюшинном пространстве пр.
С учетом отсутствия отдаленных последствий после проведения диагностической процедуры исследование подходит для динамического наблюдения за кистозными новообразованиями, контроля эффективности терапии.
МРТ поджелудочной железы: показания
Что лучше, сделать магнитно-резонансную или компьютерную томографию, решает доктор с учетом клинической ситуации и ограничений к применению метода
необходима предоперационная диагностика для изучения анатомических особенностей и планирования вмешательства;
результаты УЗИ неоднозначны/подозрительны на патологию поджелудочной железы, что подразумевает расширенную диагностику;
требуется проведение дифференциации рака и хронического панкреатита;
отклонения от нормы в лабораторных показателях указывают на заболевание поджелудочной железы, желчного пузыря, протоков, печени;
есть подозрение на опухоль в билиарной системе, необходимо определить стадию онкологического процесса, рецидив после лечения;
имеют место противопоказания к проведению компьютерной томографии, в том числе, к КТ с усилением (беременность, детский возраст, аллергия на йодсодержащий контраст, почечная недостаточность, гиперфункция щитовидной железы);
отсутствует эффект терапии при панкреатите/наблюдаются частые обострения при соблюдении диеты (МРТ поджелудочной железы показывает холедохолитиаз, внутрипросветные камни, стадию воспаления);
необходимо исключить послеоперационные осложнения и пр.
Как делают МРТ поджелудочной железы?
Перед началом сканирования необходимо оставить вещи, содержащие металл, в ячейке для хранения. Забытый в кармане сотовый телефон или платежная карта при попадании в магнитное поле вызывают искажения на фото.
После оформления документации рентгенлаборант провожает пациента в диагностическую комнату и укладывает на стол сканера. Конечности фиксируют мягкими ремнями и валиками, над животом располагают усиливающую катушку.
Если запланирована МРТ поджелудочной железы с контрастом, в вену вводят катетер. В определенные фазы исследования через дренаж автоматически (с помощью инъектора) будет поступать усилитель на основе хелатированного гадолиния для улучшения визуализации.
Медперсонал наблюдает за ходом диагностики через стекло из смежного помещения. Общение происходит посредством громкой связи, на непредвиденный случай (приступ клаустрофобии, ухудшение самочувствия) под рукой пациента есть специальная сигнальная кнопка. Технический шум, воспроизводимый оборудованием, можно нивелировать с помощью наушников.
После нативной серии снимков предусмотрено ожидание для распространения красителя с током крови к органам билиарного тракта. Длительность МРТ с контрастом составляет 30-45 минут. Результаты будут готовы в течение часа. Препятствий к повседневной деятельности нет.
МРТ поджелудочной железы, как подготовиться?
Все вопросы о МР-сканировании задайте лечащему врачу
Магнитно-резонансную томографию чаще выполняют в плановом порядке, в ургентных ситуациях при остром животе предпочтительнее сделать КТ.Подготовка к МРТ поджелудочной железы подразумевает:
Прием препаратов. Лекарства для плановой терапии употребляют в обычном режиме. Спазмолитики, ферменты, адсорбенты, слабительные используют исключительно по рекомендации врача. Клизма нужна при хронических запорах (если запланировано обследовать все органы желудочно-кишечного тракта).
Не забудьте взять с собой результаты УЗИ, ФГДС, изображения и описания ранее выполненных МРТ/КТ, эпикризы из стационара, заключение онкоконсилиума. Если исследование оплачивает страховая компания, потребуется полис ОМС или ДМС.
Что можно есть перед МРТ поджелудочной железы?
Чтобы пища полностью усваивалась, накануне процедуры разрешены:
нежирное мясо, диетические сорта рыбы, куриная грудка со снятой кожицей;
запеченые овощи и фрукты;
крекеры, сухое печенье;
растительное масло в небольшом количестве;
несладкие компоты, вода без газа, травяные чаи, разбавленные соки без мякоти.
Норма размеров поджелудочной железы на МРТ
Параметры органа вариативны:
В норме орган не увеличен, контуры четкие, ровные, размеры соответствуют комплекции человека. Панкреатический проток не расширен, окружающая клетчатка без особенностей. Изменений МР-сигнала не выявлено.
КТ или МРТ поджелудочной железы: что лучше?
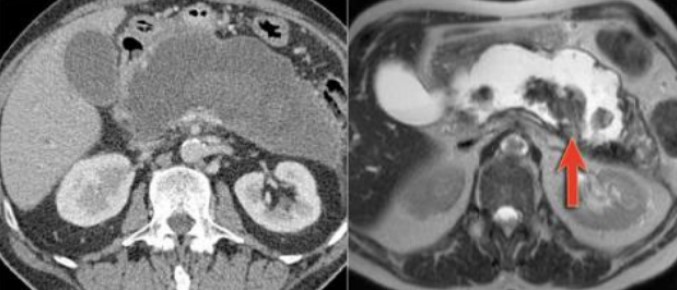
Магнитно-резонансное сканирование демонстрирует кистозный характер скопления жидкости, негомогенность содержимого указывает на некротический панкреатит (стрелка), компьютерная томография менее информативна при обследовании этого же пациента
Однозначно ответить на вопрос что лучше, КТ или МРТ, нельзя. Каждый способ визуализации имеет преимущества и недостатки. В некоторых случаях только комбинация компьютерного и магнитно-резонансного сканирований позволяет определить правильный диагноз.
В онкологической практике для оценки опухолей чаще назначают МРТ. В условиях ургентности, из-за быстроты получения результатов, предпочтение отдают КТ.
Компьютерная томография лучше демонстрирует изменения в костной ткани, состояние сосудов, плотные очаги кальцификации и может быть выполнена пациентам с массой тела до 150 кг, людям с клаустрофобией.
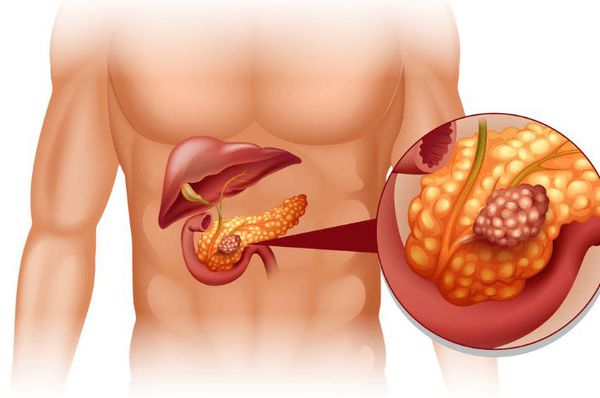
Протоковая аденокарцинома поджелудочной железы
Протоковая аденокарцинома — опухоль эпителиального происхождения, развивающаяся из клеток, выстилающих протоки поджелудочной железы. Процесс может затрагивать любую часть железы, но наиболее частой локализацией служит ее головка. Это одно из наиболее распространенных онкологических заболеваний поджелудочной железы. Опухоль чрезвычайно злокачественна и в большинстве случаев приводит к летальному исходу. Ежегодно в США заболевает 44 000 человек, 38 000 погибает. Тенденция такова, что протоковая аденокарцинома в своей летальности вскоре может опередить смертность от рака груди и толстой кишки.
Чаще всего данное заболевание встречается в промежутке между 55 и 84 годами. Особую роль играет наследственная предрасположенность: риск заболеть возрастает на 40% у людей, имеющих трех и более родственников первой линии, двух — на 10% и на 6% при наличии одного такого родственника. Табакокурение, частое употребление алкоголя, хронический панкреатит, ожирение так же предрасполагают к этому заболеванию. Имеются данные о связи с сахарным диабетом II типа и инфицированием Helicobacter pylori.
Считается, что аденокарцинома в своем развитии имеет некоторую стадийность. Всё начинается с преинвазивной стадии — панкреатической интраэпителиальной неоплазии. Это поражение эпителия стимулируется накоплением генетических мутаций. Наиболее распространенной является мутация в онкогене K-ras (встречается в 90% случаев). Другими часто встречающимися нарушениями служат мутация в Her-2 и потеря антионкогенных свойств p16, p53 и SMAD4.
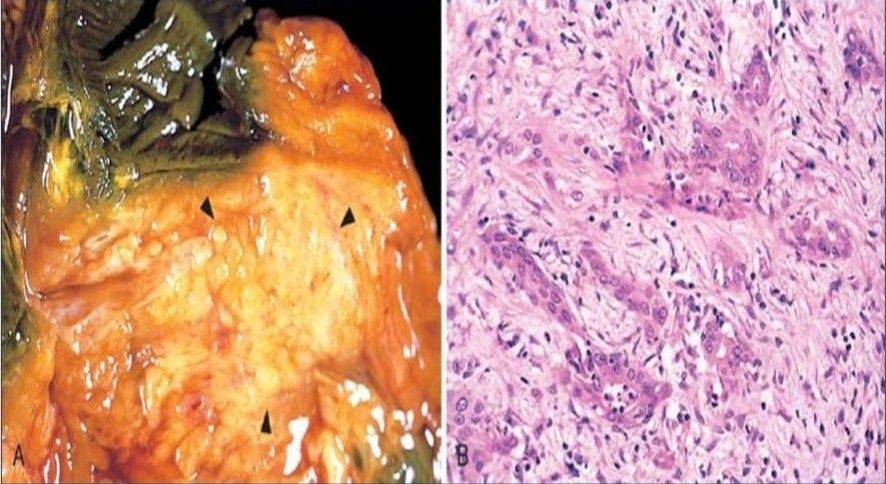
Макроскопически опухоль выглядит как неоднородная, склерозированная, грубая бело-желтая масса. Границы карциномы нечеткие, опухоль инфильтрирует окружающие ткани. Микроскопически практически во всех случаях определяется периневральная инвазия. Присутствуют сосудистые и лимфатические микрометастазы; часто обнаруживается некроз опухоли. Даже в тех случаях, когда аденокарцинома локализована, она имеет низкую степень дифференцировки, и ее очень сложно обнаружить на ранних, курабельных стадиях.
Стромальный компонент — опухолевое микроокружение — занимает около 70% всей массы опухоли. Строма слабо васкуляризована и обладает высоким интерстициальным давлением. Тем самым данные условия ведут к доминированию наиболее устойчивых, наиболее агрессивных субклонов. Эти субклоны резистентны к химиотерапии и хорошо адаптированы к экстремальным условиям. Таким образом, строма создает мощный барьер для эффективной лекарственной доставки и обеспечивает опухолевым клеткам стимулирующую среду.
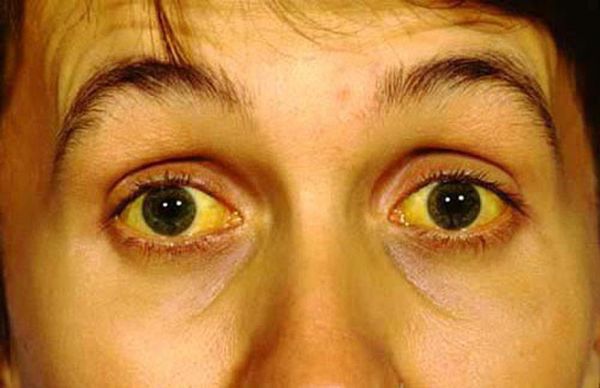
Манифестация клинических симптомов происходит на более поздних стадиях, когда вероятность эффективного хирургического лечения составляет лишь 20%. Характер проявлений зависит от локализации патологического процесса. Как говорилось выше, наиболее часто поражается головка поджелудочной железы — в 60-70% случаев. Этой локализации присущи симптомы обтурации общего желчного протока: механическая желтуха, сопровождающаяся кожным зудом; ахоличный кал, темная моча. Присутствует и болевой синдром. В остальных случаях, при поражении тела и хвоста патогномоничным симптомом является наличие болей и потеря веса. Иногда аденокарцинома дебютирует как острый панкреатит. Среди общих симптомов также встречаются астения, анорексия, тошнота, рвота, диарея.
При подозрении на аденокарциному поджелудочной железы всем пациентам назначают исследование печеночного профиля. Маркером аденокарциномы служит CA 19-9, который повышается в 75-85% случаев, однако он недостаточно специфичен и не дает основания для постановки точного диагноза. Тем не менее, повышение данного маркера свидетельствует о рецидиве заболевания после оперативного лечения.
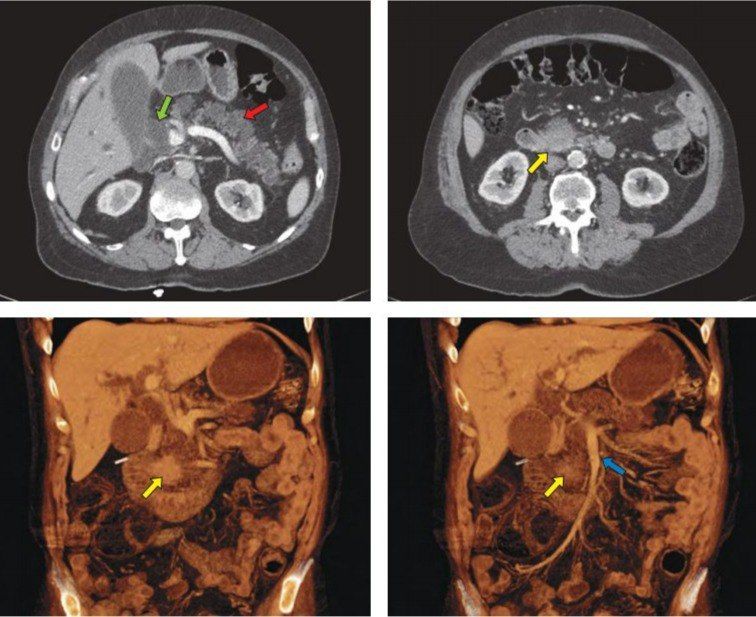
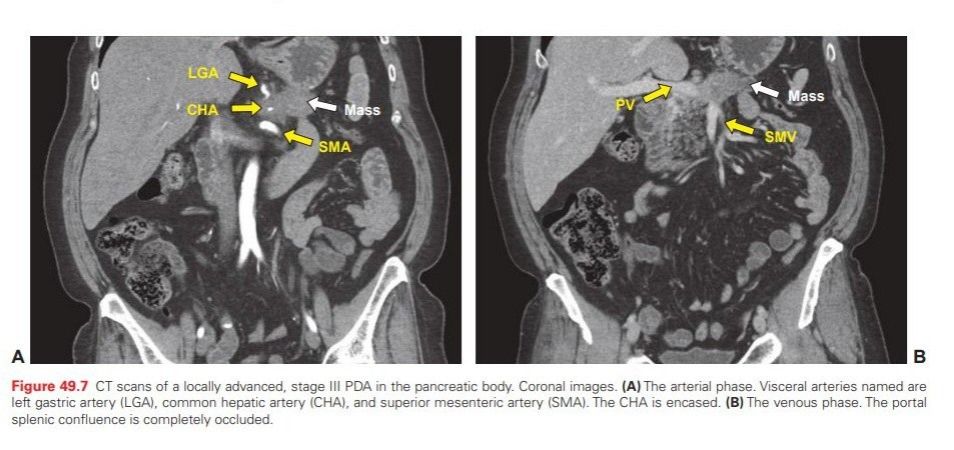
Золотым стандартом среди инструментальных методов исследования является компьютерная томография. Помимо этого диагностической ценностью обладают магнитно-резонансная холангиопанкреатография, эндоскопическая ретроградная холангиопанкреатография, абдоминальное УЗИ, чрескожная чреспечёночная холангиография, эзофагогастродуоденоскопия. Целью исследований является выяснение степени распространения опухоли, инвазии в окружающие ткани, наличия метастазов. По поводу биопсии ведутся споры: считается, что вмешиваться нужно, если возникла обтурационная желтуха, либо в том случае, когда опухоль достигла существенных размеров или дала распространенные метастазы. В таком случае биопсия нужна для определения тактики химиотерапии.
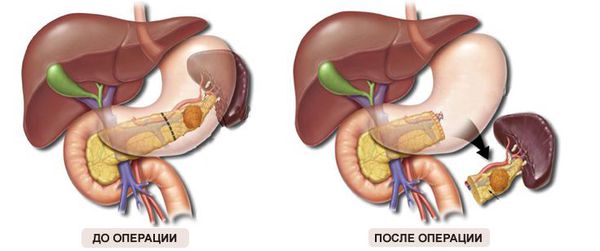
Терапия аденокарциномы поджелудочной железы проводится комплексно. Наиболее обнадеживающим является хирургическое лечение. К сожалению, на момент выявления опухоль чаще всего достигает значительных размеров, прорастая в рядом расположенные сосуды, и радикальная операция становится невозможна. Исходя из этого, предлагают следующие критерии, наличие которых допускает возможность резектабельности: отсутствие метастазов; отсутствие или небольшое вовлечение в опухолевый процесс крупных сосудов; при вовлечении вен должна иметься возможность их реконструкции; пациент должен быть в состоянии перенести оперативное вмешательство. При поражении головки поджелудочной железы производят процедуру Whipple — панкреатодуоденэктомию. В случае поражения тела и хвоста проводят дистальную панкреатэктомию.
Химиотерапия проводится в двух вариантах: адъювантном и неоадъювантном. Неоадъювантная терапия позволяет уменьшить размеры опухоли, более четко разграничить здоровые и пораженные ткани, для того чтобы хирургическая операция имела больше шансов на успех. Адъювантная химиотерапия, согласно рекомендациям Национальной всеобщей онкологической сети, рекомендована пациентам, хорошо перенесшим резекцию. При нерезектабельной опухоли и отдаленных метастазах проводят паллиативную химиотерапию. Лучевая терапия — довольно неоднозначный метод лечения. Существуют различные данные об ее эффективности. В некоторых случаях вред, причиняемый здоровым тканям поджелудочной железы и окружающим органам превышает и без того незначительную эффективность. Однако иногда неоадъювантная лучевая терапия достаточно успешно уменьшает размеры опухоли, обеспечивая ее резектабельность.
Возлагаются большие надежды на таргетную и иммунную терапию. Активно изучаются методы воздействия на онкоген K-ras. Таргетное уменьшение размеров стромы снизит злокачественность и позволит с большей эффективностью проводить лечение аденокарциномы поджелудочной железы.
Разрабатываются вакцины, эффективность которых уже начали испытывать. Прогноз при протоковой аденокарциноме поджелудочной железы неблагоприятный. Пятилетняя выживаемость достигает 7,2%. У прооперированных пациентов она может возрастать до 22%.
Источники
Devita Jr V. T., Lawrence T., Rosenberg S. A. Cancer: Principles & Practice of Oncology: Annual Advances in Oncology. – Lippincott Williams & Wilkins, 2012.
Pancreatic Ductal Adenocarcinoma [Электронный ресурс]. – Режим доступа: https://www.pancreapedia.org/reviews/pancreatic-ductal-adenocarcinoma, свободный. – Загл. с экрана.
Pancreatic Cancer Treatment (PDQ®)–Patient Version [Электронный ресурс]. – Режим доступа: https://www.cancer.gov/types/pancreatic/patient/pancreatic-treatment-pdq#section/_162, свободный. – Загл. с экрана.
Stark A. P. et al. Long-term survival in patients with pancreatic ductal adenocarcinoma //Surgery. – 2016. – Т. 159. – №. 6. – С. 1520-1527.
Что такое опухоль поджелудочной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пылева А. Л., онколога со стажем в 21 год.
Определение болезни. Причины заболевания
Опухоли поджелудочной железы (ПЖ) — это новообразования, которые произрастают из островковых (железистых) клеток органа, а также из эпителия, который выстилает панкреатические протоки.
Помимо экзокринной, есть еще эндокринная часть, которая представлена панкреатическими островками (островками Лангерганса). Функция эндокринной части заключается в выработке некоторых гормонов, например инсулина и глюкогана, которые поддерживают необходимый уровень глюкозы в крови.
Рак поджелудочной железы — это одно из самых сложных онкологических заболеваний, поскольку на начальном этапе оно протекает бессимптомно, а при развитии клинической картины опухоль уже является инкурабельной (неизлечимой). Однако, даже если новообразование диагностировано на ранней стадии, радикальное лечение всё равно провести очень сложно, поскольку железа располагается глубоко в брюшной полости и удаление опухоли требует особой квалификации хирургической бригады. Кроме того, такие операции сопряжены с высоким риском серьёзных осложнений (кровотечения, некрозы, перитонит, сепсис ), которые могут привести к преждевременной гибели пациента.
Причины заболевания
Причина образования гормональных и негормональных опухолей фактически одна — мутация в клетках. В норме такие клетки должны уничтожаться, но при раке этого по разным причинам не происходит, клетки быстро размножаются и формируется опухоль.
Симптомы опухоли поджелудочной железы
Как уже было сказано, симптомы опухолей поджелудочной железы на ранних стадиях отсутствуют. Первые признаки возникают только тогда, когда новообразование достигает больших размеров, сдавливает окружающие ткани или прорастает в них.
Выделяют общие симптомы, которые характерны для поражения ПЖ в целом, и специфические признаки, которые развиваются при локализации опухоли в конкретном отделе органа или при развитии специфических гормон-продуцирующих новообразований (инсулинома, гастринома, випома и др.).
Общие признаки [5] :
Симптомы, характерные для рака головки поджелудочной железы:
Симптомы рака тела и хвоста поджелудочной железы:
Симптомы эндокринных опухолей ПЖ [6] :
Патогенез опухоли поджелудочной железы
Выделяют следующие виды неоплазии протоков:
Следует отметить, что протоковую дисплазию (неправильное развитие) очень сложно обнаружить, и она крайне редко диагностируется при жизни.
Еще до начала морфологических изменений в клетках происходят генетические мутации. Наиболее ранними событиями являются мутации в генах K-ras и активация генов EGFR и HER-2/neu, которые приводят к стимуляции различных внутриклеточных эффекторов. В конце концов это приводит к неконтролируемой пролиферации (размножению клеток) и развитию внутрипротоковой аденокарциномы.
Классификация и стадии развития опухоли поджелудочной железы
В зависимости от степени дифференцировки клеток все опухоли ПЖ делятся на доброкачественные и злокачественные.
По гистологическому варианту:
В зависимости от локализации выделяют следующие виды опухолей:
При раке поджелудочной железы, в зависимости от распространённости процесса, выделяют 4 стадии:
Осложнения опухоли поджелудочной железы
Чаще всего опухоли ПЖ начинают проявляться именно с осложнений:
Диагностика опухоли поджелудочной железы
Выявить опухоль ПЖ на ранних стадиях очень сложно ввиду анатомических и топографических особенностей органа. Как правило, прицельный диагностический поиск начинают уже после развития симптоматики. Следует учитывать, что она неспецифична и аналогичные признаки могут присутствовать и при других патологиях (холецистите, гепатите, панкреатите, гастродуодените).
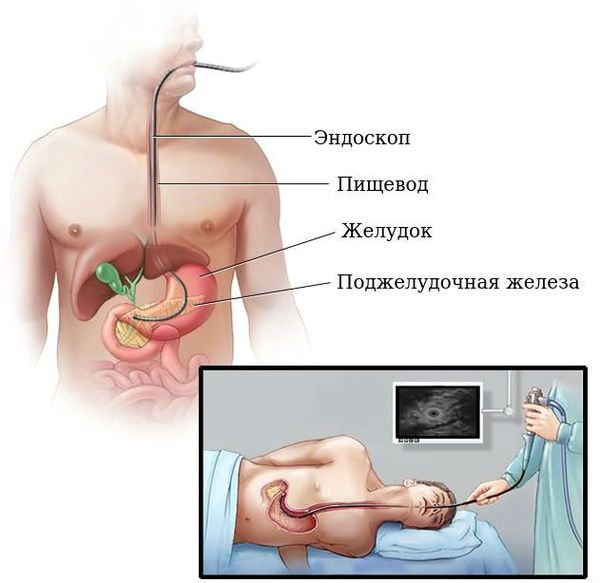
Наиболее простым и доступным методом обнаружения рака ПЖ является УЗИ брюшной полости и забрюшинного пространства. Более чувствительным методом является эндосонография, во время которой УЗИ датчик вводят в 12-перстную кишку. Это позволяет максимально приблизиться к поджелудочной железе и получить более чёткую и подробную картину.
Чаще всего в клинической практике используются следующие методы [8] :
На первой стадии диагностики может быть достаточно КТ и лабораторного обследования, а при наличии у доктора вопросов относительно резектабельности новообразования может назначаться и МРТ, и ПЭТ, и ангиография. Любые хирургические манипуляции заканчиваются гистологическим заключением — именно оно подтверждает диагноз.
Лечение опухоли поджелудочной железы
Первым этапом при планировании лечения опухолей поджелудочной железы является определение морфологического варианта рака и его резектабельности. При местно-распространённом процессе помимо стандартного хирургического вмешательства может использоваться кибер-нож, нано-нож, стереотаксическая лучевая терапия, протонная терапия и др.
Протоковые опухоли, как правило, требуют обширных резекций с удалением всех вовлечённых в процесс тканей. Частичное удаление такого вида рака нецелесообразно ввиду его быстрого роста и прогрессирования. А вот при непротоковом раке объём операции может быть уменьшен. В некоторых случаях допускается частичная резекция опухоли и даже её полное удаление (энуклеация).
В первую очередь, возможность радикального хирургического удаления протоковой опухоли зависит от её взаимоотношения с крупными кровеносными сосудами, располагающимися в данной области. Если опухоль резектабельна, лечение начинают с операции, в остальных случаях на первом этапе показана химиотерапия (возможно в комбинации с лучевой терапией). После нескольких курсов проводят повторное исследование. Если опухоль хорошо отреагировала на лечение (произошло уменьшение её размера), вопрос о хирургическом вмешательстве решается повторно.
Хирургическое лечение
Как и в абсолютном большинстве случаев злокачественных новообразований внутренних органов, единственным методом радикального удаления первичной опухоли поджелудочной железы является хирургическое вмешательство. Учитывая то, что обычно диагноз выставляется на распространённых стадиях заболевания, операции носят обширный характер и требуют частичной резекции смежных органов [10] :
Учитывая большой объём операций, после них требуется пластика, которая направлена на восстановление проходимости пищеварительной системы и желчевыводящих путей. После неё обязательно проводится многокурсовая химиотерапия по схеме FOLFIRINOX. Необходимость комбинированного лечения обусловлена следующими причинами:
Химиотерапия
При условно нерезектабельном раке первым этапом лечения является химиотерапия (если нет желтухи, в противном случае проводят паллиативные операции по желчеотведению).
Преимуществ у такой тактики несколько. Во-первых, во время лечения определяется группа больных с неблагоприятным прогнозом, у которых уже на фоне проведения химиотерапии начинается прогрессирование. В этом случае дальнейшая операция нецелесообразна. Во-вторых, дооперационная химиотерапия позволяет системно воздействовать на организм, уничтожая микрометастазы. Это благоприятно сказывается на продолжительности жизни и качестве лечения. В-третьих, предоперационную терапию можно проводить практически всем больным. В то же время после обширных операций последующее лечение невозможно у четверти больных ввиду ухудшения их состояния и развития осложнений.
Ввиду того, что рак ПЖ часто диагностируется на поздних стадиях, встает вопрос об оказании паллиативной помощи таким больным (паллиативная помощь подразумевает улучшение качества жизни пациента с неизлечимым заболеванием). Ключевым моментом на этом этапе может стать желчеотведение. С этой целью проводятся несколько видов операций: