стеклышко в ноге что делать
Как быть, если в ноге застрял осколок стекла?
Различные жизненные ситуации могут привести к застреванию осколка стекла в ноге. В этой ситуации нет ничего хорошо, а пострадавшему следует знать какие действия предпринять, чтобы изъять инородный предмет из конечности.
Симптомы наличия стеклянного осколка
Если застрял осколок стекла в ноге, то будут наблюдаться следующие симптомы наличия постороннего предмета в конечности. Среди таких признаков находятся следующие аспекты:
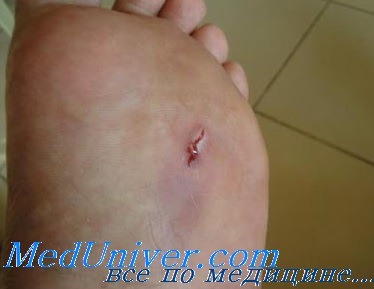
Когда осколок стекла в ноге под кожей, то не всегда можно вовремя увидеть, что небольшой и не видимый кусочек застрял в тканях. В этом случае пострадавший длительное время ходит с инородным предметом, нанося мелкое травмирование кожных покровов. В итоге в месте застревания осколка может начаться сильная воспалительная реакция, повышается местная температура, ступня может опухнуть и пульсировать. Во время ходьбы ощущается боль в месте нахождения стеклышка. В тяжелой ситуации рекомендуется обратиться за помощью к хирургу. Для извлечения кусочка стекла из ноги врач сделает небольшой надрез кожи под местной анестезией, а затем промоет рану.
Извлечение осколка которого не видно
Если тяжелой симптоматики не наблюдается, то вытащить осколок стекла, который не видно можно следующим способом. На пораженное место требуется наложить мазь Вишневского или деготь. Данные средства обладают свойством вытягивать из кожных покровов гной и посторонние предметы. Как правило, потребуется несколько процедур, если маленький осколок стекла в ноге застрял в глубоких слоях кожных покровов. Не в коем случае нельзя давить на больное место, чтобы не протолкнуть стекло еще глубже в ткани. Кроме этого, давление может раскрошить цельный кусочек на мелкие частички и осложнить ситуацию. Для более легкого извлечения занозы рекомендуется внимательно осмотреть участок при помощи увеличительного стекла, по возможности уточнить угол под которым легче вытащить предмет. Прежде чем начинать процедуру следует провести дезинфекцию ступни. Если мази не помогли и симптоматика начинает ухудшаться, то следует обращаться в клинику для предупреждения осложнений.
Правильное удаление осколков стекла из ноги
Если застрял осколок стекла в ноге, то следует правильно извлечь инородное тело. В первую очередь требуется тщательно промыть ногу в холодной воде, чтобы смыть возможные невидимые остатки стеклышек, прилипшие с соринками к ступне. Затем пораженное место обеззараживается при помощи перекиси водорода, спиртовых растворов, либо йода. Если осколок не торчит, то тщательно протирается рана антибактериальными средствами. Затем берется пинцет, который также хорошо дезинфицируется, либо проваривается в кипящей воде в течение 10 минут. Поверхность кожи и инструмент должны быть сухими. Далее требуется принять удобное положение тела, при необходимости воспользоваться фонариком и лупой. После извлечения стеклянной занозы на рану наносится антисептик, закрывается бинтом или лейкопластырем. После процедуры очень важно следить за признаками инфекции. Если нога начнет краснеть, болеть, повышаться местная температура, то необходимо срочно обращаться к доктору.
Возможные осложнения
После попадания кусочка стекла в ногу самым опасным осложнением может быть занесение инфекции в открытую рану. Поэтому очень важно знать основные признаки инфицирования. К ним относятся:
Сначала раненое место просто болит, затем ощущения усиливаются и начинается пульсация. Конечность становится очень горячей. Рана дергает. Общее состояние также ухудшается, появляется озноб, лихорадка, снижается аппетит, развивается тахикардия. При обнаружении тяжелой симптоматики требуется срочно обратится к врачу. Доктора проводят очистку раны и накладывают швы (при необходимости). Во время смены повязки требуется обработка такими средствами, как Йодинол, Мирамистин, Бетадин, Мирамидез, Октенисепт. Под повязку наносится гель Фудизин. Также допускаются ранозаживляющие мази, типа Левосин, Синтомицин, Левомеколь. Очень важно не допустить гноетечения и некроза тканей. Правильная и своевременная реакция позволит избежать тяжелых симптомов инфицирования.
Стеклышко в ноге что делать
Колотые раны стопы — проблема сложная. Обычно их лечат очень поверхностно, в то время как лечение должно быть более активным. Авторы рекомендуют зондировать все раны стопы, мотивируя это тем, что в глубине колотой раны можно обнаружить частицы деревянного инородного тела. Краска или повышенное содержание воды в дереве дают на рентгенограмме ослабленную тень и в этом случае его трудно выявить.
Стекло, металл или другие инородные тела обычно хорошо видны на рентгенограммах. Исходя из этого, авторы полагают, что рентгенографическое исследование следует провести при любой колотой ране. Самыми частыми бактериальными возбудителями раневой инфекции являются стафилококк и стрептококк.
При стафилококковой инфекции обычно образуется абсцесс с характерным кремовым или желтым содержимым. Пенициллиноустойчивым больным можно назначить эритромицин или клиндамицин. Для стрептококковой инфекции характерны болезненность и покраснение кожи.
Остеомиелит после колотых ран стопы может быть вызван попаданием в рану синегнойной палочки, он описывается ниже. После длительного пребывания инородного тела в колотой ране стопы наблюдались случаи формирования эпидермальных кист.
Остеомиелит или какая-либо клинически значимая инфекция при колотых ранах стопы встречается редко. Тем не менее это состояние все же возникает, и широкое признание этой нозологической единицы поможет в его профилактике и ранней диагностике. Колотые раны стопы могут иметь серьезные последствия.
Johaanson описал 11 больных с остеомиелитом при колотых ранах различной этиологии, a Houston и соавт. обследовали 2583 больных, поступивших в отделение неотложной помощи с колотыми ранами различной локализации, и установили, что 10% из них перенесли позже инфекционный процесс. В наблюдении Fitzgerald и соавт. у 132 из 774 обследованных детей с колотыми ранами был панникулит (целлюлит), а 16 перенесли остеомиелит.
Попавшими в раны предметами были иглы, гвозди, деревянные щепки, колючки и зубочистки (нередко с частью одежды), которые еще до поступления больного в отделение неотложной помощи обломились ниже уровня кожи. В большинстве случаев инфекция была вызвана синегнойной палочкой или смешанной флорой.
Для клинической картины характерно то, что у больного, наступившего на гвоздь за 2—3 нед до поступления, правильно леченного и с видимым улучшением, позже начинается усиление боли в месте укола без признаков общего заболевания. В месте укола отмечаются местный отек, покраснение и болезненность. У некоторых больных лихорадочного состояния может не быть, у других отмечается субфебрильная температура, слегка повышенная СОЭ при числе лейкоцитов, не превышающем нормы. На рентгенограммах определяется картина остеомиелита.
Лечение этих больных включает введение физиологического раствора в место укола с последующей аспирацией для удаления возбудителя. Антибиотиком выбора в большинстве случаев является гентамицин, поскольку он эффективен против штаммов синегнойной палочки. Если в ране развилась инфекция, тактика должна быть активной и включать хирургическую ревизию раны, иссечение, промывание, удаление инородных тел и применение антибиотиков. Ниже приведены ключевые моменты в лечении колотых ран стопы.
Ключевые моменты в подходе к лечению колотых ран стопы:
1. Все колотые раны с подозрением на наличие инородного тела требуют рентгенологического исследования.
2. При промывании колотых ран следует использовать йодоформ вместо гексахлорофена, оказывающего бактериостатическое действие.
3. При показаниях следует провести профилактику столбняка.
4. Если рана глубокая и врач подозревает, что дном ее является кость, или она сообщается с полостью сустава, или, возможно, там осталось инородное тело, показана ревизия раны или иссечение раневого канала.
5. Не следует закрывать сильно загрязненные раны.
6. При наличии глубокой раны следует взять отделяемое на посев и по показаниям назначить антибиотики широкого спектра действия.
7. При колотых ранах рекомендуется иммобилизация конечности, ее приподнятое положение и тщательное наблюдение во избежание развития инфекционного процесса.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Признаки и симптомы тромбоза глубоких вен
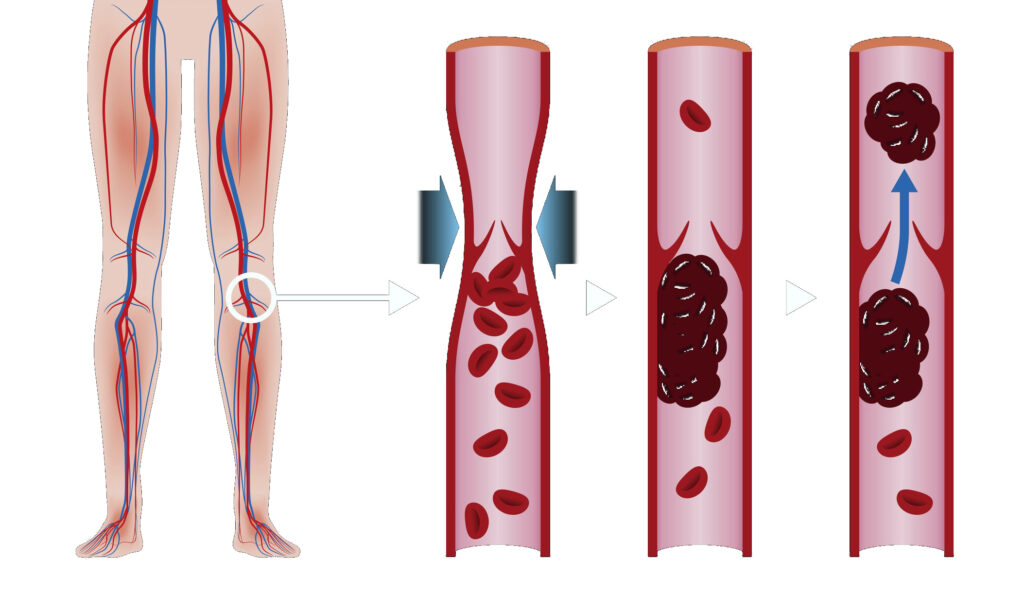
Тромбоз глубоких вен (ТГВ) возникает, когда сгусток крови (тромб) образуется в одной или нескольких глубоких венах вашего тела, обычно в ногах. Тромбоз глубоких вен может вызвать боль в ногах или их отек, но может протекать бессимптомно.
ТГВ может быть связан с заболеваниями, которые влияют на процесс свертывания крови. Тромб в ногах также может образоваться, если вы не двигаетесь долгое время, например, после операции или несчастного случая. Но и ходьба на экстремально большие расстояния может приводить к образованию тромбов.
Тромбоз глубоких вен – серьезное заболевание, потому что сгустки крови в ваших венах могут перемещаться по кровотоку и застревать в легких, блокируя кровоток (тромбоэмболия легочной артерии). Однако тромбоэмболия легочной артерии может возникать без признаков ТГВ.
Когда ТГВ и тромбоэмболия легочной артерии возникают одновременно, это называется венозной тромбоэмболией (ВТЭ).
Симптомы
Признаки и симптомы ТГВ:
Тромбоз глубоких вен может протекать без заметных симптомов.
Когда обратиться к врачу
Если у вас признаки или симптомы ТГВ, обратитесь к врачу.
При появлении признаков или симптомов тромбоэмболии легочной артерии (ТЭЛА) – опасного для жизни осложнения тромбоза глубоких вен – обратитесь за неотложной медицинской помощью.
Предупреждающие признаки и симптомы тромбоэмболии легочной артерии включают:
Подозреваете тромбоз глубоких вен? Обратитесь к профессионалам.
Причины
Все, что препятствует нормальному течению или свертыванию крови, может вызвать образование тромбов.
Основными причинами ТГВ являются: повреждение вены в результате хирургического вмешательства или травмы, а также в связи воспалением от инфекции или травмы.
Факторы риска
Многие факторы могут увеличить риск развития ТГВ, которые включают:
Осложнения
Осложнения ТГВ могут включать:
Профилактика
Меры по предотвращению тромбоза глубоких вен включают следующее:
Удаление инородных предметов из мягких тканей
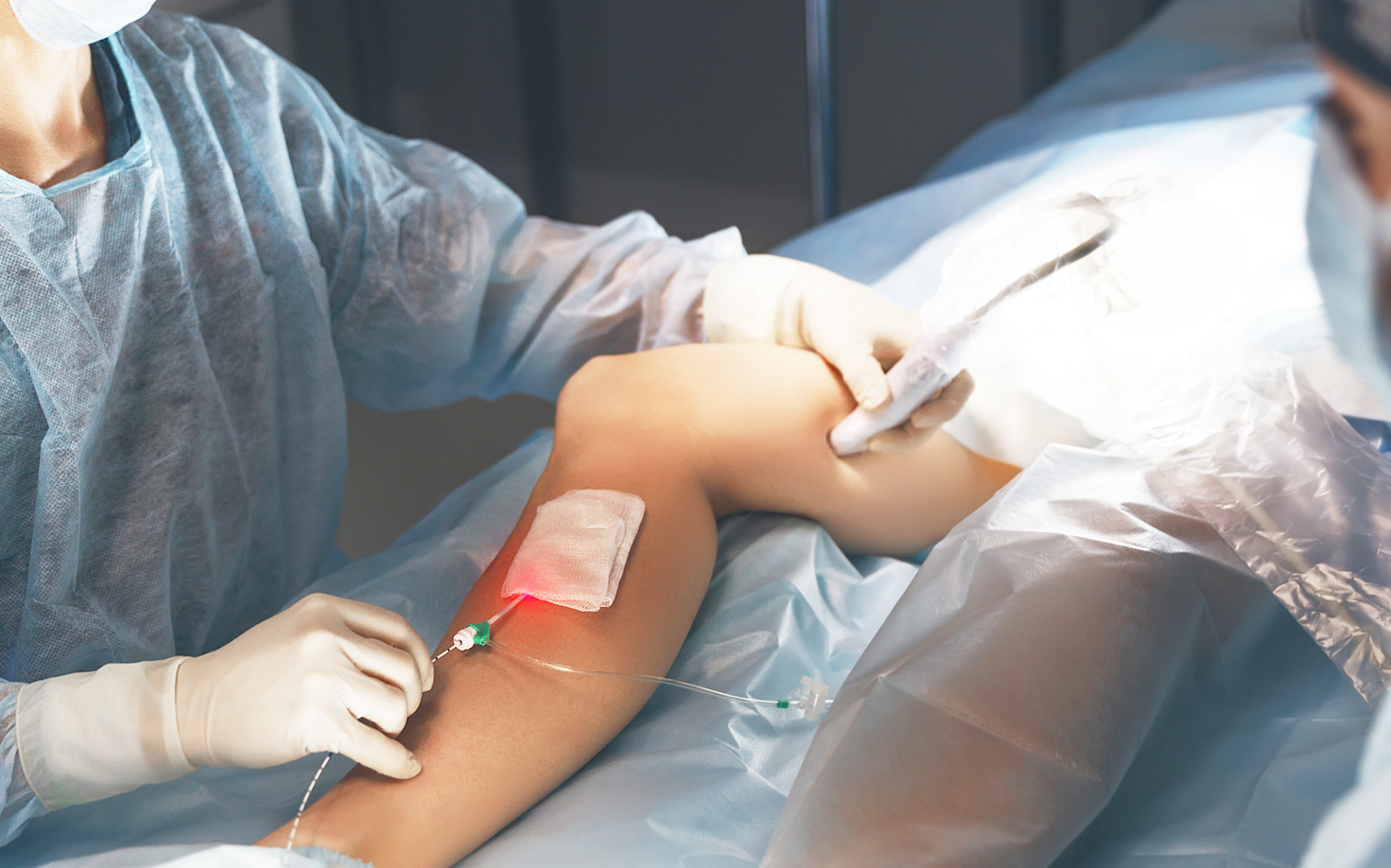
Удаление инородного предмета из мягких тканей – это миниинвазивная операция, направленная на извлечение из разных частей тела посторонних предметов, проникших в ткани вследствие травмы. Подобные манипуляции выполняются в экстренном порядке. Объем оперативного вмешательства зависит от глубины проникновения, размера чужеродного тела и технической сложности его извлечения. Такие малые операции в хирургическом центре GMS Hospital выполняют опытные хирурги.
Врачи по специализации
Подробнее о процедуре
Бытовые или полученные на производстве травмы, часто приводят к прониканию в мягкие ткани (кожу, подкожную клетчатку, мышцы) различных тел – осколков стекла и древесины, обломков игл и частиц металла, шипов растений и т.д. Небольшие предметы, к примеру, деревянную занозу, находящуюся в поверхностных слоях кожи, зачастую возможно удалить самостоятельно. Однако, во избежание еще большего травмирования тканей и развития воспаления и нагноения, подобные манипуляции лучше проводить в лечебном учреждении. Удаление чужеродных объектов из мягких тканей в центре хирургии GMS, выполняется быстро, безболезненно и с минимальным травмированием.
Почему посторонние объекты в мягких тканях нужно удалять
Такая, на первый взгляд, безобидная ситуация, как проникшая в ногу или руку заноза, небольшой осколок стекла, может окончиться серьезной воспалительно-гнойной реакцией, вплоть до развития флегмоны. Немалую опасность также представляет системное инфицирование и интоксикация организма. Поэтому, в данных ситуациях, нужно сразу принимать адекватные меры по удалению постороннего объекта.
Но если небольшие занозы и щепки, расположенные в поверхностных слоях кожи можно извлечь самостоятельно, естественно соблюдая все правила асептики, то с инородными телами, проникшими более глубоко, самостоятельно экспериментировать не стоит. Кроме того, домашнее удаление зачастую оканчивается лишь извлечением фрагмента чужеродного объекта, а другие частицы могут остаться незамеченными. Избежать подобных проблем можно своевременно обратившись к врачу, который быстро и профессионально удалит чужеродное тело и все его фрагменты из тканей.
Стоимость услуг
Цены, указанные в прайс листе, могут отличаться от действительных. Пожалуйста, уточняйте актуальную стоимость по телефону +7 495 104 8605 (круглосуточно) или в клинике GMS Hospital по адресу: г. Москва, ул. Каланчёвская, 45.
| Название | Цена |
| Удаление инородного тела из уха, носа, глотки | 6 962 руб. |
| Удаление инородного тела с рассечением тканей | 10 070 руб. |
| Консультация хирурга Натрошвили Александра Гивиевича | 3 000 руб. |
Уважаемые клиенты! Каждый случай индивидуален и конечную стоимость Вашего лечения можно узнать, только после очного визита к врачу GMS Hospital.
Указаны цены на самые востребованные услуги со скидкой 30%, которая действует при оплате наличными или банковской картой. Вы можете обслуживаться по полису ДМС, оплачивать отдельно каждый визит, заключить договор на годовую медицинскую программу или внести депозит и получать услуги со скидкой. В выходные и праздничные дни клиника оставляет за собой право взимать доплату согласно действующего прейскуранта. Услуги оказываются на основании заключенного договора.
Принимаются к оплате пластиковые карты MasterCard, VISA, Maestro, МИР. Также доступна бесконтактная оплата картами Apple Pay, Google Pay и Android Pay.
Метатарзалгия стопы: причины, как распознать, профилактика и лечение
Современный человек живет в вечной суматохе, из-за которой просто забывает уделять внимание собственному здоровью. Он все время на ногах и зачастую боль в них списывает на простую усталость. Но так ли это на самом деле? В этой статье узнаем, что такое метатарзалгия стопы и какими последствиями она чревата.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Метатарзалгия – заболевание, характеризующееся наличием болевых ощущений в суставах плюсневого отдела стопы. Встречается болезнь довольно редко. Чаще всего жертвами становятся профессиональные спортсмены с ежедневной высокой физической нагрузкой. Помимо них, в зоне риска находятся люди с деформацией пальцев, избыточной массой тела, диабетики, болеющие подагрой, артритом.
Как правило, очагом заболевания является промежуток между пальцами ноги и лодыжкой, вторым и четвертым пальцем либо самое начало большого.
Причины заболевания
Появление симптомов метатарзалгии в основном связано с избыточными физическими нагрузками на плюсневый отдел стопы. Иногда поводом может послужить нефункционирующая косточка. Существует множество причин, провоцирующих возникновение заболевания:
Особенно часто метатарзалгия встречается у женщин преклонного возраста. Здесь роль играет и старение организма, и изменение гормонального фона вследствие наступления климакса. У диабетиков первые симптомы заболевания могут проявляться еще до появления изменений кожного покрова, диабетических ран и трофических язв. Метатарзалгия среди мужчин распространена намного меньше, если, конечно, человек не является профессиональным спортсменом или не болеет сахарным диабетом.
Как отличить метатарзалгию от других заболеваний опорно-двигательного аппарата?
У заболевания ярко выраженная симптоматика. Изначально это легкая боль, появляющаяся во время ходьбы. На данном этапе мало кто обращается за помощью к врачу, ведь неприятное ощущение списывают на простую усталость в ногах. Но при метатарзалгии даже после длительного отдыха боль в суставах сохраняется.
Болевые ощущения появляются не только во время прогулки в неудобной обуви или на большом каблуке, но и при ходьбе босиком. Как уже было сказано ранее, очаг боли располагается между вторым и четвертым пальцами ноги. Устранить неприятные ощущения помогает массирование стопы или обезболивающие таблетки, мази. Вылечить метатарзалгию таким образом нельзя. Следовательно, боль будет появляться снова и снова.
Если вовремя не обратиться в медицинское учреждение за помощью, то начнется отек конечности. Последствием этого может стать защемление нервных окончаний, расположенных здесь. Появляется ощущение легкого покалывания, стопа немеет, что особенно чувствуется вечером. Бывает, что стопа не возвращается в прежнее состояние даже за ночь. Поэтому носка повседневной обуви человеку с метатарзалгией может стать настоящей проблемой.
Из-за того, что в зоне риска чаще всего находятся представительницы прекрасного пола, специалисты советуют им отложить обувь на высоком каблуке в сторону и обратиться за помощью в медицинское учреждение, потому как болевые ощущения не только не будут проходить, но и усилятся со временем.
Мази и лекарства, заглушающие боль, не смогут вылечить метатарзалгию. Они лишь успокаивают боль, приглушают ее на небольшой срок. Употреблять их постоянно чревато последствиями, так как у подобных препаратов всегда множество побочных действий. Кроме того, ставить диагноз самостоятельно, будучи человеком, никак не связанным с медициной, – большая ошибка. Сделать правильные выводы может только врач.
Как распознать метатарзалгию?
При постановке диагноза пациент проходит рентгенографию, в процессе которой можно увидеть, как изменяются кости в плюсневом отделе стопы. Врач может констатировать наличие метатарзалгии стопы, если при нажатии на начала второго, третьего, четвертого или большого пальцев стопы, болевые ощущения усиливаются.
Из-за большого количества причин, провоцирующих развитие болезни, определить конкретную довольно сложно. Иногда требуется пройти дополнительное исследования, такие как МРТ или УЗИ.
Профилактика и лечение
Лечение метатарзалгии стопы занимается врач-травматолог. Предпочтение отдается препаратам из группы нестероидных противовоспалительных средств (НПВС). Назначить правильное лекарство может только специалист! Как правило, у подобных препаратов имеется масса побочных действий и противопоказаний. Продаются они в любых формах:
Какие лекарства используются чаще всего
Чаще всего для лечения метатарзалгии стопы назначают нимесулид. В аптеках его можно встретить в форме порошка, который растворяют в воде и употребляют два раза в день после приема пищи.
На начальной стадии заболевание можно вылечить известной мазью вольтарен, которая включает в свой состав дихлофенак, причисленный к группе НПВС. Если болезнь запустили, данный вариант отметается сразу же.
По окончании лечения рекомендуется пройти курс профилактических мер, включающих в себя массаж стопы и физиотерапевтические процедуры. Врач-ортопед даст рекомендации по поводу обуви, посоветует, какую выбрать, чтобы при носке не появлялась резкая боль.
Если болезнь проходила с осложнениями, то возможно использование эластичного бинта. В случае неэффективности этого метода проводится специальная операция по устранению причины метатарзалгии и гарантирующая абсолютное и скорое выздоровление.