срыв сердечного ритма в пожилом возрасте к чему может привести
Аритмия у пожилых людей: симптомы, причины, лечение
Аритмия у пожилых людей: симптомы, причины, лечение
Нарушение сердечного ритма диагностируется у 85% людей старше 65 лет. Чаще всего аритмия у пожилого человека проявляется, как учащение или замедление сердцебиения, то есть нарушение интервалов между ударами сердца. Эти перебои связаны с гипертонией, острыми или хроническими патологиями сердечно-сосудистой системы, возрастными изменениями тканей миокарда. Неприятные симптомы увеличивают риск инсульта и даже могут стать причиной смерти.
Виды и причины аритмии у пожилых
В зависимости от характера болезни, различают несколько видов аритмии. Отличаясь похожими симптомами, они имеют разную локацию и этимологию.
Люди преклонного возраста чаще всего страдают от так называемой мерцательной аритмии. Свое название недуг получил из-за того, что при нарушении импульсов предсердия начинают работать несинхронно: подергиваются, трепещут, мерцают. По-другому аритмию называют фибрилляцией предсердий. Развитие болезни связано с повышенными физическими и эмоциональными нагрузками, неправильным питанием, малоподвижным образом жизни, которые неизменно влекут за собой сердечно-сосудистые расстройства.
Так же мерцательная аритмия у пожилых людей проявляется на фоне различных патологий внутренних органов и хронических заболеваний:
Кроме того, на нарушение работы сердечной мышцы и развитие аритмии влияют следующие факторы:
Симптомы, на которые обязательно нужно обратить внимание
Диагностика и особенности лечения
Постановка точного диагноза невозможна без целого ряда исследований. Поэтому нельзя заниматься самолечением и при первых характерных симптомах необходимо обращаться к врачу. Для диагностики используются следующие современные, информативные методы:
Лекарственные препараты от аритмии делятся на три группы:
Профилактика аритмии и образ жизни
Для профилактики аритмии пациентам в пожилом возрасте часто назначают лекарства с калием и магнием в составе. Эти вещества благоприятно влияют на работу сердца. Чтобы улучшить всасывание полезных компонентов, дополнительно можно принимать витамин В6.
Чтобы предотвратить заболевания сердца (и аритмии, в том числе), важно уделить большое внимание образу жизни. Плавание, скандинавская ходьба, даже обычные прогулки на свежем воздухе способны улучшить состояние сердечно-сосудистой системы.
Огромную роль играет питание. В меню обязательно должны присутствовать продукты, богатые магнием и калием (свежие овощи, морепродукты, орехи, сухофрукты). Приветствуется употребление блюд из цельных злаков. Важно избегать переедания. Врачи советуют отказаться от чая и кофе, заменив их свежесваренными компотами или морсами. Вредные привычки недопустимы. Курение и алкоголь повышают кровяное давление, увеличивают содержание холестерина в крови, что влечет за собой аритмию и другие болезни сердца.
От нарушений сердечного ритма сложно избавиться самостоятельно. Однако соблюдение несложных правил и выполнение рекомендаций врача способны сотворить настоящее чудо и вернуть сердцу нормальную работоспособность.
Аритмии у пожилых
Аритмии у пожилых: что необходимо знать
Нарушения ритма сердца – довольно частая патология среди людей в возрасте. Согласно статистике, около 50-70% лиц после 60 лет сталкивается с этой проблемой. Однако функциональные и анатомические особенности сердечно-сосудистой системы у пожилых приводят к сглаживанию привычной картины аритмий. В старшей возрастной группе заболевание имеет свои характерные особенности и требует особого подхода в диагностике и лечении.
Причины аритмий у пожилых
Особенности клинической картины
Клинические проявления аритмии зависят в первую очередь от ее типа, наличия кардиальных проблем в анамнезе и состояния здоровья пациента в целом.
Люди в возрасте часто не отмечают момента, когда произошло нарушение ритма, их реже беспокоит сердцебиение и чувство перебоев в работе сердца. Основными у пожилых при обращении к врачу являются жалобы на общую слабость, резкое головокружение, шаткость походки. Пациент, страдающий преходящей формой той или иной аритмии, может вообще не ощущать ее проявлений либо списывать их на признаки прогрессирующей старости.
В некоторых ситуациях, особенно в случае желудочковых аритмий, могут возникать боли за грудиной ишемического характера, признаки острой сердечной недостаточности, одышка, потеря сознания. Для пациентов, страдающих синдромом слабости синусового узла, характерны синкопальные состояния с предшествующей им выраженной слабостью, шумом в ушах, замиранием сердца.
Пожилые чаще сталкиваются с симптомами недостаточного кровоснабжения мозга на фоне аритмии. Эмоциональная лабильность, возбужденность, снижение памяти могут со временем прогрессировать вплоть до снижения интеллекта и старческого слабоумия.
Диагностика и лечение
Достоверно установить диагноз заболевания позволяет проводимая в динамике аускультация сердца и электрокардиография. Холтеровское мониторирование требуется в случае преходящих нарушений ритма. По показаниям исследуется проводящая система сердца, проводятся нагрузочные пробы, в старческом возрасте, к слову, имеющие ограниченное применение.
Фармакотерапия аритмий у пожилых должна соответствовать характеру нарушения ритма и проводиться с учетом сопутствующей патологии и индивидуальной переносимости. Первоначальная доза антиаритмических препаратов обычно ниже, чем у молодого пациента, в последующем показано осторожное ее повышение под контролем ЭКГ и гемодинамики. Следует учитывать, что большинство антиаритмиков у пожилых снижает сократительную способность миокарда и вызывает гипотензию.
Обязательным моментом является лечение основной патологии, спровоцировавшей аритмию: коррекция водно-электролитного баланса, нормализация функции щитовидной железы, адекватная терапия сердечной недостаточности и т.д. В некоторых ситуациях требуется имплантация кардиостимулятора, аблация патологических путей проведения, хирургическое вмешательство на открытом сердце (коррекция клапанной патологии).
В случае высокого риска тромбоэмболических осложнений (при фибрилляции и трепетании предсердий) рассматривается рациональность назначения антикоагулянтов (варфарин, аценокумарол).
Лечение нарушений ритма сердца
Почему терапия аритмий считается одним из самых сложных разделов кардиологии? Как классифицируются аритмии? Какие группы лекарственных препаратов используются при лечении аритмий? Нарушения ритма сердца (аритмии) представляют собой один из самы
Почему терапия аритмий считается одним из самых сложных разделов кардиологии?
Как классифицируются аритмии?
Какие группы лекарственных препаратов используются при лечении аритмий?
Нарушения ритма сердца (аритмии) представляют собой один из самых сложных разделов клинической кардиологии. Отчасти это объясняется тем, что для диагностики и лечения аритмий необходимо очень хорошее знание электрокардиографии, отчасти — огромным разнообразием аритмий и большим выбором способов лечения. Кроме того, при внезапных аритмиях нередко требуется проведение неотложных лечебных мероприятий.
Одним из основных факторов, повышающих риск возникновения аритмий, является возраст. Так, например, мерцательную аритмию выявляют у 0,4% людей, при этом большую часть пациентов составляют люди старше 60 лет [1, 2, 4]. Увеличение частоты развития нарушений ритма сердца с возрастом объясняется изменениями, возникающими в миокарде и проводящей системе сердца в процессе старения. Происходит замещение миоцитов фиброзной тканью, развиваются так называемые «склеродегенеративные» изменения. Кроме этого, с возрастом повышается частота сердечно-сосудистых и экстракардиальных заболеваний, что также увеличивает вероятность возникновения аритмий [17, 18].
Основные клинические формы нарушений ритма сердца
По характеру клинического течения нарушения ритма сердца могут быть острыми и хроническими, преходящими и постоянными. Для характеристики клинического течения тахиаритмий используют такие определения, как «пароксизмальные», «рецидивирующие», «непрерывно рецидивирующие» [2].
Лечение нарушений ритма сердца
Показаниями для лечения нарушений ритма являются выраженные нарушения гемодинамики или субъективная непереносимость аритмии. Безопасные, бессимптомные или малосимптомные легко переносящиеся аритмии не требуют назначения специального лечения. В этих случаях основным лечебным мероприятием является рациональная психотерапия. Во всех случаях прежде всего проводится лечение основного заболевания.
Антиаритмические препараты
Основным способом терапии аритмий является применение антиаритмических препаратов. Хотя антиаритмические препаты не могут «вылечить» от аритмии, они помогают уменьшить или подавить аритмическую активность и предотвратить рецидивирование аритмий.
Любое воздействие антиаритмическими препаратами может вызывать как антиаритмический, так и аритмогенный эффект (то есть, наоборот, способствовать возникновению или развитию аритмии). Вероятность проявления антиаритмического эффекта для большинства препаратов составляет в среднем 40–60% (и очень редко для некоторых препаратов при отдельных вариантах аритмии достигает 90%). Вероятность развития аритмогенного эффекта составляет в среднем примерно 10%, при этом могут возникать опасные для жизни аритмии. В ходе нескольких крупных клинических исследований было выявлено заметное повышение общей летальности и частоты случаев внезапной смерти (в 2 — 3 раза и более) среди больных с органическим поражением сердца (постинфарктный кардиосклероз, гипертрофия или дилатация сердца) на фоне приема антиаритмических препаратов класса I, несмотря на то что эти средства эффективно устраняли аритмии [7, 8, 9].
Согласно наиболее распространенной на сегодняшний день классификации антиаритмических препаратов Вогана Вильямса, все антиаритмические препараты подразделяются на 4 класса:
I класс — блокаторы натриевых каналов.
II класс — блокаторы бета-адренергических рецепторов.
III класс — препараты, увеличивающие продолжительность потенциала действия и рефрактерность миокарда.
IV класс — блокаторы кальциевых каналов.
Применение комбинаций антиаритмических препаратов в ряде случаев позволяет достичь существенного повышения эффективности антиаритмической терапии. Одновременно отмечается уменьшение частоты и выраженности побочных явлений вследствие того, что препараты при комбинированной терапии назначают в меньших дозах [3, 17].
Следует отметить, что показаний для назначения так называемых метаболических препаратов пациентам с нарушениями ритма не существует. Эффективность курсового лечения такими препаратами, как кокарбоксилаза, АТФ, инозие-Ф, рибоксин, неотон и т. п., и плацебо одинаковы. Исключение составляет милдронат, препарат цитопротективного действия, имеются данные об антиаритмическом эффекте милдроната при желудочковой экстрасистолии [3].
Особенности лечения основных клинических форм нарушений ритма
Экстрасистолия
Клиническое значение экстрасистолии практически целиком определяется характером основного заболевания, степенью органического поражения сердца и функциональным состоянием миокарда. У лиц без признаков поражения миокарда с нормальной сократительной функцией левого желудочка (фракция выброса больше 50%) наличие экстрасистолии не влияет на прогноз и не представляет опасности для жизни. У больных с органическим поражением миокарда, например с постинфарктным кардиосклерозом, экстрасистолия может рассматриваться в качестве дополнительного прогностически неблагоприятного признака. Однако независимое прогностическое значение экстрасистолии не определено. Экстрасистолию (в том числе экстрасистолию «высоких градаций») даже называют «косметической» аритмией, подчеркивая таким образом ее безопасность.
Как было уже отмечено, лечение экстрасистолии с помощью антиаритмических препаратов класса I C значительно увеличивает риск смерти. Поэтому при наличии показаний лечение начинают с назначения β-блокаторов [8, 17, 18]. В дальнейшем оценивают эффективность терапии амиодароном и соталолом. Возможно также применение седативных препаратов. Антиаритмические препараты класса I C используют только при очень частой экстрасистолии, в случае отсутствия эффекта от терапии β-блокаторами, а также амидороном и соталолом (табл. 3)
Тахиаритмии
В зависимости от локализации источника аритмии различают наджелудочковые и желудочковые тахиаритмии. По характеру клинического течения выделяют 2 крайних варианта тахиаритмий (постоянные и пароксизмальные. Промежуточное положение занимают преходящие или рецидивирующие тахиаритмии. Чаще всего наблюдается мерцательная аритмия. Частота выявления мерцательной аритмии резко увеличивается с возрастом больных [1, 17, 18].
Мерцательная аритмия
Пароксизмальная мерцательная аритмия. В течение первых суток у 50% больных с пароксизмальной мерцательной аритмией отмечается спонтанное восстановление синусового ритма. Однако произойдет ли восстановление синусового ритма в первые часы, остается неизвестным. Поэтому при раннем обращении больного, как правило, предпринимаются попытки восстановления синусового ритма с помощью антиаритмических препаратов. В последние годы алгоритм лечения мерцательной аритмии несколько усложнился. Если от начала приступа прошло более 2 суток, восстановление нормального ритма может быть опасным — повышен риск тромбоэмболии (чаще всего в сосуды мозга с развитием инсульта). При неревматической мерцательной аритмии риск тромбоэмболий составляет от 1 до 5% (в среднем около 2%). Поэтому, если мерцательная аритмия продолжается более 2 суток, надо прекратить попытки восстановления ритма и назначить больному непрямые антикоагулянты (варфарин или фенилин) на 3 недели в дозах, поддерживающих показатель международного нормализованного отношения (МНО) в пределах от 2 до 3 (протромбиновый индекс около 60%). Через 3 недели можно предпринять попытку восстановления синусового ритма с помощью медикаментозной или электрической кардиоверсии. После кардиоверсии больной должен продолжить прием антикоагулянтов еще в течение месяца.
Таким образом, попытки восстановления синусового ритма предпринимают в течение первых 2 суток после развития мерцательной аритмии или через 3 недели после начала приема антикоагулянтов. При тахисистолической форме сначала следует уменьшить ЧСС (перевести в нормосистолическую форму) с помощью препаратов, блокирующих проведение в атриовентрикулярном узле: верапамила, β-блокаторов или дигоксина.
Для восстановления синусового ритма наиболее эффективны следующие препараты:
Сегодня с целью восстановления синусового ритма при мерцательной аритмии все чаще назначают однократную дозу амиодарона или пропафенона перорально. Эти препараты отличаются высокой эффективностью, хорошей переносимостью и удобством приема. Среднее время восстановления синусового ритма после приема амиодарона (30 мг/кг) составляет 6 ч, после пропафенона (600 мг) — 2 ч [6, 8, 9].
При трепетании предсердий кроме медикаментозного лечения можно использовать чреспищеводную стимуляцию левого предсердия с частотой, превышающей частоту трепетания, — обычно около 350 импульсов в минуту, продолжительностью 15–30 с. Кроме того, при трепетании предсердий очень эффективным может быть проведение электрической кардиоверсии разрядом мощностью 25–75 Дж после в/в введения реланиума.
Постоянная форма мерцательной аритмии. Мерцание предсердий является наиболее часто встречающейся формой устойчивой аритмии. У 60% больных с постоянной формой мерцательной аритмии основным заболеванием являются артериальная гипертония или ИБС. В ходе специальных исследований было выявлено, что ИБС становится причиной развития мерцательной аритмии примерно у 5% больных. В России существует гипердиагностика ИБС у больных с мерцательной аритмией, особенно среди людей пожилого возраста. Для постановки диагноза ИБС всегда необходимо продемонстрировать наличие клинических проявлений ишемии миокарда: стенокардии, безболевой ишемии миокарда, постинфарктного кардиосклероза.
Мерцательная аритмия обычно сопровождается неприятными ощущениями в грудной клетке, могут отмечаться нарушения гемодинамики и, главное, повышается риск возникновения тромбоэмболий, прежде всего в сосуды мозга. Для снижения степени риска назначают антикоагулянты непрямого действия (варфарин, фенилин). Менее эффективно применение аспирина [1, 17, 18].
Основным показанием для восстановления синусового ритма при постоянной форме мерцательной аритмии является «желание больного и согласие врача».
Для восстановления синусового ритма используют антиаритмические препараты или электроимпульсную терапию.
Антикоагулянты назначают, если мерцательная аритмия наблюдается более 2 суток. Особенно высок риск развития тромбоэмболий при митральном пороке сердца, гипертрофической кардиомиопатии, недостаточности кровообращения и тромбоэмболиях в анамнезе. Антикоагулянты назначают в течение 3 недель до кардиоверсии и в течение 3 — 4 недель после восстановления синусового ритма. Без назначения антиаритмических препаратов после кардиоверсии синусовый ритм сохраняется в течение 1 года у 15 — 50% больных. Применение антиаритмических препаратов повышает вероятность сохранения синусового ритма. Наиболее эффективно назначение амиодарона (кордарона) — даже при рефрактерности к другим антиаритмическим препаратам синусовый ритм сохраняется у 30 — 85% больных [2, 12]. Кордарон нередко эффективен и при выраженном увеличении левого предсердия.
Кроме амиодарона для предупреждения повторного возникновения мерцательной аритмии с успехом используются соталол, пропафенон, этацизин и аллапинин, несколько менее эффективны хинидин и дизопирамид. При сохранении постоянной формы мерцательной аритмии больным с тахисистолией для снижения ЧСС назначают дигоксин, верапамил или β-блокаторы. При редко встречающемся брадисистолическом варианте мерцательной аритмии эффективным может быть назначение эуфиллина (теопек, теотард).
Проведенные исследования показали, что две основные стратегии ведения больных с мерцательной аритмией — попытки сохранения синусового ритма или нормализация ЧСС на фоне мерцательной аритмии в сочетании с приемом непрямых антикоагулянтов — обеспечивают примерно одинаковое качество и продолжительность жизни больных [17].
Пароксизмальные наджелудочковые тахикардии
Пароксизмальные наджелудочковые тахикардии, встречающиеся гораздо реже, чем мерцательная аритмия, не связаны с наличием органического поражения сердца. Частота их выявления с возрастом не увеличивается.
Купирование пароксизмальных наджелудочковых тахикардий начинают с применения вагусных приемов. Наиболее часто используют пробу Вальсальвы (натуживание на вдохе около 10 с) и массаж сонной артерии. Очень эффективным вагусным приемом является «рефлекс ныряния» (погружение лица в холодную воду) — восстановление синусового ритма отмечается у 90% больных. При отсутствии эффекта от вагусных воздействий назначают антиаритмические препараты. Наиболее эффективны в этом случае верапамил, АТФ или аденозин.
У больных с легко переносящимися и сравнительно редко возникающими приступами тахикардии практикуется самостоятельное пероральное купирование приступов. Если в/в введение верапамила оказывается эффективным, можно назначить его внутрь в дозе 160–240 мг однократно, в момент возникновения приступов. Если более эффективным признается в/в введение новокаинамида — показан прием 2 г новокаинамида. Можно иcпользовать 0,5 г хинидина, 600 мг пропафенона или 30 мг/кг амиодарона внутрь.
Желудочковые тахикардии
Желудочковые тахикардии в большинстве случаев возникают у больных с органическим поражением сердца, чаще всего при постинфарктном кардиосклерозе [13, 14].
Лечение желудочковой тахикардии. Для купирования желудочковой тахикардии можно использовать амиодарон, лидокаин, соталол или новокаинамид.
При тяжелых, рефрактерных к медикаментозной и электроимпульсной терапии, угрожающих жизни желудочковых тахиаритмиях применяют прием больших доз амиодарона: внутрь до 4 — 6 г в сутки перорально в течение 3 дней (то есть по 20 — 30 табл.), далее по 2,4 г в сутки в течение 2 дней (по 12 табл.) с последующим снижением дозы [6, 10, 15, 16].
Предупреждение рецидивирования тахиаритмий
При частых приступах тахиаритмий (например, 1 — 2 раза в неделю) последовательно назначают антиаритмические препараты и их комбинации до прекращения приступов. Наиболее эффективным является назначение амиодарона в качестве монотерапии или в комбинации с другими антиаритмическими препаратами, прежде всего с β-блокаторами.
При редко возникающих, но тяжелых приступах тахиаритмий подбор эффективной антиаритмической терапии удобно проводить с помощью чреспищеводной электростимуляции сердца — при наджелудочковых тахиаритмиях — и программированной эндокардиальной стимуляции желудочков (внутрисердечное электрофизиологическое исследование) — при желудочковых тахиаритмиях. С помощью электростимуляции в большинстве случаев удается индуцировать приступ тахикардии, идентичный тем, которые спонтанно возникают у данного больного. Невозможность индукции приступа при повторной электрокардиостимуляции на фоне приема препаратов обычно совпадает с их эффективностью при длительном приеме [17, 18]. Следует отметить, что некоторые проспективные исследования продемонстрировали преимущество «слепого» назначения амиодарона и соталола при желудочковых тахиаритмиях перед тестированием антиаритмических препаратов класса I с помощью программированной электростимуляции желудочков или мониторирования ЭКГ.
При тяжелом течении пароксизмальных тахиаритмий и рефрактерности к медикаментозной терапии применяют хирургические способы лечения аритмий, имплантацию кардиостимулятора и кардиовертера-дефибриллятора.
Подбор антиаритмической терапии у больных с рецидивирующимим аритмиями
С учетом безопасности антиаритмических препаратов оценку эффективности целесообразно начинать с β-блокаторов или амиодарона. При неэффективности монотерапии оценивают действенность назначения амиодарона в комбинации с β-блокаторами [17]. Если нет брадикардии или удлинения интервала РR, с амиодароном можно сочетать любой β-блокатор. У больных с брадикардией к амиодарону добавляют пиндолол (вискен). Показано, что совместный прием амиодарона и β-блокаторов способствует значительно большему снижению смертности пациентов с сердечно-сосудистыми заболеваниями, чем прием каждого из препаратов в отдельности. Некоторые специалисты даже рекомендуют имплантацию двухкамерного стимулятора (в режиме DDDR) для безопасной терапии амиодароном в сочетании с β-блокаторами. Антиаритмические препараты класса I применяют только при отсутствии эффекта от β-блокаторов и/или амиодарона. Препараты класса I C, как правило, назначают на фоне приема бета-блокатора или амиодарона. В настоящее время изучается эффективность и безопасность применения соталола (β-блокатора, обладающего свойствами препаратов класса III).
П. Х. Джанашия, доктор медицинских наук, профессор
Н. М. Шевченко, доктор медицинских наук, профессор
С. М. Сорокoлетов, доктор медицинских наук, профессор
РГМУ, Медицинский центр Банка России, Москва
Аритмия сердца
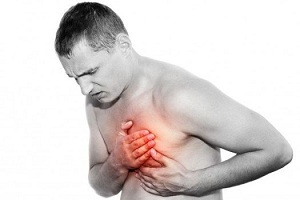
Аритмия сердца – это патология, при которой происходит нарушение ритмичности, частоты и последовательности сокращения и возбуждения сердца. Пациенты, страдающие проблемами сердечного ритма, описывают своё состояние по-разному, но чувствуют они одно и то же – сначала повышенное сердцебиение, затем замирание сердца и снова ощущение того, что сердце вот-вот выпрыгнет наружу.
Опасна ли аритмия? Виды аритмических расстройств
Существует установленная частота сердцебиения – 60-80 ударов в минуту. При увеличении этого показателя у человека развивается тахикардия, а при уменьшении – брадикардия. В целом это называется аритмическим расстройством сердцебиения. Аритмия сама по себе не несёт угрозы жизни человеку, но может привести к некоторым осложнениям, способным негативно отразиться на работе сердечно-сосудистой системы и стать причиной развития инсульта или инфаркта.
Некоторые виды аритмических расстройств (мерцательная, синусовая) могут препятствовать нормальному кровоснабжению сердца, и спровоцировать его внезапную остановку. Например, мерцательная аритмия является причиной застоя крови в предсердиях, и если организм у человека склонен к образованию тромбов, то существует большая вероятность образования эмбола, который отрываясь от стенок, проходит в кровеносные сосуды и блокирует кровообращение в головном мозге, что неминуемо приводит либо к инсульту, либо к летальному исходу. Кроме того, мерцательная аритмия негативно влияет на сердцебиение в целом. Если у пациента наблюдается беспорядочное сокращение волокон верхних камер сердца, то это приводит к сбою ритмов желудочков. Мерцательная аритмия является серьёзной патологией и может вызвать такие заболевания, как:
Синусовая аритмия бывает двух видов: дыхательная – возникает в молодом возрасте и не дыхательная – возникает в пожилом возрасте и определяется разницей между сердечными сокращениями, превышающими их среднюю продолжительность на 10%. При синусовой аритмии частота сердцебиения увеличивается до ста и более ударов в минуту. В основном она проявляется после стрессовых ситуаций, физических перегрузок, приёма лекарственных препаратов или является следствием какой-либо другой причины. Тахикардические расстройства приводят к ускоренному сердцебиению, свидетельствующему о нарушениях тонуса сосудов, и могут возникать после приступов стенокардии, анемии, инфаркта, а также при повышенной температуре тела и увеличении выработки гормонов. Синусовая аритмия опасна неожиданными обмороками и головокружениями и когда такие симптомы становятся частыми, необходимо обратиться к доктору и пройти терапевтический курс лечения. А если при сильной одышке появляется грудная боль и потемнение в глазах, тогда нужно немедленно пройти курс обследования у кардиолога, диагностировать заболевание и неукоснительно следовать врачебным рекомендациям. Вполне возможно, что потребуется стационарное лечение.
Как лечить аритмию
Для восстановления нормального сердечного ритма, доктора́ прописывают препараты с противоаритмическим действием. Такие препараты делятся на четыре группы: антиартмики, бета-адреноблокаторы, антикоагулянты и метаболиты.
Антиартмики. Для устранения мерцательной аритмии из этой группы препаратов назначают Аденозин, Верапамил, Дигоксин, а для лечения других видов аритмических патологий применяют Пропафенон и Амиодарон. Отлично зарекомендовал себя препарат Кордарон, помогающий при лечении аритмии людям с сердечной недостаточностью и послеинфарктного состояния.
Важно! Кардарон противопоказан при брадикардиях (когда частота биения сердца снижена до 50 ударов в минуту), беременности, бронхиальной астме, блокаде сердца и болезни щитовидной железы.
Бета-адреноблокаторы. Препараты Соталол, Карведилол, Атенолол, Бисопролол, Целипролол и Бетаксолол назначают при развитии у пациента ишемической болезни сердца, инфаркте, гипертонии. Они быстро нормализуют давление в кровеносных сосудах, понижают частоту сердцебиения и препятствуют развитию сердечной недостаточности.
Важно! Препараты группы бета-адреноблокаторов противопоказаны при бронхиальной астме и нарушениях дыхательной функции организма.
Антикоагулянты. При продолжительном периоде аритмического расстройства (несколько недель), назначают препараты разжижающие кровь и предупреждающие образование тромбов в предсердии – Гепарин, Энокспарин и для постоянного применения – Варфарин.
Метаболиты. Эта группа лекарств повышает питание сердечных волокон, препятствует патологии, которая провоцирует ишемическую болезнь и способствует улучшению обменных веществ. В основном назначают Тиотриазолин, Рибоксин, Кокарбоксилазу, Милдронат, Аденозинтрифосфат (АТФ) и препараты магния и калия. Метаболиты нормализуют проведение импульсов и восстанавливают работу сердца.
В случаях, когда медикаментозное лечение не приносит положительных результатов, может понадобиться радиочастотная абляция. В ходе операции прижигают небольшой участок сердечной ткани, стимулирующей импульсы, которые вызывают блокаду сердца. После этого, для поддержания нормального сердцебиения, пациенту ставят электрокардиостимулятор. Ещё врачи могут предложить радиочастотную изоляцию лёгочных вен. Такая операция устраняет очаг повышенного возбуждения сердца, и так как этот очаг расположен в лёгочных венах, его изоляция от предсердья на 60% снижает развитие аритмии.
Чтобы не запускать развитие аритмических заболеваний следует регулярно проходить обследование у кардиолога.