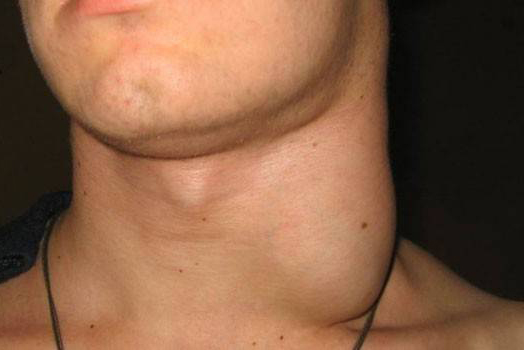
спленоз что это такое
Ультразвуковое исследование патологии селезенки (часть 1)
Спленоз — это аутотрансплантация ткани селезенки, вызванная травмой или операцией. Отложения селезеночной ткани были обнаружены на серозной поверхности кишечника, на брыжейке, на париетальной брюшине и на диафрагме. При увеличении эти очаги могут имитировать при ультразвуковом исследовании новообразования.
Отсутствие визуализации селезенки на УЗИ:
Ультразвуковое исследование после спленэктомии
Вариации размера селезенки на УЗИ
Аспления
Врожденное отсутствие селезенки встречается редко. Врожденное отсутствие селезенки связано с повышенным риском развития сепсиса, это также происходит после спленэктомии. Обычная связь с симметричным развитием нормальных асимметричных органов или пары органов, и множественные сердечно-сосудистые аномалии являются правилом.
Гипоспления
Функциональная гипоспения и маленькая или атрофическая селезенка не являются синонимами. Функциональная гипоспения (гипоспленизм) может возникать с селезенкой нормального размера и даже со спленомегалией, где ткань селезенки была заменена гранулемами, амилоидными отложениями, миеломными отложениями или когда фагоциты селезенки были парализованы большими дозами кортикостероидов или цитотоксических лекарств. Фактическая атрофия встречается реже, чем свидетельство гипофункции.
Функциональная гипоспления относится прежде всего к потере фагоцитарной функции селезенки. Это обусловлено недостаточным поглощением поврежденных при нагревании эритроцитов, меченных коллоидом серы 99m-Tc или другими радионуклидами, и свидетельством нарушения ремоделирования эритроцитов. Циркулирующие эритроциты отражают потерю функции фильтрации селезенки, которая может быть обнаружена с помощью мазка периферической крови.
Причины гипоспленизма:
Гиперспленический синдром
Гиперспленизм встречается редко у небольшого процента пациентов со спленомегалией. Характеризуется
Ультразвуковое исследование не может предсказать, какие пациенты со спленомегалией будут страдать от гиперспленизма.
Спленомегалия
Размер и форма селезенки очень разнообразны, некоторые из них длинные и тонкие, а другие короткие и широкие. При ультразвуковом исследовании, наряду с естественной тенденцией изменения размера селезенки во время инфекционных эпизодов, делает незначительные изменения в размере очень субъективными. Несмотря на это, спленомегалия обычно проявляется на УЗИ, прежде чем ее можно продемонстрировать клинически. Увеличенная селезенка может распространяться вниз по левой почке, улучшая почечную визуализацию. Иногда очень большая селезенка может распространяться в левую подвздошную ямку. Любая селезенка длиной более 13 см должна считаться увеличенной, особенно если она также показывает увеличение переднезаднего диаметра.
Причины спленомегалии при ультразвуковом исследовании
Спленомегалия с нормальной эхоструктурой на УЗИ:
Спленомегалия с гипоэхогенной структурой на УЗИ:
Морфологии очаговых поражений селезенки уделяется достаточно много внимания. Выделяют злокачественные и доброкачественные опухоли селезёнки. К первым относят плазмоцитому и саркомы, которые в зависимости от основной ткани могут быть четырёх форм: фибросаркома, лимфосаркома, ретикулосаркома и ангиосаркома. Подобные поражения селезёнки крайне редки. Среди доброкачественных опухолей чаще встречаются лимфангиомы и гемангиомы.
Для бесплатной письменной консультации, с целью определения вида опухоли селезенки, ее локализации к основным структурам органа и показаний к операции, а также выбора правильной тактики хирургического лечения Вы можете прислать мне на личный электронный адрес puchkovkv@mail.ru puchkovkv@mail.ru копировать полное описание УЗИ брюшной полости, данные МСКТ селезенки с контрастом, указать возраст и основные жалобы. Тогда я смогу дать более точный ответ по вашей ситуации.
Классификация опухолей селезенки
Вести-Кузбасс: видеорепортаж о мастер-классе: «Эндоскопические операции в хирургии, урологии и гинекологии»
Наиболее полную классификацию опухолей селезенки представил L. Morgenstern в 1985 г. Она включает следующие позиции.
I. Опухолеподобные изменения
II. Васкулярные опухоли
3. Гемангиоэндотелиальная саркома,
4. Злокачественная гемангиоперицитома.
III. Лимфоидные опухоли:
Б. Неходжкинская лимфома.
Г. Лимфоподобные заболевания:
1. Макрофолликулярная псевлолимфа (опухоль Castleman);
2. Локализованная реактивная лимфоидная гиперплазия;
3. Воспалительная псевдоопухоль.
IV. Нелимфоидные опухоли:
Б. Злокачественная фиброзная гистиоцитома.
Д. Злокачественная тератома.
Наиболее часто хирургам приходится сталкиваться со следующими опухолями селезенки.
Сосудистые опухоли селезёнки считаются наиболее частыми первичными новообразованиями органа. Преобладают опухоли диаметром менее двух сантиметров, которые обычно выявляются случайно и поэтому именуются инциденталомами. Реже они имеют большие размеры и множественный характер с поражение практически всей ткани селезёнки. Подобное поражение, как правило, сочетается с гемангиомами или гемангиоматозом других локализаций. Достаточно часто у больных с гемангиомой селезёнки имеется анемия, тромбоцитопения, коагулопатия потребления.
В селезёнке могут развиваться следующие сосудистые опухоли:
Из сосудистых опухолей наиболее часто встречается кавернозная гемангиома, которая выглядит как узел красно-багрового цвета, на разрезе губчатого строения. При микроскопическом исследовании опухоль построена из сосудистых полостей типа синусоидов различной величины и формы, сообщающихся друг с другом. Эти полости выстланы одним слоем уплощённых эндотелиальных клеток.
Весьма специфичной для селезёнки является так называемая »пребрежноклеточная» ангиома (littoral cell angioma), размеры которой варьируют от нескольких миллиметров до почти полного замещения органа. при микроскопическом исследовании опухоль представлена анастомозирующими сосудистыми каналами, сходными с синусами селезёнки. Размер этих каналов варьирует, стенка их выстлана эндотелиальными клетками. Последние не редко образуют сосочки и характеризуются фагоцитозом клеток крови.
Многоузловая гемангиома также является сосудистой опухолью, характерной для селезёнки. При изучении гистологических препаратов при малом увеличении выглядит в виде мелких гранулем. Представлены из мелких сосудистых узлов, имеющих стёртую дольковую структуру, окружённых гиалиновой капсулой, в которой имеются гистиоциты и гладкомышечные клетки. Данная опухоль почти всегда имеет вид одиночного узла и характеризуется доброкачественным течением.
Термин гемангиоэндотелиома применительно к поражениям селезёнки используется в тех случаях, когда сосудистая опухоль характеризуется повышенной клеточностью или, как думают, обладает более агрессивным течением по сравнению с обычной гемангиомой.
Ангиосаркома является самой частой злокачественной опухолью селезёнки сосудистого происхождения. Макроскопически выглядит в виде чёткого геморрагического узла или характеризуется диффузным поражением с частым развитием разрывов органа. В литературе имеются описания развития ангиосаркомы селезёнки через несколько лет после тампонирования раны этого органа с оставлением марлевого тампона. Микроструктура полиморфна: характерны веретенообразные, полигональные или округлые клетки, образующие сосудистые щели и каналы. При иммуногистохимических исследованиях выявляются маркеры эндотелиальных клеток и гистиоцитов. Характерным ультраструктурным признаком является наличие внутрицитоплазматических гиалиновых гранул.
Ангиосаркома является высокозлокачественной опухолью, быстро дающей распространённые метастазы, с фатальным исходом.
Для лимфолейкозов, развивающихся из клеток костного мозга, характерен первично-системный характер поражения (с обязательным вовлечением селезёнки) с гематологическими изменениями, развитием лейкозных инфильтратов и отсутствием сформированного первичного опухолевого узла.
Лимфомы, возникающие в клетках лимфоидной ткани, достаточно часто формируют опухолевый узел и характеризуются «задержанной» и непостоянной системной генерализацией с соответствующими изменениями периферической крови.
Плазмоцитарные дискразии обычно проявляются скелетными поражениями и системной симптоматикой, связанной с выработкой полного или частичного моноклонального иммуноглобулинового полипептида.
Все вышеперечисленные заболевания склонны к лимфогенному распространению с поражением в первую очередь лимфатических узлов и в дальнейшем печени, селезёнки и других органов.
Симптомы, признаки и клинические проявления опухоли селезенки.
У пациентов с очаговыми образованиями селезёнки наиболее частыми являются жалобы на наличие опухолевидного образования в верхнем этаже брюшной полости, чувство тяжести либо распирания в левом подреберье и эпигастрии, увеличение живота и асимметрия его, снижение аппетита, похудание.
Вследствие компрессии соседних органов нередко появляется боль, значительно снижается масса тела, нарастает слабость. Сдавление левой почечной артерии иногда приводит к гипертензии, дизурическим расстройствам, отёкам нижних конечностей, нередко присоединяются симптомы интоксикации, могут развиться диспепсические расстройства.
Считается, что при доброкачественных опухолях и истинных кистах клинические проявления развиваются постепенно, исподволь. Пациенты не могут указать точные сроки появления признаков и симптомов болезни, что обусловлено медленным ростом доброкачественных образований.
Таким образом, клиническая картина опухолей и кист селезёнки крайне бедна и неспецифична. Особой скудностью проявлений отличаются доброкачественные опухоли и истинные кисты. Чаще симптомы проявляют образования с осложнённым течением. Становится очевидным, что в диагностике опухолей селезёнки ведущее место принадлежит инструментальным неинвазивным методам исследований.
Диагностика опухолей селезенки
В настоящее время при широком внедрении неинвазивных диагностических методов очаговые образования селезёнки нередко выявляются случайно при ультразвуковом или КТ (ЯМРТ) исследованиях во время профилактического осмотра.
При обнаружении опухолевидного образования в селезенке перед специалистами инструментальных методов исследований хирургу необходимо поставить следующие задачи:
В последние годы широкое распространение получила спиральная компьютерная томография (СКТ) с внутривенным болюсным контрастным усилением при использовании неионных контрастных препаратов (ультравист, визипак, омнипак). Сначала выполняется бесконтрастное сканирование брюшной полости, а затем – исследование СКТ с БКУ (внутривенное введение 100 мл контрастного вещества со скоростью 3 мл/сек) с различными временными задержками сканирования (от 17 до 40-80 сек.).
Использование данной методики позволяет четко разграничить неизменные тканевые зоны, которые хорошо накапливают контрастный препарат, от участков тканевого распада и жидкостных скоплений. Кроме того, удается получить более полное представление об ангиоархитектонике самой селезенки и прилежащих магистральных сосудов, что во многом способствует высокой дифференциальной диагностике между кистами и опухолевыми поражениями. Диагноз СКТ, как правило, подтверждается морфологически в 95% наблюдений.
Таким образом, желательно в современную предоперационную диагностическую программу включать УЗИ, дуплексное сканирование, КТ и МРТ, причем именно в такой последовательности, так как каждый метод, дополняя предыдущий, решает более узкие, конкретные задачи. Конечно, ни один из них не является абсолютным при выявлении очаговых поражений селезенки.
Обращает на себя внимание частота диагностических ошибок при выявлении образований селезенки, которая достигает 75-80% даже при использовании современных методов исследований. Поэтому здесь необходим комплексный подход с использованием всех современных диагностических методов.
Только комплексное обследование в условиях специализированного стационара дает возможность определения патологического очага, его топографо-анатомических характеристик и, в конечном счете, оптимальной тактики лечения. С применением данной диагностической схемы нам в последние годы удавалось не только выявить очаг в селезенке, но и почти в 94% точно локализовать его.
Окончательный диагноз устанавливается только во время операции с использованием гистологического исследования.
Показания для хирургического лечения опухоли селезенки
На основании данных полученных во время обследования хирургу необходимо определиться о характере и объёме предстоящего вмешательства.
Выбор метода лечения, особенно определения показаний к операции при опухолях и кистах селезенки является наиболее трудным вопросом. Как уже отмечалось, значительная часть образований селезенки при неосложненном течении не проявляется симптомами и зачастую обнаруживается случайно. Очень часто здесь возникает дилемма: наблюдать или оперировать. Что должно играть решающую роль при решении этого непростого вопроса?
На наш взгляд, при решении этой задачи на первое место выходит предположительный морфологический характер поражения, признаки осложненного течения. Далее на чашу весов в пользу операции ложатся ответы на задачи, стоящие перед методами диагностики. Это и размеры, и локализация патологического очага, и оценка кровоснабжения селезенки, и анатомические взаимоотношения с прилежащими органами. Но эти данные уже больше способствуют выбору предстоящего объема и характера операции.
Размер образования не может служить ориентиром для выбора лечебной тактики, а лишь определяет показания к конкретному виду операции, особенно, если при одном из методов дооперационного обследования было высказано подозрение на наличие абсцесса либо паразитарной кисты. В практике часто встречаются случаи, когда после выявления образования в селезенке проводится длительное диспансерное наблюдение, при этом почти в трети наблюдений злокачественные образования на дооперационном этапе трактовались как доброкачественные, и только морфологическое исследование удаленного препарата позволило окончательно установить диагноз. Поэтому очаговое образование в селезенке независимо от их размера служит показанием к хирургическому лечению.
Методы хирургического лечения опухолей и кист селезенки
Посмотреть видео операций при опухоли селезенки в исполнении профессора Вы можете на сайте «Видео операций лучших хирургов мира».
Все методы хирургического лечения можно свести к следующему:
Спленэктомия
Показания к спленэктомии (удалению селезенки) можно разделить на две группы: хирургические и гематологические.
Суть спленэктомии состоит в перевязке и пересечении сосудов, идущих к селезенке, и в самом удалении органа. Ключом к успеху операции является достаточный доступ к сосудистой ножке и осуществлении контроля над ней во время всей операции. Этим параметрам наиболее адекватно отвечает лапароскопический доступ.
Лапароскопическая спленэктомия является альтернативой открытой операции и при соответствующих мануальных навыках хирурга и достаточном материально-техническом обеспечении клиники позволяет значительно снизить частоту интра- и послеоперационных осложнений, уменьшить послеоперационный койко-день и улучшить качество жизни больных.
Резекция селезенки
Гетеротопическая аутотрансплантация селезёночной ткани в большой сальник при спленэктомии.
Показания к хирургической аутотрансплантации селезёночной ткани:
Противопоказания к аутотрансплантации селезёночной ткани:
Аутотрансплантация в большой сальник считается предпочтительной в силу особенностей его кровоснабжения, простоты манипуляции, однако, возможно использование для этого и брыжейки тонкой кишки. В экспериментальном исследовании было доказано схожее течение приживления фрагментов селезенки, как в большом сальнике, так и в брыжейке тонкой кишки. Научные исследования доказывают значительную степень регенерации пересаженных фрагментов селезенки, что подтверждается гистологическим методом.
Следует подчеркнуть, что аутотрансплантация селезёночной ткани, которую зачастую рассматривают как органосохраняющую процедуру, является способом протезирования некоторых функций органа, поскольку ей непременно предшествует спленэктомия, а структура трансплантата во многом отличается от нормальной селезёночной ткани. Как правило, эта ткань берет на себя до 70% функций органа. В 20% отмечается отсутствие приживления пересаженной селезеночной ткани и постепенное ее рассасывание.
Чрескожные пункции при кистозных образованиях селезенки
Чрескожные лечебные пункции и катетерное дренирование при жидкостных образованиях селезенки, проводимые в условиях местной анестезии, особенно оправданы у пациентов с тяжелыми сопутствующими заболеваниями. В случаях предполагаемого доброкачественного генеза очаговых поражений, небольших размеров и «удобной» для пункции локализации (подкапсульное расположение) подобные манипуляции являются эффективными малотравматичными органосберегающими операциями. Как правило, эти вмешательства проводятся при небольших размерах кист до 4-5 см в диаметре.
Лимфаденопатия
Лимфаденопатия – это состояние, которое характеризуется увеличением размеров периферических лимфатических узлов, изменением их консистенции и подвижности. Оно развивается вместе с повышением общей температуры тела, увеличением селезёнки и печени. Даже небольшое увеличение лимфоузлов говорит о том, что в организме развиваются патологические процессы, которые требуют адекватного лечения. Оно может охватить одну или несколько структур и стать причиной воспалительных процессов.
Пройти диагностику и лечение лимфоденопатии в Москве приглашает гематологическое отделение ЦЭЛТ. Вы имеете возможность проконсультироваться у ведущих отечественных гематологов, в арсенале которых имеются современные методики и мощная база, позволяющая быстро и точно устанавливать диагноз. Они проводят лечение в соответствии с международными стандартами. Узнать стоимость услуг можно в разделе «Услуги и цены». Во избежание недоразумений, не забывайте уточнять цифры на консультации или у наших операторов: +7 (495) 788 33 88.
Лимфаденопатия: что это такое?
Увеличенные лимфатические узлы имеют вид мягких или плотных образований округлой формы, расположенных под нижней челюстью, в шейной, подмышечной, паховой или других областях. Они могут иметь гладкую или бугристую поверхность и очень часто развиваются после перенесённых инфекций и воспалений в острой форме. Иногда их появление спровоцировано травматическими повреждениями кожного покрова или введением вакцины.
Лимфаденопатия развивается вследствие скопления в лимфаденоидной ткани клеток определённого типа. Реакцию нередко провоцирует усиленный ток крови, увеличение количества лимфоцитов и макрофагов в ответ на появление в организме чужеродных генов. Буквально за одну неделю узел может увеличиться в пять-пятнадцать раз. О патологическом состоянии говорят в том случае, если наряду с превышением размера, налицо изменение плотности, подвижности и поверхности структуры. При ощупывании она может быть достаточно болезненной или безболезненной.
Поводы для обращения в наш центр диагностики лимфаденопатии в Москве: самостоятельное выявление крупных узлов, которые не болят, ощущение интенсивной боли во время прощупывания, другие симптомы в виде высыпания, повышения температуры тела, утраты веса, быстрой утомляемостью. Особенно опасными могут быть узлы, которые не проходят более двух месяцев, расположенные в разных областях, диаметром более двух сантиметров, увеличение которых произошло без видимых причин.
Лимфаденопатия: классификация и причины
Классификация лимфаденопатии основывается на целом ряде параметров, начиная с локализации поражённых структур и заканчивая их болезненностью и размерами:
Лимфаденопатия: симптомы
Основным клиническим проявлением лимфаденопатии является аномальное увеличение узлов лимфатической системы. Оно сопровождается целым рядом других клинических проявлений:
Лимфаденопатия: диагностика
Перед тем как приступить к лечению лимфаденопатии у взрослых гематологи ЦЭЛТ проводят всесторонние исследования, позволяющие точно поставить диагноз и определить причину развития патологического состояния. В обязательном порядке учитываются следующие параметры узлов:
Кроме осмотра, пациенту назначают диагностические исследования:
Лимфаденопатия: лечение
Разработка тактики лечения осуществляется специалистами ЦЭЛТ исходя из полученных результатов диагностики и индивидуальных показателей пациента. В первую очередь, усилия направляют на устранение патологического состояния, которое стало инициирующим фактором для развития лимфаденопатии. При выявлении гнойных поражений лимфатических структур или выявлении бактериальных инфекций больному назначают антибактериальную терапию. При наличии показаний возможно хирургическое удаление узла.
Если этиологические факторы заключаются в поражениях вирусными агентами, пациенту назначают приём противовирусных и иммуномодулирующих фармакологических препаратов. Если он страдает от болевых ощущений – обезболивающих средств. Чаще всего, лимфаденопатия проходит через один-полтора месяца после того, как устранена причина, вызвавшая её. В противном случае, гематолог назначает биопсию и разрабатывает новую тактику лечения.
В отделении гематологии нашей клиники ведут приём кандидаты, доктора и профессоры медицинских наук. Опыт их практической и научной работы составляет от двадцати пяти лет. Записаться к ним на консультацию можно онлайн или, обратившись к операторам нашей информационной линии. При необходимости, Вы можете записаться на приём к специалистам любого из наших отделений и пройти необходимые процедуры. В частности в отделении отоларингологии доступна септопластика, позволяющая повысить качество жизни пациента.
Записавшись на прием гематолога, вы сможете получить всестороннюю консультацию. В компетенции врача находится лечение различных заболеваний крови, большинство из которых можно выявить на ранних стадиях и назначить своевременное лечение, позволяющее справиться с болезнью быстро и легко.
Синдром Шегрена – что это такое? Причины, симптомы и лечение у опытных врачей медицинской Клиники МЕДСИ
Оглавление
Синдром Шегрена – аутоиммунное системное поражение соединительной ткани. Патология отличается тем, что в нее вовлечены железы внешней секреции (преимущественно слезные и слюнные). Вследствие развития заболевания появляется выраженная сухость кожи, носоглотки, глаз, рта, трахеи и влагалища. Также сокращается выработка пищеварительных ферментов. Патология может развиваться как самостоятельная или сопровождать склеродермию, дерматомиозит и другие заболевания. Лечение симптома Шегрена следует начинать после обнаружения первых же признаков.
Патоморфология
На раннем этапе в процесс вовлекаются мелкие протоки желез. При развитии заболевания железистая ткань атрофируется и замещается соединительной. Это приводит к нарушению функций пораженного органа. Нередко даже при отсутствии других выраженных симптомов синдрома Шегрена у пациентов отмечаются признаки воспаления слюнных желез.
Причины развития
Причины возникновения патологии в настоящий момент до конца не установлены.
Наиболее вероятной считают теорию о патологической реакции иммунной системы, которая развивается в ответ на повреждение клеток ретровирусом (герпесом, ВИЧ и др.). Как вирусы, так и клетки эпителия, измененные под их воздействием, воспринимаются иммунной системой человека как чужеродные. Иммунная система защищает организм и вырабатывает антитела. Это и приводит к разрушению тканей железы. Нередко синдром Шегрена передается по наследству, встречается у родителей и детей, у близнецов.
Спровоцировать развитие патологии могут следующие факторы (нередко их комбинации):
Симптомы синдрома Шегрена
Симптомы синдрома Шегрена во много зависят от причин заболевания, но всегда требуют устранения (лечения), так как существенно снижают уровень качества жизни пациента.
К основным железистым признакам относят:
К внежелезистым проявлениям патологии относят:
Нередко пациенты жалуются на повышенную чувствительность к ряду медикаментозных препаратов (нестероидным противовоспалительным средствам, антибиотикам и др.).
Если у вас появилась сыпь на теле, повысилась температура, пересыхают слизистые или обнаруживаются другие симптомы, и вы не знаете, что это, но хотите начать лечение, следует обратиться к специалисту: только он может провести диагностику и выявить синдром Шегрена или другую патологию.
Диагностика
Такие симптомы, как жжение и сухость глаз, например, не всегда свидетельствуют о синдроме Шегрена, но становятся причиной обращения к врачу с целью профилактики и лечения. Профессионалу очень важно точно распознать заболевание.
Диагностировать синдром Шегрена можно при наличии воспалительного процесса. Но в некоторых случаях воспаление провоцируется другими патологиями (например, сахарным диабетом). Для этого заболевания также характерно снижение секреции слюны. По этой причине диагностика должна быть максимально точной.
Наиболее информативным методом является биопсия слюнных и слезных желез с последующей гистологией полученного материала. Она проводится быстро и не доставляет пациентам выраженного дискомфорта. Фрагменты слизистых оболочек исследуются под микроскопом. Благодаря этому специалистам удается зафиксировать поражение желез.
Осложнения
К основным осложнениям синдрома Шегрена относят:
Патология прогрессирует как без лечения, так и в том случае, если терапия проводится неправильно. Именно поэтому следует обращаться только к высококвалифицированным врачам, располагающим опытом работы с пациентами с синдромом Шегрена.
Лечение заболевания
Основными задачами в терапии синдрома Шегрена являются снятие воспаления пораженных органов и устранение симптомов слизистых оболочек.
Для устранения воспалительного процесса назначаются:
В ходе подготовки к лечению пациентам проводят плазмаферез, позволяющий очистить кровь.
Для профилактики сухости конъюнктивы назначают препараты искусственной слезы и мази. Уход за полостью рта заключается в тщательном полоскании после каждого приема пищи.
Важно! Лечение синдрома Шегрена всегда проводится только под контролем врача-ревматолога.
Прогноз
Синдром Шегрена опасен тем, что может приводить к повреждению жизненно важных органов, постепенно прогрессировать. Бывают и случаи длительных ремиссий, когда патология никак не проявляет себя и больному кажется, что он полностью излечился, но болезнь внезапно возвращается. Одним пациентам помогает только симптоматическое лечение, другие долгое время борются с постоянным дискомфортом. Качество жизни многих больных существенно снижается. Пациенты страдают от суставных болей, сухости слизистых, упадка сил.
Важно! Пациенты с синдромом Шегрена подвержены высокому риску неходжкинской лимфомы. У некоторых больных развиваются другие онкологические заболевания, которые могут стать причиной не только снижения качества жизни, но и смерти.
При правильном и комплексном лечении пациенты могут рассчитывать на длительную и стойкую ремиссию. Но терапия должна быть комплексной и начаться как можно раньше – после обнаружения первых же признаков патологии.
Преимущества лечения синдрома Шегрена в МЕДСИ
Если вы хотите записаться на прием к ревматологу, позвоните