спайка в легком что делать
Фиброз и спайки в лёгких
Здравствуйте. Болею 21-ый день, из симптомов температура через день 36,4 / 37,2. Обаняние пропадало на 4 дня, уже вернулось. ОАК в референсе, кроме лимфоцитов=42%, При норме до 37. Есть чувство чего-то твёрдого в грудной клетке. КТ: Пневматизация легких: расправлены.
Очаговые изменения: в S4-5 слева субплеврально – фиброзный очаг до 6 мм.
Инфильтративные изменения: не выявлено.
Интерстициальные изменения: мелкие плевроапикальные спайки слева и справа.
Бронхи, трахея: трахея и бронхи 1-3 порядка проходимы, признаков органического нарушения просветов бронхов и их проходимости не выявлено.
Плевра: не утолщена.
Плевральный выпот: не выявлено.
Легочные сосуды: ЛА и ее ветви не расширены.
Аорта: не расширена.
Средостение: структурно, не смещено; кардиомегалии не выявлено.
Диафрагма расположена обычно.
Медиастинальные и аксиллярные лимфатические узлы: единичные узлы сохраняют типичную структуру, размеры по короткой оси не превышают 1 см.
Ребра, грудина, грудные позвонки: деструктивных изменений не выявлено, выявлены начальные дегенеративные изменения грудного отдела позвоночника.
Заключение. Объемных, свежих инфильтративных и очаговых изменений в легких не определяется. Главный вопрос: я заразна сейчас? И нужно ли лечение? Хрипы в легких врач слышит, назначены АЦЦ, виферон и пульмикорт.
Уважаемые посетители! На сайте СпросиВрача доступна консультация врача онлайн. Задайте свой вопрос и получите ответ сразу же!
Заболевания плевры: диагностика и лечение
Заболевания плевры часто встречаются в общей практике и могут отражать широкий диапазон лежащих в их основе патологических состояний, затрагивающих легкие, грудную стенку, а также системных болезней. Самое распространенное их проявление
Заболевания плевры часто встречаются в общей практике и могут отражать широкий диапазон лежащих в их основе патологических состояний, затрагивающих легкие, грудную стенку, а также системных болезней. Самое распространенное их проявление заключается в образовании плеврального выпота, и у подавляющего большинства таких больных необходимы рентгенологическое подтверждение и дальнейшее обследование. Последние достижения, касающиеся методов получения изображения органов грудной клетки, терапии и хирургии, позволили усовершенствовать диагностику и лечение больных с патологией плевры.
Плевра дает грудной клетке возможность придавать легким необходимую форму и приводить их в движение с минимальными затратами энергии. Для чего два плевральных листка (париетальный и висцеральный) должны скользить один по другому — этому процессу способствует небольшое количество (0,3 мл/кг) жидкости.
Плевральная жидкость фильтруется из мелких сосудов париетальной плевры в плевральную полость и реабсорбируется лимфатическими сосудами этого же листка. Экспериментальные данные показывают, что объем и состав плевральной жидкости в норме очень стабильны, и выпот возникает только в тех случаях, если скорость фильтрации превышает максимальный отток лимфы либо нарушено обратное всасывание [1].
Плевральный выпот
Плевральные выпоты традиционно подразделяются на транссудаты (общий белок 30 г/л). В промежуточных случаях (а именно, когда содержание протеина составляет 25–35 г/л) разграничить экссудат и транссудат помогает определение содержания в плевральной жидкости лактатдегидрогеназы (ЛДГ) и градиента альбумина между сывороткой и плевральной жидкостью.
Наиболее часто встречающиеся причины и характерные признаки плевральных выпотов приведены в таблицах 1 и 2. Их дифференциация важна потому, что «низкобелковые» выпоты (транссудаты) не требуют дальнейших диагностических мероприятий; необходимо лишь лечение вызвавшей их патологии, в то время как при обнаружении плеврального экссудата, безусловно, нужна дополнительная диагностика.
Выпоты могут быть односторонними или двусторонними. Последние часто выявляются при сердечной недостаточности, но могут также возникать при гипопротеинемических состояниях и при коллагенозах с поражением сосудов. Имеют очень большое значение тщательный сбор анамнеза, включая профессию, данные о путешествиях за границу и о факторах риска тромбоэмболии, а также внимательное полноценное физикальное обследование.
При физикальном обследовании обнаруживается ограничение дыхательных движений грудной клетки, «каменная» тупость при перкуссии, приглушение дыхания при аускультации и часто — зона бронхиального дыхания сверху от уровня жидкости.
Небольшие выпоты следует дифференцировать с утолщением плевры. Помочь в этом может выполнение рентгенограммы в положении лежа (при этом жидкость движется под действием силы тяжести), а также ультразвуковое исследование (УЗИ) или рентгеновская компьютерная томография (КТ).
И УЗИ, и КТ являются ценными методами, которые все чаще используются для дифференциации между плевральной жидкостью, «окутанным» легким (плевральными бляшками, обычно возникающими при воздействии асбеста) и опухолью. Эти методы позволяют также выяснить, является ли плевральная жидкость осумкованной, и наметить оптимальное место для плевральной пункции и биопсии.
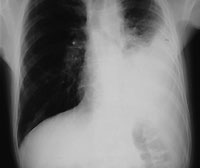 |
| Рисунок 1. Рентгенограмма органов грудной клетки: виден расширенный пищевод с уровнем жидкости и левосторонний плевральный выпот. Эти изменения были расценены как вторичная эмпиема, возникшая на фоне аспирационной пневмонии |
Плевральная пункция с аспирацией и биопсия показаны всем больным с выпотом, при этом удается получить гораздо больше диагностической информации, чем только при аспирации, и избежать проведения повторной инвазивной процедуры (см. рис. 1).
Другие исследования, помогающие в установлении диагноза, включают повторную рентгенографию органов грудной клетки после аспирации для выявления лежащей в основе выпота патологии легких, КТ, изотопное сканирование легких (с определением соотношения вентиляции и перфузии), внутрикожные пробы с туберкулином, серологические исследования на ревматоидные и антиядерные факторы.
Если вышеперечисленные методы не позволяют выявить причину возникновения плевральных выпотов, проводится торакоскопия с помощью видеотехники. Она позволяет не только осмотреть плевру, но также выявить опухолевые узлы и осуществить прицельную биопсию. Эта процедура наиболее ценна для диагностики мезотелиомы. Как бы то ни было, у 20% больных с экссудативными плевральными выпотами посредством обычных исследований не удается диагностировать причину развития данного состояния.
Лечение патологии, провоцирующей развитие плеврального выпота, например сердечной недостаточности или тромбоэмболии легочных артерий, часто приводит к его исчезновению. Некоторые состояния, включая эмпиему и злокачественные опухоли, требуют особых мер, о которых речь пойдет ниже.
Парапневмонические выпоты и эмпиема
Приблизительно у 40% больных с бактериальными пневмониями развивается сопутствующий плевральный выпот [11]; в таких случаях необходимо провести плевральную пункцию, чтобы удостовериться, что нет эмпиемы, и предотвратить либо уменьшить степень последующего утолщения плевры.
Однако у 15% пациентов парапневмонические выпоты вторично инфицируются, развивается эмпиема, то есть образуется гной в плевральной полости (см. рис. 2).
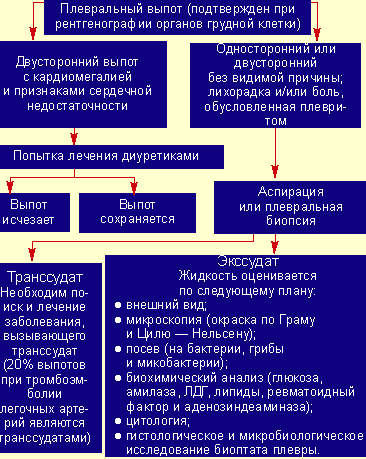 |
| Рисунок 2. Исследования при плевральном выпоте |
Другие причины эмпиемы включают хирургические вмешательства (20%), травмы (5%), перфорации пищевода (5%) и субдиафрагмальные инфекции (1%) [12].
 |
| Таблица 3. Микроорганизмы: возбудители эмпиемы |
При эмпиемах большая часть высеваемых культур представлена аэробными микроорганизмами. Анаэробные же бактерии высеваются в 15% случаев эмпием, обычно являющихся осложнением аспирационных пневмоний; остальные случаи обусловлены разнообразными другими микроорганизмами (см. табл. 3). Если до плевральной пункции назначались антибиотики, посевы часто не дают роста.
Диагноз подтверждается на основании рентгенологических признаков осумкованного плеврита или в случае обнаружения гноя в плевральном пунктате (см. табл. 2).
Кроме того, под контролем УЗИ или КТ следует наладить дренаж из наиболее низкой части эмпиемы и соединить его с подводным клапанным механизмом. В прошлом рекомендовалось использовать дренажи относительно большого диаметра, однако сегодня применение более узких трубок признано эффективным при меньшей травматичности для пациентов.
Рекомендации относительно целесообразности применения фибринолитиков основаны на результатах небольших неконтролированных исследований, согласно которым частота ликвидации спаек составила 60–95% [13, 14], а потребность в хирургических вмешательствах значительно уменьшилась. Тем, что до сих пор не проведено контролированных исследований, объясняется некоторая неопределенность относительно того, когда, как долго и в каких дозах следует применять фибринолитические препараты. В настоящее время под эгидой Совета медицинских исследований (Medical Research Council) проводится работа, результаты которой позволят ответить на эти вопросы.
Если в результате дренирования из межреберного доступа (с фибринолитиками или без них) не удается добиться адекватного отведения жидкости, если эмпиема сохраняется, организуется и сопровождается утолщением плевры и сдавлением легкого, то показано хирургическое вмешательство.
Торакоскопия обычно успешна на ранних стадиях заболевания, но при обширных плевральных спайках может окончиться неудачей. В этих случаях показана торакотомия и декортикация. Хотя такое хирургическое вмешательство высокоэффективно в отношении лечения эмпиемы (>90%), с ним связан существенный операционный риск, особенно у ослабленных больных.
Открытый дренаж, при котором требуется резекция ребра, — довольно малопривлекательная процедура, она проводится только в том случае, когда больной не может перенести более инвазивную операцию.
Без лечения эмпиема может прорваться наружу через грудную стенку («прободающая» эмпиема) или в бронхиальное дерево с образованием бронхоплеврального свища либо вызвать обширный плевральный фиброз, который ограничивает подвижность легких. К редким осложнениям относятся абсцесс головного мозга и амилоидоз, может также возникнуть деформация фаланг типа «барабанных палочек».
Поражение плевры при злокачественных новообразованиях
Рак легких — это наиболее частая причина возникновения злокачественного плеврального выпота, особенно у курильщиков. Лимфома может возникнуть в любом возрасте и составляет 10% от всех злокачественных выпотов. Метастазы в плевру наиболее часто встречаются при раках молочной железы (25%), яичников (5%) или желудочно-кишечного тракта (2%) (см. рис. 3). В 7% случаев первичная опухоль остается неизвестной.
Важно понимать, что при первичном бронхогенном раке наличие плеврального выпота не обязательно исключает операбельность. У 5% таких больных выпот развивается вследствие обструкции бронхов и дистальной инфекции, и заболевание остается потенциально излечимым.
Поэтому, когда встает вопрос о возможности проведения операции, чрезвычайно важно установить причину плеврального выпота.
Выпоты, обусловленные злокачественной инфильтрацией плевры, обычно быстро накапливаются вновь. Для того чтобы избежать необходимости проведения повторных плевральных пункций, выпот необходимо полностью («насухо») удалить при первичном дренировании через межреберную трубку, а плевральная полость должна быть облитерирована путем введения вызывающих воспаление препаратов, например талька, тетрациклина или блеомицина, при этом в конце концов развивается плевродез. В настоящее время наиболее эффективным средством в этом отношении считается тальк: при его применении успех достигается у 90% больных [17].
Однако эффективный плевродез приводит к значительному болевому синдрому в послеоперационном периоде, который часто требует применения сильных анальгетиков; рекомендуется при этом избегать нестероидных противовоспалительных препаратов, поскольку они снижают эффективность операции.
Непосредственная абразия плевры во время операции с плеврэктомией или без нее применяется у молодых пациентов с довольно длительным сроком выживания, у которых не удался химический плевродез.
При обширном, мучительном для больного плевральном выпоте и неэффективности химического плевродеза альтернативным методом является установка плевроперитонеального шунта по Denver. Удивительно то, что при такой операции не наблюдается обсеменения опухоли по брюшине, однако в реальную проблему могут вылиться развитие инфекции и окклюзия шунта.
Патология плевры, связанная с асбестом
В 2002 году в Великобритании смертность от мезотелиомы, согласно прогнозам, достигнет пика в 2020 году и составит 3000 [5].
В большинстве стран среди заболевших преобладают мужчины, что подтверждает ведущую роль профессионального фактора в развитии этого заболевания.
Возраст на момент контакта с асбестом, а также продолжительность и интенсивность этого контакта тоже имеют важное значение. Наибольшему риску подвергаются представители профессий, требующих непосредственного контакта с асбестом, особенно рабочие строительной индустрии, в то время как для людей, проживающих в зданиях, содержащих асбест, риск гораздо ниже.
Заболевание проявляется болями в груди и плевральным выпотом, который имеет кровянистую окраску и вызывает одышку. В Великобритании пациенты с этой болезнью имеют право на компенсацию, как и при других заболеваниях и увечьях, полученных на производстве (см. табл. 4).
Во всех случаях необходимо гистологическое исследование, в ходе которого используются либо материал, получаемый при аспирации плеврального содержимого и биопсии под контролем УЗИ (что позволяет подтвердить диагноз у 39% таких больных), либо ткань, взятая при торакоскопии (диагноз подтверждается у 98% пациентов) [6]. Торакоскопия также позволяет определить степень распространенности опухоли в плевральной полости, поскольку очень ограниченное заболевание на ранней стадии может быть излечено хирургическим путем, в то время как при поражении висцеральной плевры прогноз неблагоприятный.
После таких диагностических вмешательств часто наблюдается обсеменение опухоли по плевре, профилактика этого состояния предполагает облучение области биопсии или дренажа.
Большинство пациентов впервые поступают к врачу уже с неоперабельной опухолью. В такой ситуации ни один из методов не обеспечивает возможности излечения больного, однако сегодня проводятся попытки применения радикальной операции, фотодинамической терапии, внутриплевральной системной химиотерапии и лучевой терапии. И хотя генная терапия пока не приносит успеха, иммунотерапия может признана перспективной. Неблагоприятными диагностическими факторами являются: низкие функциональные резервы сердечно-сосудистой и дыхательной систем, лейкоцитоз, перерождение в саркому (по данным гистологического исследования) и мужской пол. В течение одного года выживают от 12 до 40% больных, в зависимости от перечисленных прогностических факторов.
Спонтанный пневмоторакс
Спонтанный пневмоторакс может быть первичным (без явного предшествующего заболевания легких) или вторичным (когда имеются признаки легочного заболевания, например легочного фиброза). К малораспространенным причинам пневмоторакса относятся: инфаркт легкого, рак легкого, ревматоидные узелки или абсцесс легкого с образованием полости. Субплевральные эмфизематозные буллы, обычно расположенные в области верхушек легкого, или плевральные буллы обнаруживаются у 48–79% больных с якобы спонтанным первичным пневмотораксом [18].
Среди курильщиков частота пневмоторакса гораздо выше. Относительный риск развития пневмоторакса в девять раз выше у женщин-курильщиц и в 22 раза — у курящих мужчин. Более того, выявлена зависимость «доза — эффект» между числом выкуренных за день сигарет и частотой пневмоторакса [19].
В диагностике небольших по объему, преимущественно верхушечных, пневмотораксов могут помочь снимки на выдохе, которые, однако, используются редко. Следует различать большие эмфизематозные буллы и пневмоторакс.
Алгоритм лечения представлен на рисунке 5. Чрескожная аспирация — это простая, хорошо переносимая, альтернативная по отношению к межреберному дренажу по трубке процедура, в большинстве случаев ей следует отдавать предпочтение. Аспирация позволяет достичь удовлетворительного расправления легкого у 70% больных с нормальной легочной функцией и только у 35% пациентов с хроническими заболеваниями легких [20].
Средняя частота рецидивов после единственного первичного спонтанного пневмоторакса, независимо от первичного лечения, составляет 30%, большинство их возникает в первые 6–24 месяцев.
Пациентов следует предупреждать о возможности развития повторных пневмотораксов: в частности, им не рекомендуется летать на самолетах в течение шести недель после полного разрешения пневмоторакса. Операция обычно требуется в тех случаях, когда в течение недели наблюдается упорное накопление воздуха.
Рецидивирующий пневмоторакс, особенно если поражены оба легких, следует лечить либо путем химического плевродеза или, что более предпочтительно, с помощью париетальной плеврэктомии либо плевральной абразии.
Последние из названных операций можно проводить с помощью торакоскопии под контролем видеоизображения, которая позволяет проследить за ходом процедуры с помощью монитора, сократить пребывание в стационаре и ускорить возвращение пациента к нормальному образу жизни. Хирургическое лечение позволяет уменьшить частоту рецидивов до 4% в сравнении с 8% после плевродеза тальком [22].
В представленной статье мы рассказали о нескольких аспектах, связанных с заболеваниями плевры, в том числе о последних достижениях в этой области. Плевральный выпот — это самое частое проявление патологии плевры, требующее тщательного обследования. Если после обычных методов исследования причина заболевания остается неясной, нужно предпринять все необходимые меры для исключения тромбоэмболии легочных артерий, туберкулеза, реакции на введение лекарств и поддиафрагмальных патологических процессов.
Хелен Парфри, бакалавр медицины, бакалавр химии, член Королевской коллегии врачей
Больница Западного Саффолка
Эдвин Р. Чайлверс, бакалавр медицины, бакалавр естественных наук, доктор философии, профессор
Кембриджский университет, Школа клинической медицины, отделение терапии больницы Адденбрука и Папворта
Лучшие способы восстановить легкие после пневмонии
Но возвращение домой не означает, что вы полностью исцелены. В ближайшее время вы, к сожалению, не будете участвовать ни в каких марафонах. Ваша функция легких может отличаться от той, что была до пневмонии. Но вы можете полностью восстановиться до того уровня активности, который был до постановки диагноза.
К сожалению, у многих людей, чьи легкие были повреждены пневмонией (особенно – коронавирусной), уровень активности может никогда не быть прежним.
После пневмонии часто возникает мышечная слабость. Это может произойти и из-за отсутствия активности и возможного похудения.
Кроме того, люди, у которых есть дополнительные проблемы, такие как болезни легких или сердца, часто испытывают усиление симптомов этих состояний. В этих случаях вам также могут назначить домашний кислород.
Ваш врач даст инструкции, которым нужно следовать, чтобы постепенно приходить в себя уже дома. Это может быть прием лекарств, постепенное увеличение уровня физической активности и выполнение дыхательных упражнений.
Восстановление после коронавирусной пневмонии
После COVID-19 часто возникает респираторный дистресс. Даже молодые и здоровые пациенты сообщают об ухудшении функции легких после восстановления, некоторым также требуются аппараты для кислородной поддержки и искусственной вентиляции, которые также могут нарушить качество жизни. Острые респираторные заболевания и снижение иммунитета могут сделать человека склонным к другим проблемам. Экологические факторы, такие как высокие уровни загрязнения воздуха, также усугубляют ситуацию.
Мы предлагаем вам список мер, которые необходимо соблюдать для защиты здоровья легких после COVID-19.
Регулярно выполняйте дыхательные упражнения
Одышка и затрудненный поток кислорода являются частыми симптомами инфекции, поскольку COVID-19 начинает атаковать легкие. Пациентов с COVID часто просят практиковать простые упражнения на глубокое дыхание и медитативные позы, которые могут помочь им лучше дышать и улучшить приток крови к легким и бронхам.
Диафрагмальное дыхание, глубокие дыхательные движения способствуют более глубокому вдоху и движению мышц в легких и груди. Глубокие вдохи в положении лежа на животе также могут помочь увеличить приток кислорода.
Пранаяма считается прекрасным упражнением для улучшения работы легких. Пациенты, страдающие проблемами дыхания и колебаниями уровня кислорода могут тренироваться с использованием респирометра, что также способствует улучшению здоровья легких.
Ешьте продукты, которые увеличивают объем легких
Хорошая диета, богатая витаминами и минералами, повышает иммунитет. Есть определенные продукты, которые выводят токсины и помогают легче дышать. Это простой способ улучшить здоровье легких в домашних условиях.
Обязательно употребляйте много продуктов, богатых омега-3, которые особенно полезны для контроля воспаления в легких и снижения риска других респираторных заболеваний.
Эксперты также рекомендуют людям следить за питательными веществами. Необходим отказ от диет, способствующих снижению веса, которые могут лишить вас необходимых питательных веществ на некоторое время после выздоровления.
Избегайте курения
Курение не только повышает риск заражения и передачи COVID, но и наносит непоправимый вред легким, которые и без того уязвимы. Курение и табак вызывают дополнительную нагрузку на ваши жизненно важные органы, увеличивают вероятность развития других легочных проблем и инфекций в долгосрочной перспективе.
Кардиотренировки могут улучшить дыхательную функцию
Регулярно гуляйте (если это безопасно), выбирайте домашние тренировки и кардио упражнения, которые полезны для вашего респираторного здоровья. Асаны йоги также могут помочь восстановить функциональность и повысить иммунитет. Также могут помочь аэробные упражнения.
Не забывайте регулярно тренироваться, но сначала делайте это медленно. Спортсменам также рекомендуется начать восстановление с реабилитационных упражнений, которые приносят пользу здоровью легких, прежде чем переходить к другим быстрым и интенсивным движениям.
Избегайте воздействия загрязнений и дыма
Людям, которые только что вылечились от COVID-19 или у которых нарушена функция легких, следует избегать ненужного воздействия дыма, загрязненной окружающей среды и любой деятельности, которая может помешать функционированию дыхательной системы. Загрязнение может не только увеличить риск повторного заражения, но и подвергнуть вас воздействию канцерогенов и других потенциально опасных раздражителей, которые могут оседать в полостях легких и затруднять дыхание.
Если вам необходимо выйти, соблюдайте все необходимые меры предосторожности, примите лекарства и позаботьтесь о себе. Паровые ингаляции и методы детоксикации также могут оказаться полезными.
Шрамы на легких: пульмонолог о том, как предотвратить фиброз после ковидной пневмонии
Ситуация с ковидом, утверждают медики, более-менее стабилизировалась. Но впереди еще два холодных месяца, и как они пройдут, никто точно не знает. Слишком коварен, непредсказуем и стремителен коронавирус. И порой тем, кто перенес болезнь в тяжелой форме, предстоит длительное восстановление. Ковид бьет по всем системам организма, особенно по легким, в которых впоследствии могут образовываться рубцы. Чем опасен фиброз, как его лечить, какая реабилитация требуется переболевшим «короной» — на эти и другие вопросы «Амурской правды» ответила врач-пульмонолог Дальневосточного научного центра физиологии и патологии дыхания, кандидат медицинских наук Юлия Семиреч.

Фото: Андрей Ильинский
Опасности вирусного воспаления
— Юлия Олеговна, коронавирус часто поражает легкие. Чем все-таки эти пневмонии отличаются от бактериальных?
— От бактериальных пневмоний они отличаются прежде всего распространенностью и характером воспаления. Как правило, это двусторонние полисегментарные пневмонии. К термину «ковидная пневмония» даже больше подходит термин «вирусный ковидный пневмонит». Такое воспаление в легких протекает иначе — с развитием интерстициального воспаления (то есть затрагивающего стенки альвеол и соединительную ткань легкого. — Прим. ред.) и тромбозом мелких легочных сосудов, формированием такого осложнения, как пневмофиброз. И требует более длительного лечения, чем при бактериальной пневмонии, раннего начала реабилитационных мероприятий и продолжения их даже в период долечивания и выздоровления.
— Что происходит в легких при ковидной пневмонии?
— На фоне вирусной инфекции происходит повреждение стенки легочной альвеолы, легочного интерстиция (соединительной ткани. — Прим. ред.), участвующих в газообмене мелких сосудов (что вызывает васкулит, микротромбоз). Характер воспаления иной, нежели при бактериальных пневмониях — там альвеолы заполнены жидким или гнойным секретом, а здесь такого нет. Для утяжеления бактериальной пневмонии требуется определенное время, а при вирусных пневмониях поражение легких может носить молниеносный характер и приводить в дальнейшем к выраженному фиброзу. Риск развития фиброза в легких выше у пациентов с обширными поражениями легких, у тех, кто прошел ИВЛ, у больных, имеющих сопутствующую патологию (сахарный диабет, ожирение, гипертонию).
Фиброз в легких может сопровождаться постоянным кашлем, быстрой утомляемостью и плохой переносимостью обычных физических нагрузок.
Течение ковидных пневмоний непредсказуемо, нельзя заранее сказать, как будет протекать заболевание у того или иного человека. Иногда пневмония с изначально небольшим поражением легких носит тяжелое течение, со стремительно нарастающими симптоматикой и объемом повреждения легочной ткани, вплоть до угрожающих жизни осложнений и летального исхода.
Рубцы могут вызвать дыхательную недостаточность
— Расскажите подробнее про фиброз. Какие еще бывают осложнения после ковида?
— Основная мишень коронавирусной инфекции — это легкие, следовательно, вирусная пневмония, особенно тяжелая, с большим объемом поражения, инвазивной вентиляцией легких в процессе лечения может закончиться фиброзом в легких. Фиброз — это последствия воспалительного процесса, когда легочная ткань замещается соединительнотканным рубцом. Если говорить обычным языком, это шрам на легком. Если он небольшого размера, то на легочную функцию и газообмен не повлияет. Если же фиброз обширный, двусторонний, с поражением нескольких сегментов или даже долей, то в дальнейшем это может привести к необратимым изменениям легочной функции, дыхательной недостаточности, вплоть до инвалидизации.
Юлия Семиреч объясняет: вирусная пневмония имеет определенные рентгенологические особенности, так называемый симптом «матового стекла». Даже если тест на COVID отрицательный, по КТ органов грудной клетки можно с высокой степенью уверенности определить ковидную пневмонию.
— Как проявляется фиброз?
— После перенесенного ковида пациенты жалуются на одышку при обычной физической нагрузке, она не проходит в течение нескольких недель и даже месяцев (еще одышка может быть проявлением постковидного астенического синдрома). Также фиброз в легких может сопровождаться постоянным непродуктивным кашлем, быстрой утомляемостью, плохой переносимостью обычных физических нагрузок. Наиболее информативным методом, позволяющим оценить распространенность фиброза, является компьютерная томография органов грудной клетки. Кроме того, врачи назначают бодиплетизмографию (исследование соотношения разных легочных объемов), спирометрию (метод, позволяющий оценить объем вдыхаемого и выдыхаемого воздуха. — Прим. ред.), так как жизненная емкость легких при пневмофиброзе может быть снижена.
Займитесь лечебной гимнастикой
— Если фиброз — воспалительная стадия в легких, значит, можно постараться ее избежать?
— Как я уже говорила, нельзя сказать, что у этого пациента стопроцентно сформируется фиброз, а у другого его не будет. Но чем больше степень поражения легких, тем выше риск развития фиброза. Поэтому во время лечения очень важно соблюдать все предписания врача, иметь позитивный настрой на выздоровление, еще на госпитальном этапе начать реабилитационные мероприятия и продолжать курс на амбулаторном этапе и этапе долечивания. Это может занять от нескольких недель до нескольких месяцев.
— Есть ли эффективные методы профилактики фиброза?
— Так как высокоэффективных, универсальных лекарственных препаратов для профилактики фиброза нет, необходимо как можно раньше начать немедикаментозные методы профилактики. Прежде всего — это лечебная дыхательная гимнастика. Дыхательных техник много: лечебная гимнастика по Стрельниковой, Бутейко, йоговское дыхание. Можно использовать дыхательные тренажеры, сделанные самостоятельно: выдувание воздуха через трубочку в стакан с водой. Делать это упражнение по 10 минут три раза в день.

Следует заметить, что любимое многими дыхательное упражнение — надувание воздушных шариков — в остром периоде болезни запрещено, так как существует риск повреждения воспаленной легочной ткани, вплоть до развития пневмоторакса. Зато очень полезен в период долечивания массаж грудной клетки, физиотерапевтические процедуры (но с учетом противопоказаний).
— Полезны ли физические нагрузки и что нельзя делать в период восстановления?
— Физические нагрузки должны быть дозированными. В период долечивания очень полезны пешие прогулки, скандинавская ходьба (где задействован верхний плечевой пояс, движения способствуют улучшению дренажной функции и кровотока в легких). А вот тяжелые физические нагрузки однозначно следует избегать, так как организму нужно дать время на восстановление после тяжелой инфекции. Запрещено также дышать эфирными маслами, которые могут оседать в легких, нарушая кровоснабжение и газообмен в них. Нельзя дышать агрессивными нелекарственными препаратами, спиртовыми растворами, содой. А люди у нас очень любят заниматься самолечением. Кстати, многие из тех, кто тяжело перенес ковид, впоследствии бросают курить — из-за выраженного дыхательного дискомфорта и одышки. Причем даже курильщики со стажем.
Треть тестов — ложноотрицательные

— Почему у пациентов с большим поражением легких (60—70 процентов) тесты на ковид отрицательные?
— К сожалению, ложноотрицательные тесты не редкость. Примерно каждый третий пациент с пневмонией у нас с ложноотрицательным ПЦР-тестом на COVID-19, причем есть больные, которым это исследование проводилось неоднократно. Причин может быть несколько: нарушение сроков и техники взятия мазков, неподготовленность пациента (необходимо соблюсти определенные условия). При развитии ковидной пневмонии тесты вполне могут показывать отрицательный результат, потому что вирус уже проник далеко в нижние дыхательные пути и в верхних, откуда берется мазок, его может уже и не быть.
Примерно у каждого третьего пациента с пневмонией ПЦР-тест на COVID-19 показывает ложноотрицательный результат.
— На что врачи тогда ориентируются при назначении лечения?
— Дело в том, что рентгенологически вирусные пневмонии отличаются от бактериальных. И по снимку можно с высокой степенью уверенностью сказать, что это пневмония ковидная. Она имеет определенные рентгенологические особенности, так называемый симптом «матового стекла», изменения носят двусторонний характер, располагаются субплеврально и затрагивают несколько сегментов легких. Кроме того, пациенты описывают характерные для коронавирусной инфекции симптомы, которые невозможно перепутать с другими вирусными заболеваниями. Все пациенты говорят: «Так болели первый раз в жизни». Если пациент хочет убедиться, что перенес именно коронавирусную пневмонию, мы рекомендуем ему сдать анализ на антитела. И у 99 процентов больных эти антитела выявляются.
Есть ли риск повторно заразиться
— Правда ли, что после перенесенной коронавирусной пневмонии человек может повторно заболеть ею?
— Есть данные о том, что первые 6—8 месяцев после перенесенной ковидной пневмонии люди защищены от повторного заражения, у них вырабатываются антитела и формируется иммунитет. К слову, у нас еще есть и другой вид иммунитета — клеточный, который тоже защищает от вирусных инфекций. В моей практике пока не встречались пациенты, которые бы заболели коронавирусом повторно. Хотя слышала, что такие случаи бывают. Нужно понимать, что на фоне ослабленного иммунитета после коронавируса можно заразиться любой другой вирусной инфекцией, которые никуда не исчезли из нашей жизни и сезонно распространяются.
— Сегодня идет вакцинация против ковида. Поставите ли вы прививку?
— Поставлю, но позже, потому что уже переболела коронавирусной инфекцией (в моей семье все переболели). Количество вирусных пневмоний сейчас идет на спад, я вижу, что пациентов стало меньше, чем было до Нового года, и думаю, что мы все-таки не выйдем на третью волну, а благополучно выберемся из этой сложной эпидситуации. Значимую роль в этом, конечно, сыграет и вакцинация.
По КТ органов грудной клетки врачи могут с высокой степенью уверенности сказать, что пневмония — коронавирусная, даже при отрицательном тесте на COVID-19.
Тем, кто не переболел коронавирусом, вакцинироваться нужно. Защититься от инфицирования крайне сложно, как и спрогнозировать течение коронавирусной инфекции. Я считаю, что риск развития осложнений от вакцинации ниже, чем риск тяжелого течения коронавирусной инфекции и ее осложнений. А с осложнениями в своей практике я встречаюсь каждый день, и это не только пневмонии, но еще и миокардиты, перикардиты, нарушения сердечного ритма, полинейропатии, невропатии лицевого нерва, венозные тромбозы и другое.
Реабилитация пациентов
— Проводится ли реабилитация пациентов после ковида на базе Дальневосточного научного центра физиологии и патологии дыхания?
— Да, у нас разработан хороший реабилитационный комплекс. Мы используем лечебную гимнастику, массаж грудной клетки, физиотерапевтические процедуры, при необходимости лекарственную терапию. Это не только больные после перенесенной пневмонии, а пациенты с послековидным астеническим синдромом, нетяжелыми послековидными осложнениями со стороны нервной, сердечно-сосудистой системы.
— Кому могут отказать в реабилитации?
— В случае, если пациент не подходит под программу реабилитации. Если имеются декомпенсированные хронические заболевания легких, сердца, нарушения ритма, любые острые заболевания до момента выздоровления. Уже около 100 человек прошли у нас реабилитационный курс. Спрос большой, в январе велась запись на февраль. Эффект от реабилитации хороший. Многие пациенты отмечают, что у них появились физические силы, уменьшилась одышка, улучшилось самочувствие, нормализовался сон.
Советы по профилактике
Чтобы уберечься от ковидной пневмонии и других легочных инфекций, необходимо:
— ежегодно вакцинироваться от гриппа, привиться от коронавирусной инфекции, в дальнейшем поставить прививку от пневмококковой инфекции (пневмококк — самый частый возбудитель бактериальных пневмоний);
— отказаться от курения — чем меньше агрессивное воздействие на дыхательные пути, тем лучше;
— своевременно санировать хронические очаги других инфекций;
— заниматься спортом по возможности, вести активный образ жизни (спортсмены редко болеют тяжелой ковидной пневмонией, и у них обычно не остается фиброзных изменений в легких);
— правильно и полноценно питаться, принимать профилактические курсы витаминов и минеральных комплексов;
— увлажнять воздух в доме;
— продолжать носить маски, обрабатывать руки антисептиком, избегать массового скопления людей.
