скрининг здоровья что это такое
Скрининг. Что это и для чего его надо делать?
СКРИНИНГ (SCREENING) — в 1951 г. Комиссия США по хроническим заболеваниям дала следующее определение скринингу: «Предположительная идентификация нераспознанного заболевания или дефекта путем проведения тестов, обследований или других легко используемых процедур».
Скрининговые тесты позволяют выделить из среды кажущихся здоровыми людей тех, кто, вероятно, имеет заболевание, и тех, кто, вероятно, его не имеет. Скрининговый тест не предназначен для диагностики. Лица с положительными или подозрительными результатами должны направляться к своим врачам для установления диагноза и назначения необходимого лечения». Инициатива в проведении скрининга обычно исходит от исследователя, лица или организации, которые оказывают медицинскую помощь, а не от пациента с жалобами. Обычно скрининг нацелен на хронические болезни и на выявление заболевания, в отношении которого медицинская помощь еще не оказывается. Скрининг позволяет выявлять факторы риска, генетические предрасположенности и предвестники или ранние проявления заболевания. Существуют разные типы медицинского скрининга, каждый из которых имеет собственную направленность.
Массовый скрининг (Mass S.) просто означает скрининг всего населения.
Сложный или многомерный скрининг (Multiple or multiphasic S.) подразумевает использование различных скрининговых тестов одномоментно.
Профилактический скрининг (Prescriptive S.) нацелен на раннее выявление у видимо здоровых людей болезней, контроль над которыми может быть более успешным в случае их выявления на ранней стадии. Пример: маммография для выявления рака молочной железы. Характеристики скринингового теста включают в себя правильность, предполагаемое число выявленных случаев, точность, воспроизводимость, чувствительность, специфичность и достоверность. (См. также: выявляемый доклинический период, измерения.)
Генетический скрининг (GENETIC SCREENING) — использование методов молекулярной биологии для выявления мутаций, которые присутствуют у человека и повышают риск развития заболевания, например, геновBRCA1 и BRCA2, значительно повышающих риск развития рака молочной железы и яичников у женщин. При генетическом скрининге могут возникнуть этические проблемы, например, при извещении людей о наличии у них повышенного риска болезни, эффективного лечения которой не существует. Также могут возникнуть проблемы, если результат диагностики способен привести к проблемам с трудоустройством и страхованием.
Систематический (безвыборочный) скрининг – проводится всем лицам в определенной популяции, например, ультразвуковой скрининг хромосомной патологии, который проводится в первом триместре беременности.
Популяцией для данного скрининга являются все без исключения беременные женщины.
Выборочный скрининг – проводится среди лиц подвергающихся воздействию определенных факторов риска, способных вызвать то или иное заболевание. Примером такого скрининга является исследование медицинских работников на заболеваемость гепатитами В и С, ВИЧ, сифилис, т.к. представители данных профессий контактируют с биологическими жидкостями потенциально больных людей и, соответственно, имеют повышенный риск заражения данными инфекционными болезнями.
Ниже приведены критерии скрининга, предложенные национальным комитетом по скринингу Великобритании (UK NATIONAL SCREENING COMMITTEE)
Скринируемое заболевание или состояние
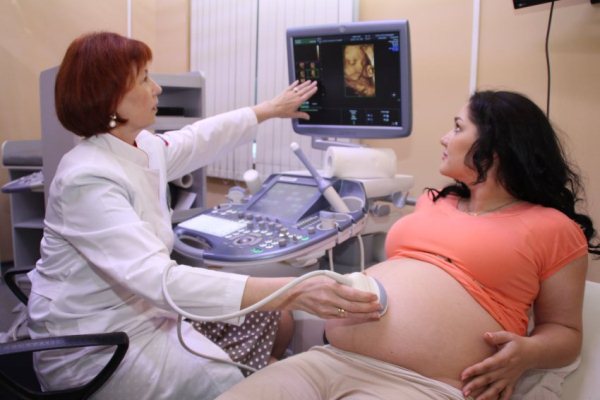
Скрининг 1 триместра беременности
На протяжении девяти месяцев пациентке назначается много полезных и важных исследований. Ультразвуковой скрининг при беременности является одним из самых информативных и ценных. Скрининг первого триместра входит в число обязательных диагностических процедур, рекомендованных каждой ожидающей малыша женщине. Благодаря первому комплексному обследованию (УЗИ + пренатальный скрининг), врач может исключить риски хромосомных аномалий.
Когда делают первый скрининг
Скрининг имеет диагностическую ценность в определении целого ряда патологий. Полное УЗИ с замерами параметров плода выполняется с 11 по 14 неделю беременности. В этот временной промежуток эмбрион превращается в плод. На этом сроке тело и внутренние органы будущего ребенка достаточно хорошо сформированы, и можно исключить наличие грубых пороков развития. Как правило, исследование состоит из двух этапов: УЗИ и биохимического анализа крови. Сочетание результатов сканирования с лабораторными показателями крови дает акушеру-гинекологу более развернутую картину первого скрининга.
Как проходит скрининговое обследование
Скрининг – абсолютно безопасная для плода и будущей матери процедура, каким бы способом она не проводилась. В 1 триместре беременности УЗИ осуществляется как трансвагинальным, так и трансабдоминальным методом. При трансвагинальном сканировании необходимо снять нижнюю часть одежды, включая белье. При обследовании внешним датчиком через брюшную стенку – достаточно поднять блузу или рубашку. Пациентка ложится на спину, и врач начинает выполнять УЗИ скрининг. На этом сроке беременности такое положение не будет вызывать дискомфорт. Для удобства можно согнуть ноги в коленях. При использовании внутривлагалищного датчика используется презерватив.
Как подготовиться к первому скринингу
Как мы уже указали выше, в этом триместре ультразвуковое сканирование может проводиться двумя методами. Накануне УЗИ беременности какой-то особенной подготовки не требуется.
Патологии, которые могут быть выявлены на УЗИ
Данные первого скрининга позволяют выявить риск следующих патологий:
Синдром Эдвардса или трисомия по 18 хромосоме;
Синдром Патау или трисомия по 13 хромосоме;
Синдром Шерешевского-Тернера или трисомия по Х-хромосоме;
Синдром Дауна или трисомия по 21 хромосоме;
Остановка в развитии беременности;
Замедленное развитие плода;
Патология нервной трубки;
Ахондрогенез 1 типа;
Другие несовместимые с жизнью патологии беременности.
Предварительный диагноз после первого скрининга ставится на основании соответствия или несоответствия параметров плода норме. Существует таблица, в которой указаны все размеры плода на протяжении всей беременности. В первом триместре измерению подлежат такие параметры как ЧСС (частота сердечных сокращений), длина носовой кости (НК), ТВП (толщина воротникового пространства), БПР (бипариетальный размер), ОГ (окружность головы), ОЖ (окружность живота), ДБ (длина бедра), КТР (копчико-теменной размер), длина шейки матки. Оценивают место прикрепления хориона/плаценты, маркеры хромосомных аномалий, количество сосудов в пуповине, кровоток в маточных артериях и в венозном протоке, новообразования яичников и матки. Помимо этих показателей, специалист оценивает на первом УЗИ и другие данные.
В том числе скрининги 1 и 2 триместров показывают:
Показания и противопоказания к скринингу
УЗИ первого триместра проводится на добровольной основе. Однако акушеры-гинекологи и Минздрав рекомендует его сделать всем беременным женщинам, без исключения. Позаботиться о здоровье будущего ребенка и своем собственном – первостепенная задача пациентки. Ультразвуковые скрининги входят в число самых распространенных обследований по всему миру. Противопоказаний к проведению УЗИ нет, поскольку исследование неинвазивное и не представляет опасности для мамы и плода.
Есть несколько категорий беременных, у которых риски хромосомных аномалий высокие:
Расшифровка результатов исследования
ТВП или толщина воротникового пространства
Врач по специальной таблице нормативных значений ТВП определит норму или отклонение данного показателя.
КТР или копчико-теменной размер
Измерение КТР позволяет врачу определить срок беременности в 1 триместре, с точностью до +\-4-5 дней. Как и ТВП измеряется только до 14 недели 1 триместра и оценивается по специальным нормативным таблицам. После этого срока датчик УЗИ уже не может охватить длину плода. На следующих сканированиях врач оценивает рост ребенка по длине частей тела.
БПР или бипариетальный размер
ЧСС или частота сердечных сокращений
Что может повлиять на результаты скрининга
Несмотря на высокую информативность сканирования беременности, на его результаты могут оказать влияние некоторые факторы. Первым фактором является количество околоплодных (или амниотических) вод. При маловодии, объем жидкости может ограничить возможности исследования. Это весьма ограничивает возможности врача. Второй причиной может стать положение плода на момент скрининга. В некоторых случаях с первого раза не удается определить не только параметры, но и пол ребенка. Поскольку это безопасная процедура, ограничений для повторного сканирования беременности нет. Поэтому, при таком развитии событий врач может назначить дополнительное исследование.
Скрининговые ультразвуковые исследования
Что такое скрининговые ультразвуковые исследования?
Скрининговые ультразвуковые исследования в медицине – это комплекс диагностических процедур, которые выявляют риски развития определенных патологий. То есть результаты такого обследования указывают на конкретную болезнь или факторы, которые приведут к ее развитию.
Скрининг при беременности называется перинатальным. Этот комплекс обследований помогает определить, относится ли беременная к группе риска по рождению детей с пороками развития. Выявляется вероятность наличия у будущего ребенка синдромов Дауна, Патау, Эдвардса, дефекта нервной трубки и т.д.
Какие нужно сдавать анализы на скрининг при беременности?
На УЗИ следует изучить – толщину воротникового пространства (ТВП). Ее коэффициент, если он превышает 2-2,5 см указывает на возможное наличие у ребенка синдорома Дауна.
ТВП измеряется при строго ограниченных сроках беременности – от 11 до 14 недели, более точно – до 12 недель. Позже плод подрастет и показатели ТВП потеряют свою информативность.
В первом триместре кровь сдают на гормоны b-ХГЧ и РАРР-А.
Второй скрининг (16-18 недель) не предусматривает УЗИ – показания для него берутся из первого. А кровь надо сдавать на гормон b-ХГЧ, белок Альфа-протеина АФП и эстриол – то есть, так называемый «тройной тест».
1-е скрининговое УЗИ (в сроке 11-13 недель) имеет особое значение, так как именно в этот период оценивается максимальное количество маркеров врожденных пороков и аномалий. Качественно проведенное УЗИ позволяет оценить порядка 20 различных показателей, включая специфические маркеры хромосомных аномалий (используются для выявления синдрома Дауна, Тернера, Эдвардса и пр.).
2-е скрининговое УЗИ ( в сроке 20-24 недели) и 3-е скрининговое УЗИ ( в сроке 30-34 недели), проводят в сочетании с плановой допплерометрией.
Имея результаты скрининга на руках, не стоит впадать в панику, если один из результатов не соответствует норме. Важно понимать, что врачи делают выводы на основе общих заключений, комплексной оценки. Кроме того, если даже выявленный высокий риск пороков у плода, то надо пойти на консультацию к врачу-генетику. Надо обратить внимание, на то, что скрининг указывает только на возможность того, что проблема есть, кроме того отклонения от нормы могут быть связаны разными причинами – приемами гормональных препаратов во время беременности или несвоевременной сдачей анализов.
Врачи рекомендуют проходить скрининг всем беременным. Особенно важно делать такие исследования тем женщинам, у которых течение беременности протекает с различными нарушениями. Также лучше не избегать прохождения ультразвуковых исследований будущим мамочкам, которые зачали ребенка после 35 лет. Наличие у близких родственников или родителей беременной женщины различных генетических заболеваний – важный повод для проведения УЗИ.
УЗ-скрининг в акушерстве имеет огромное значение. Именно благодаря подобной расширенной диагностике удалось существенно увеличить выявление пороков развития, сложных аномалий, хромосомных заболеваний. По выше изложенным причинам вклад ультразвуковой диагностики в акушерство очень трудно переоценить. Большинство пороков выявляются уже при проведении первого скрининга, что существенно снизило рождение детей со сложными пороками развития и хромосомными аномалиями.
Скрининг здоровья что это такое
Скрининговое исследование – система первичного обследования групп клинически бессимптомных лиц с целью выявления заболевания.
Что такое скрининг рака?
Скрининг рака – это поиск злокачественного новообразования у человека, не имеющего никаких симптомов опухоли. Такие тесты в ряде случаев помогают обнаружить заболевания на ранней стадии, когда многие виды рака можно полностью вылечить. Появление у пациента жалоб может говорить о росте и распространении злокачественного новообразования, а, следовательно, – и об ухудшении прогноза для больного. Скрининговые исследования позволяют снизить смертность от рака.
ВОЗМОЖНОСТИ СКРИНИНГА РАКА В РКМЦ
В нашем центре можно пройти:
По прохождении обследования Вы получите заключение врача о состоянии Вашего здоровья и рекомендации по профилактике и лечению выявленных заболеваний.
Программы составлена в нескольких вариантах для различных возрастных групп населения и могут быть расширены по медицинским показаниям (возможно проведение дополнительных консультаций специалистов и исследований).
В программы обследования входят основные лабораторные и инструментальные исследования, УЗИ-диагностика, функциональная диагностика, осмотры врачами различных специальностей.
Все исследования направлены на своевременное раннее выявление злокачественных новообразований.
Программы дополнены также исследованием на простатический специфический антиген (ПСА) для мужчин. Высокий уровень простатического специфического антигена сыворотки крови мужчин даёт основание заподозрить наличие рака простаты.
Самое пристальное внимание уделяется следующим исследованиям:
Cкрининг колоректального рака
Что такое колоректальный рак
95% предотвращаемым раком.
Колоректальный рак занимает одну из ведущих позиций. Среди мужчин, заболевших злокачественными новообразованиями, КРР находится на 3-м место после рака легкого и желудка, а у женщин, соответственно, после рака молочной железы и рака кожи. Тревожным фактом является высокий уровень летальности на 1-м году жизни после установления диагноза, обусловленный тем, что при первичном обращении пациентов к врачу запущенные формы рака (III-IV стадии) уже имеют более 70% пациентов с раком ободочной кишки и более 60% пациентов с раком прямой кишки, при этом хирургическому лечению подвергается около 40% больных.
Колоректальный рак чаще всего развивается как перерождение аденоматозных (железистых) полипов.
Из других наиболее известных предрасполагающих факторов стоит отметить воспалительные заболевания кишечника (язвенный колит, болезнь Крона)
Возраст является значимым фактором риска: колоректальный рак является редкостью до 40 лет, однако частота колоректального рака увеличивается в каждом последующем десятилетии и достигает максимума в 60-75 лет.
Скринингу подлежат лица, у которых среди родственников первой линии (у детей, родителей, братьев и сестер) имеются случаи рака толстой или прямой кишки, аденомы и воспалительные заболевания кишечника. Наличие у родственника такого диагноза увеличивает риск примерно в 2 раза по сравнению с популяцией в целом.
Что такое скрининг колоректального рака?
Это методы активного выявления лиц с факторами риска развития КРР или с бессимптомно протекающим КРР, основанные на применении специальных методов диагностики. Скрининговые исследования при колоректальном раке помогают значительно уменьшить вероятность его развития, так как позволяют выявить предраковое заболевание кишечника или рак на ранней стадии и своевременно оказать лечебную помощь.
У колоректального рака существует много «масок», поэтому следует обратиться к врачу за консультацией:
Скрининг
При наличии полипов или другой патологии в толстой и прямой кишке регулярность исследований может возрастать до ежегодных или каждые 3-10 лет. Оценивая степень риска развития колоректального рака у пациентов с заболеваниями кишечника, врач принимает решение о частоте проведения исследований индивидуально для каждого больного.
Как только диагностирован рак, пациентам необходимо выполнить компьютерную томографию брюшной полости и грудной клетки с целью выявления метастатических поражений, а также лабораторные исследования для оценки выраженности анемии.
У 70 % пациентов с колоректальным раком наблюдается повышение уровня раково-эмбрионального антигена сыворотки (РЭА) и онкомаркера СА19.9. В дальнейшем мониторинг РЭА и СА19.9 может быть полезным для ранней диагностики рецидива опухоли. По показаниям исследуются и другие маркеры колоректального рака.
Лишь только такая активная позиция врачей по поводу ранней диагностики полипов и профилактике опухолей толстой и прямой кишки приводит к замедлению темпов роста заболеваемости колоректального рака.
Скрининг рака шейки матки
Скрининг рака шейки матки
Рак шейки матки (РШМ) является вторым по частоте раком среди женщин во всем мире и ведущей причиной смертности от рака среди женщин.
Скрининг рака шейки матки – это обязательная диагностическая процедура, которую необходимо регулярно проходить всем пациенткам, входящим в группу риска развития такого опасного заболевания. Программа скрининга рака шейки матки разработана для того, чтобы обнаружить аномальные цервикальные клетки на ранней стадии развития, когда они могут быть удалены прежде, чем разовьётся рак.
От своевременной диагностики опухоли шейки матки может зависеть прогноз лечения и даже жизнь пациентки. При помощи скрининга определяется предраковое патологическое изменение тканей, которое при отсутствии соответствующей терапии может перейти в онкологию.
Кто же входит в группу риска развития рака шейки матки? Такое понятие достаточно относительное. Все дело в том, что такая опасная патология может развиваться у любой женщины, у которой уже были интимные отношения.
Одной из причин возникновения патологии является ВПЧ. Однако вирус папилломы может поражать даже девственниц и совсем молодых девушек. Такие исследования подтверждают, что заболевание передается не только половым путем, а значит, скрининг необходимо делать всем представительницам прекрасного пола.
Во время скрининга выполняется сразу несколько тестирований:
Каждая женщина должна заботиться о здоровье репродуктивной системы, регулярно посещать гинеколога, проходить профилактическое диагностическое обследование. Это позволит выявить опасные гинекологические патологии на ранней стадии развития, быстро и эффективно избавиться от недуга.
Профилактические меры предусматривают вакцинацию, регулярное проведение кольпоскопии.
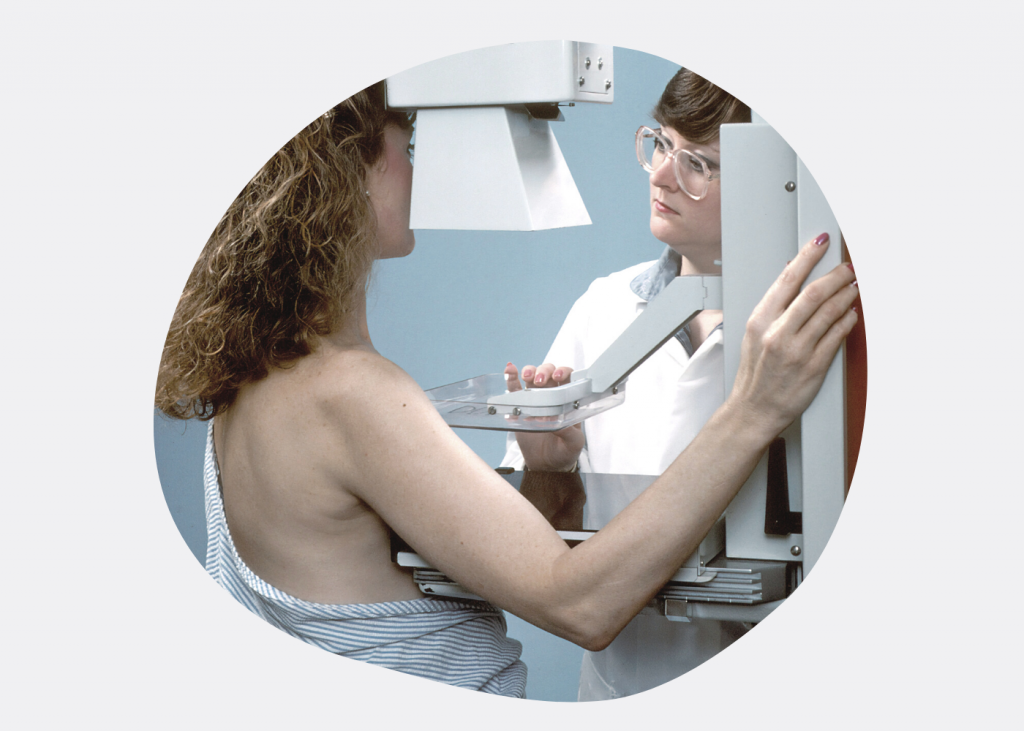
Скрининг рака молочной железы
Скрининг рака молочной железы
Реальность такова, что за все время существования онкослужбы в Беларуси рак молочной железы занимает лидирующее место среди других онкологических заболеваний у женщин.
Скрининг рака молочной железы является важной составляющей государственной программы «Здоровье народа и демографическая безопасность Республики Беларусь» на 2016-2020 годы. Выявление злокачественных новообразований на ранней стадии – единственный путь к снижению смертности от онкологических заболеваний. Скрининг рака молочной железы в этом смысле – один из четырех методов профилактических обследований с научно доказанной эффективностью.
Суть метода сводится к тому, что всем женщинам в возрасте от 50 до 70 лет рекомендовано регулярное – 1 раз в 2 года – маммографическое обследование. Именно женщины этого возраста составляют основную группу риска по возникновению рака молочной железы.
Скрининг рака молочной железы включает:
Найти рак без симптомов: как устроен скрининг в онкологии
«Чем раньше обнаружить рак, тем выше шанс выздороветь» — наверняка вы не раз слышали об этом от врачей или читали в СМИ. Успех лечения онкологического заболевания зависит от многих факторов — гистологических особенностей опухоли, ее размера, состояния здоровья пациента и, не в последнюю очередь, стадии заболевания. «Поймать» болезнь помогают различные программы диагностики. Разбираемся, какие они бывают, кому и когда они нужны, всегда ли они полезны и с какими рисками сталкивается пациент чаще всего.
Какие методы диагностики бывают
В диагностике заболеваний — в том числе, онкологических — есть несколько ключевых понятий: скрининг, ранняя диагностика, диспансеризация, чек-ап и самообследование. Чем они отличаются друг от друга, кому и когда показаны — давайте разберемся.
Скрининг — организованное обследование здоровых людей, которое помогает выявить заболевание и предшествующие ему состояния на ранних стадиях, когда симптомов еще нет. В онкологии скрининг показан пациентам, которые входят в группу риска развития нескольких видов рака.
Вот основные факторы риска развития онкологических заболеваний:
Необходимость проведения скрининговых исследований зависит от наличия этих факторов риска, среди которых основные — пол и возраст. Календарь и объем обследований во многом опирается от них.
Чек-ап — условное название набора медицинских обследований для проверки общего состояния здоровья. Если коротко, он помогает ответить на вопрос: «А все ли в порядке с моим организмом?».Чек-апы — это в большей степени попытка частных медицинских организаций удовлетворить запрос пациентов на качественную диспансеризацию.
«Часто люди выбирают чек-апы вместо диспансеризации, потому что уровень доверия к бесплатной медицине в России оставляет желать лучшего. Частные клиники пользуются этим и формируют различные пакеты услуг, в том числе — по комплексному обследованию организма.
Но проблема в том, что сегодня не существует исследований, которые бы доказывали, что чек-апы помогают здоровому человеку избежать развития тех или иных заболеваний в будущем. Кроме того, растет медикализация — то есть расширяется представление о том, какие состояния считаются болезнью, и пациент проходит дополнительные дорогостоящие обследования, которые ему не нужны, а иногда и могут навредить», — отмечает онкоэпидемиолог Антон Барчук, научный сотрудник НМИЦ онкологии им. Н.Н. Петрова, директор Института междисциплинарных медицинских исследований Европейского Университета в Санкт-Петербурге, соавтор сервиса Скрин 3.0 (проект Фонда «Не напрасно»), с помощью которого можно узнать о предрасположенности к раку.
Скрининг, ранняя диагностика, диспансеризация и чек-ап требуют взаимодействия с медицинскими организациями. А вот самообследование — осмотр тела — можно проводить дома самостоятельно.
Например, если женщина во время самоосмотра нащупала уплотнение в груди, которого раньше не было, это повод обратиться за консультацией к врачу и составить план обследований. Кроме того, самообследование помогает обнаружить новые родимые пятна и подозрительные изменения кожи — в этом случае также есть смысл незамедлительно обратиться к онкологу или дерматологу-онкологу, чтобы исключить меланому (рак кожи). Однако к самостоятельному методу диагностики самообследование отнести нельзя.
Как появился скрининг в медицине
Мы уже выяснили, что принципиальное отличие скрининга от других подходов к медицинской диагностике — наличие организованной программы. Перечень и календарь обследований подбирается с учетом риска развития заболеваний, которые планируется выявлять. При этом решение о включении того или иного исследования в скрининговую программу основано на результатах масштабных научных исследований. Но так было не всегда.
Первые скрининговые (профилактические) обследования появились еще в первой половине ХХ века, когда понятия «скрининг» как такового не было. Например, в 1927-1929 годах ученые Георгиос Папаниколау и Аурел Бабеш изобрели известный каждой женщине Пап-тест — взятие образцов клеток со стенок шейки матки для лабораторной диагностики, которая помогает понять, есть ли предраковые или раковые клетки.
В 1937 году доктор Элиза Л’Эсперанс основала Центр раннего выявления рака в Нью-Йорке. В первый год работы Центра обследование прошла 71 женщина. Им проводили Пап-тест, и если врачи выявляли патологию, пациентку отправляли на биопсию — брали небольшой участок ткани для гистологического исследования. Если патоморфолог обнаруживал предраковое состояние, женщине проводили операцию, чтобы удалить пораженный участок, или оставляли под наблюдением в клинике.
Уже через девять лет через Центр прошли 1356 женщин, и его модель быстро скопировали по всей стране: профилактические клиники открылись в Филадельфии (1938 год) и Чикаго (1943 год), а к в 30 штатах Америки открыли 181 центр.
Еще один интересный пример — появление скрининга рака молочной железы. Он начался в 60-х годах ХХ века, когда доктор Роберт Иган из Университета Хьюстона (США) вместе с коллегами предположил, что с помощью маммографии можно обнаружить не пальпируемую опухоль груди и отличить злокачественное новообразование от доброкачественного. Тогда скрининговое обследование состояло из пленочной маммографии и осмотра груди врачом-хирургом. Если у доктора возникали подозрения, пациентку направляли на биопсию.
В ней ВОЗ и авторы привели понятие скрининга:
«Скрининг — это предположительная идентификация невыявленной болезни или дефекта путем использования тестов, анализов или других процедур, которые можно применить быстро. Скрининг-тесты позволяют выделить внешне здоровых лиц, которые предположительно страдают от тех или иных болезней, среди тех, которые предположительно этих болезней не имеют. Скрининг-тесты не претендуют на диагностическое значение. Лица с положительными или подозрительными результатами должны направляться к врачам для установления диагноза и необходимого лечения».
«Ко мне на прием часто обращаются пациенты без каких-либо симптомов заболевания — они просто хотят знать о своем здоровье больше и обезопасить себя от рака в будущем. В этом случае на первом этапе консультации я задаю человеку ряд вопросов, которые помогают понять, какие скрининговые исследования ему можно рекомендовать.
А дальше начинается самое интересное — я рассказываю человеку о всех возможных вариантах, почему в его случае могут помочь именно они, и объясняю, какие плюсы и минусы у них есть. И только после этого мы вместе с пациентом принимаем решение, когда и какие исследования ему стоит пройти», — поясняет онколог-химиотерапевт Полина Шило, программный директор Высшей школы онкологии (ВШО) и соавтор сервиса Скрин 3.0.
Какие программы онкологического скрининга существуют сегодня
Скрининговые программы проводятся только в том случае, когда их эффективность доказана и есть все необходимые ресурсы (оборудование, лаборатории, учреждения для лечения и наблюдения пациентов, персонал и так далее) — поэтому сегодня в мире их всего пять.
Хороший плохой скрининг
Как мы уже выяснили, задача любой скрининговой программы — снижение смертности от того или иного заболевания и увеличение продолжительности жизни. Если скрининг не решает эту задачу, его не используют. При этом ожидаемая польза обследований должна превышать их потенциальный вред.
«Когда программа скрининга внедряется на уровне популяции, рассчитывается сумма спасенных лет жизней и количество потраченных на это денег в год. Такая практика есть во многих странах, и некоторые скрининговые программы, запущенные с оглядкой на такие расчеты, действительно экономически эффективны. Они не превышают порог выделенных на них расходов. Но надо понимать, что в задачу скрининга не входит экономия денег на здравоохранении. И мы намеренно в него вкладываемся, чтобы спасти годы жизни тысячам людей.
Это можно сравнить со страхованием — когда вы вкладываете определенную сумму в надежде, что рано или поздно это поможет предотвратить какую-то большую проблему у небольшого числа людей. Случится это или нет в каждом конкретном случае — скорее нет, но на уровне популяции это работает», — поясняет Антон Барчук.
Так, например, Всемирная организация здравоохранения (ВОЗ) четко регламентирует, как должны приниматься решения о внедрении той или иной скрининговой программы. В документе также прописано, как соотносятся вред и польза скрининга и как их соотношение может меняться в зависимости от возможностей страны. Подробнее о пользе и вреде скрининговых обследований читайте в следующей главе.
Вот несколько примеров рабочих программ скрининга:
Скрининг рака шейки матки (РШМ) в Финляндии. Программа охватывает женщин от 30 до 60 лет (возраст зависит от муниципалитета, в некоторых границы быть могут шире — 25-65): по достижении стартового для скрининга возраста их в индивидуальном порядке приглашают записаться в лабораторию для проведения Пап-теста (а теперь и теста на вирус папилломы человека).
В течение месяца после забора материала на исследование женщина получает на почту письмо с результатами теста, и если врачи обнаруживали какие-либо патологии, ее приглашают на дополнительное обследование. Сегодня программа охватывает более 70% женской части населения Финляндии.
Скрининг рака молочной железы в Нидерландах. Как и в финском кейсе, эта программа охватывает более 70% женщин. 1 раз в 2 года они получают приглашение пройти маммографию, а каждое действие врача-рентгенолога и диагноста тщательно анализируется — насколько все сделано правильно.
Скрининг колоректального рака в Словении. Людей также в индивидуальном порядке приглашают сдать тест на скрытую кровь в кале, и если анализ положительный, пациентам предлагают пройти колоноскопию, чтобы исключить заболевание.
Всегда ли скрининг полезен
У каждой скрининговой программы есть как польза, так и вред. Соотношение между ними зависит от организации программы скрининга, оборудования, которое используется в скрининговых исследованиях, от качества предоставляемых медицинских услуг в конкретном регионе или медучреждении и других факторов. Это значит, что стандарты проведения скрининговых программ в каждой стране могут быть свои — например, возраст для старта обследований может отличаться. Так, в США маммография показана женщинам с 50 до 74 лет раз в 2 года, а в России — начиная с 40 лет с той же периодичностью.
«Чтобы понять, какие исследования должны входить в ту или иную скрининговую программу, проводятся многочисленные исследования. Однако иногда они не дают исчерпывающий ответ на вопрос, когда конкретно нужно начинать обследования. Яркий пример — генетические тесты, которые помогают выявить мутации, увеличивающие риск развития рака.
Мы знаем, что скрининг у носителей BRCA-мутаций, повышающих вероятность развития рака груди, спасает жизни и проводить его нужно пациентам в возрасте 25-30. Однако показаны эти тесты далеко не всем женщинам, и задача врача — выяснить, нужно ли обследоваться конкретной пациентке», — отмечает Полина Шило.
Главное преимущество скрининга — он помогает обнаружить рак на ранних стадиях, когда шансы вылечиться выше, и вовремя начать терапию. При этом на ранних стадиях заболевания часто можно избежать радикальных методов лечения. Например, полного удаления молочной железы при раке груди.
«Сократить риск гипердиагностики очень просто — проходите скрининговые обследования согласно возрасту и согласованному с врачом графику. При этом выбирайте доктора, который в своей клинической практике придерживается принципов доказательной медицины — его решения основаны не на личном опыте, а на результатах научных исследований и международных стандартах», — рекомендует онколог-химиотерапевт Полина Шило.
Поскольку скрининговые программы разработаны далеко не для всех видов рака, возникает вопрос: «Как не пропустить начало заболевания и обезопасить себя?» К сожалению, не существует универсального средства: рак — своего рода лотерея, в которой никому не хочется участвовать. И главный совет здесь — не откладывайте поход к врачу, если заметили ухудшение самочувствия. Неприятные симптомы не обязательно указывают на развитие онкологического заболевания, но могут сигнализировать о других патологиях, которые так же важно вовремя лечить.
Что вы знаете о скрининге?
Итак, мы разобрались, что такое скрининг, как он появился и каким он бывает. Предлагаем вам пройти небольшую проверку знаний и убедиться, что теперь вы знаете о скрининге рака достаточно.
Нет. У скрининга есть как плюсы, так и минусы. С одной стороны, он помогает обнаружить заболевание на ранней стадии и оперативно начать лечение, а с другой — во время обследований человек проходит через не всегда приятные процедуры, находится в стрессе и рискует получить ложноположительный или ложноотрицательный результат тестов, а иногда — ненужное ему лечение.