поле зрения страдает при
Выпадение полей зрения
Полем зрения называют пространство, которое воспринимает глаз при фиксированном взгляде вперед. Если поле зрения изменяется (сужается, выпадает), это указывает на развитие патологии. Так почему происходит выпадение полей зрения и как это лечится? На данный вопрос ответят специалисты офтальмологической клиники «ОкоМед» (г. Москва).
Как изменяется поле зрения?
В норме мы можем воспринимать пальцы руки, отведенной в сторону на 85 градусов. Если угол зрительного восприятия меньше, речь идет о сужении поля зрения.
В некоторых случаях поле зрения сужается настолько, что пациент видит окружающее как будто через узкую трубу. Такое явление указывает на глаукому или атрофию зрительного нерва. Если концентрическое сужение поля зрения имеет временный характер, оно может указывать на расстройства психики.
Очаговое выпадение поля зрения называют скотомой. Такого рода проблемы могут являться признаками макулодистрофии (дегенерации сетчатки глаза в области центрального пятна).
Явление гемианопсии
Состояние, при котором происходит одностороннее или разностороннее выпадение половины полез зрения, получило название «гемианопсия». Это врожденная или приобретенная патология, которая возникает в результате поражения головного мозга.
Различают следующие разновидности гемианопсии:
Диагностика полей зрения
Проверку полей зрения выполняет офтальмолог. Грамотная диагностика позволяет определить локализацию изменений и установить их причину. В Москве пройти диагностику полей зрения и другие проверки состояния зрительной системы можно в клинике «ОкоМед».
Проверить состояние полей зрения можно различными способами. Каждый глаз должен проверяться отдельно. Ориентировочно оценить зрительное поле позволяет простой метод, не требующий никаких приборов. В этом случае пациент садится перед врачом и закрывает один глаз ладонью. Офтальмолог делает то же самое. Затем врач начинает смещать ручку, которую держит в другой руке. Пациент отмечает, в какой момент предмет оказывается в поле зрения. Если и врач, и пациент видят предмет в одной точке, значит, поле зрения в порядке.
Получить точную информацию о состоянии полей зрения позволяют такие инструментальные методы диагностики, как кинетическая и статическая периметрия.
В некоторых случаях может потребоваться консультация невропатолога или нейрохирурга.
Лечение изменений поля зрения
При наличии тех или иных дефектов поля зрения лечение всегда зависит от причины патологии. Например, в случае выявления катаракты офтальмолог может назначить операцию факоэмульсификации с установкой интраокулярной линзы. При глаукоме показаны препараты, снижающие внутриглазное давление.
Устранить выпадение поля зрения без лечения заболевания, которое привело к такому дефекту зрительного восприятия, невозможно.
Поле зрения страдает при
Необходимо:
• сначала на основании периметрической характеристики дефектов полей зрения определить локализацию поражения;
• затем на основании особенностей анамнеза, неврологического и соматического обследования сделать вывод о его этиологии.
Схема взаимосвязи между дефектом полей зрения и локализацией поражения представлена на рисунке. В дальнейшем мы ограничимся описанием особенностей дефектов полей зрения, которые позволяют сделать вывод об этиологии патологического процесса.
В основе лежит патологический процесс прехиазмальной локализации. Всегда необходимо тщательно выявлять другие нарушения полей зрения, свидетельствующие о поражении перекреста зрительных путей. Гомонимные дефекты полей зрения при ретрохиазмальных поражениях зрительного тракта никогда не бывают полностью конгруэнтными. Наряду с объемными процессами причинами служат ишемия зрительного нерва и сетчатки.
Подобное расстройство служит признаком обратимого ишемического поражения зрительного нерва или сетчатки. Оно может проявляться как в виде преходящей слепоты при стенозе сонной артерии, так и в форме горизонтального дефекта полей зрения при офтальмической мигрени.
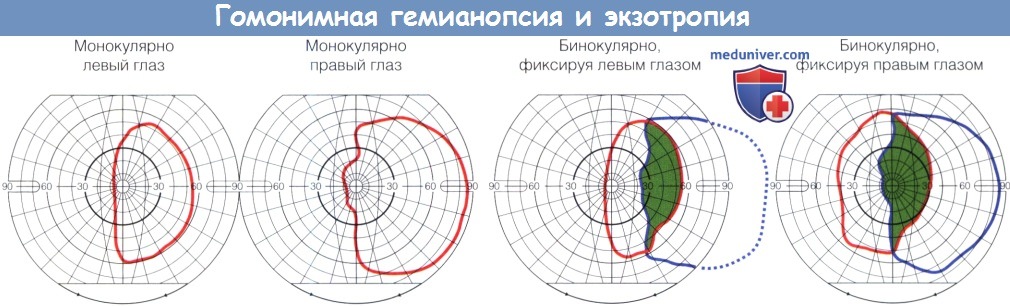
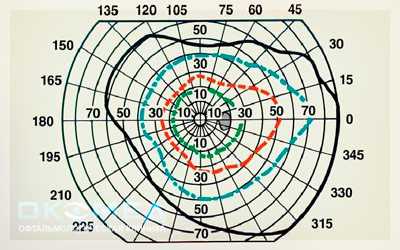
На первых двух диаграммах показаны монокулярные поля зрения левого и правого глаза.
На третьей схеме приведено бинокулярное поле зрения при фиксации левым глазом, а на четвертой—бинокулярное поле зрения при фиксации правым глазом.
Закрашенная зона обозначает область перекрывания монокулярных полей зрения.
Обратите внимание, что поле зрения при фиксации правым глазом шире, чем при фиксации левым глазом.
Данное нарушение всегда является признаком асимметричного двустороннего поражения либо прехиазмальной области, либо самого перекреста. Очаги в ретрохиазмальной области — см. выше.
• Асимметричные двусторонние прехиазмальные поражения могут быть обусловлены, например, очагами ишемии в сетчатке или зрительном нерве (например, при васкулитах) или двусторонними очагами демиелинизации в зрительном нерве, глаукомой или периферической дистрофией сетчатки.
• Патологические процессы в зрительном перекресте на фоне отсутствия изменений при офтальмологическом исследовании наблюдаются значительно чаще. Диск зрительного нерва атрофичный и бледный. В большинстве случаев при этом наблюдается:
— Битемпоральная гемианопсия. Субъективное ограничение полей зрения может быть дискограничение полей зрения может быть дискретным, так как сохранность носовой части поля зрения с противоположной стороны компенсирует дефект гомолатеральной височной части поля зрения. Поэтому ручное исследование полей зрения должно проводиться изолированно для каждого глаза.
Среди причин следует назвать опухоли гипофиза (характерны эндокринные нарушения, расширение турецкого седла при рентгенологическом исследовании, положительные признаки опухоли на КТ или МРТ), крупные аневризмы сонной артерии (возможно выявление кальцификатов полулунной формы), менингеомы бугорка турецкого седла, гранулемы и т.д. Решающими методами исследования являются КТ и МРТ.
— Биназальная гемианопсия наблюдается значительно реже. Она возможна при патологических процессах, протекающих с двух сторон зрительного перекреста, и не вызывает серьезных субъективных нарушений (из-за компенсации дефекта с помощью височной половины поля зрения противоположной стороны). Причиной служат прежде всего опять-таки опухоли области турецкого седла, гранулемы или оптикохиазмальный арахноидит (см. выше). В этих случаях верный диагноз помогает поставить также КТ или МРТ
— В зависимости от локализации патологического процесса в зрительном перекресте могут развиваться и другие атипичные и асимметричные двусторонние дефекты полей зрения.
• Сочетание прехиазмального поражения на одной стороне и ретрохиазмального поражения на противоположной могут приводить к суммированию дефектов полей зрения. Это наблюдается, например, в том случае, если при патологии внутренней сонной артерии поражение зрительного нерва, связанное с ишемией в зоне кровоснабжения глазничной артерии, сочетается с гомолатеральным сосудистым поражением зрительной лучистости: гомолатеральная слепота вследствие поражения зрительного нерва и контралатеральная гемианопсия на другом глазу.
Нарушение периферического зрения
Периферическое зрение является важной частью здоровья и комфортной жизнедеятельности человека. Оно обеспечивается нервными клетками сетчатки, находящимися на всей поверхности. Такие нервные клетки часто называют палочками, которые отличаются обеспечением меньшей четкости в сравнении с колбочками, находящимися в районе центра сетчатки. Главная функция периферического зрения – ориентировка в пространстве, особенно во время темноты. Часто нарушения «бокового» зрения вызываются повреждением сетчатки, а также отростков нервных клеток. Второй случай встречается заметно чаще в практике медиков.
Виды нарушения периферического зрения
Нормальное зрение у человека предусматривает возможность видеть в широком диапазоне яркости, а также в пространстве без поворота головы. Чаще всего нарушения периферического зрения связаны с появлением участков, которые не функционируют. Изначально они даже не видны человеку – самым близким по сути описанием является то, что они выглядят как темные пятна. Со временем такие области увеличиваются, занимая между 25 и 50% всего поля зрения в одном или обоих глазах. В результате зрение человека становится «тоннельным». Все объекты различимы только на ограниченной площади.
Выпадение отдельных участков зрительного поля называется также геминопсией. Она чаще всего встречается на обоих глазах, что говорит о причинах, перечисленных далее. При наличии проблем только в одном глазу можно говорить о повреждении зрительного нерва.
Причины возникновения проблем с периферическим зрением
Чаще всего боковое зрение страдает из-за следующих факторов:
Таким образом, проблемы со зрением могут возникнуть из-за черепно-мозговой травмы, неудачного падения или нездорового образа жизни. В последнем случае играть роль в ухудшении зрения может излишек сладкой и жирной пищи. Иногда ухудшение изображения может проявляться и в других ситуациях, не связанных с ухудшением состояния организма. Это может быть связано с перегревом на солнце в жаркую погоду. Не следует путать подобные случаи с ослаблением бокового зрения.
Диагностика и лечение нарушения периферического зрения
Во множестве случаев периферическое зрение ухудшается из-за нарушений в работе головного мозга, но большинство ситуаций – проблемы с глазами или зрительными нервами. Обнаружить причину возникновения слепых пятен специалисты способны по форме и расположению:
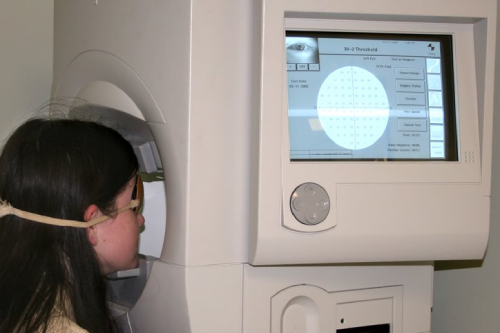
Диагностика проходит с использованием специального оборудования, способного уловить проблемные участки на глазах. Обследуемый также должен закрывать поочередно каждый глаз, а специалист будет перемещать предмет (например, ручку) от периферии до центра. Задача этого метода – установление того, когда пациент заметит перемещаемую вещь.
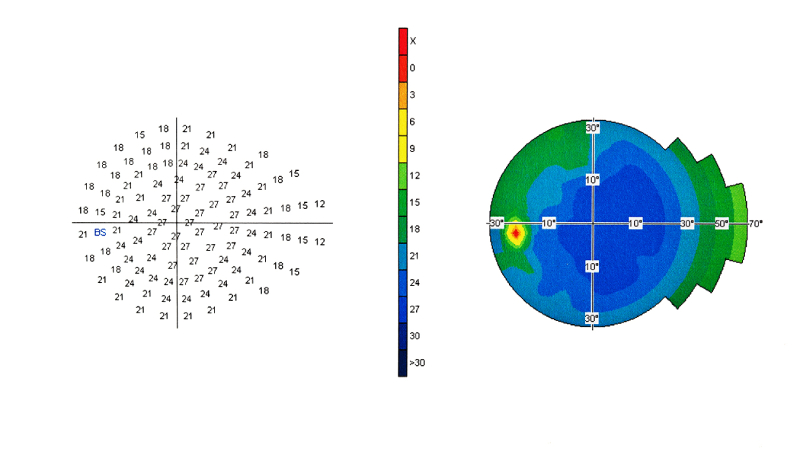
Более точный вариант обследования – периметрия, предусматривающая кинетический метод (пациент должен смотреть в одну точку на приборе, а потом он должен заметить возникновение светлого пятна на периферии). Статистическая периметрия является альтернативой, использующей компьютерные модели. В этом случае периферическое зрение определяется путем реагирования на появление огней. Отличия в яркости стимулирующих огней вместе с компьютерной обработкой помогут правильно установить причины заболевания глаз и подобрать способ лечения.
Чтобы исключить необходимость привлечения хирургов, можно воспользоваться глазными каплями, которые подходят для лечения глаукомы на ранних этапах. Лечебное средство стабилизирует внутриглазное давление с целью исключения более серьезных последствий. Главное – не заниматься самолечением и рассчитывать на то, что все само пройдет.
Если проблемы со зрением наблюдаются головными болями, есть повод обратиться к врачу (и не одному). Также обратите внимание на то, как просто или сложно перемещаться в темноте – например, после выключения света дома ночью. Предусмотрительность с вашей стороны исключит лишние затраты на лечение и потерю возможности видеть.
Сужение полей зрения
Поле зрения – это пространство, которое может фиксировать неподвижный глаз. Выделяется два вида сужения полей зрения. Общее или глобальное сужение, также его называют «концентрическое» и сужение, носящее локальный характер. Второй вид характеризуется исчезновением зрения на определенном участке.
Скотома – это «мертвая» зона в глазу, в которой зрение может полностью отсутствовать или иметь низкую остроту. Зачастую скотомы окружены участками с нормальным видением. Врачи различают два типа скотом. Абсолютная скотома – пятна, где зрение полностью отсутствует. Относительная скотома – островок, в котором зрение снижено. Также существуют цветовые скотомы – больные не видят определенных оттенков.
Причины возникновения сужения полей зрения
Сужение полей зрения может быть обусловлено следующими причинами:
Данные заболевания подразделяют на органические и функциональные поражения глаз. Для того чтоб определить органическое или функциональное сужения поля зрения проводят диагностику.
Диагностика сужения полей зрения
При возникновении сужения поля зрения необходимо обратиться за помощью к офтальмологу и неврологу.
Основным методом диагностики является контрольный метод Дондерса. Представляет он из себя следующее: пациент и врач находятся в метре друг от друга, прикрывая по одному глазу, при этом открытие фиксируется неподвижно. Врач не быстро передвигает предмет от периферии к центру. Пациент должен фиксировать момент, когда предмет находится в поле его зрения. Если отклонений нет, то больной должен увидеть предмет тогда же, когда и врач.
Точные границы полей зрения определяются при помощи компьютерной периметрии. Метод заключается в проектировании полей зрения на сферическую поверхность. Данное обследование проводится в глазных клиниках при помощи периметра.
Лечение сужения полей зрения
Лечение зависит от причины возникновения сужения полей зрения. Обычно проводиться офтальмологом или неврологом. Может включаться в себя различные методики:
Если причиной возникновения симптома является опухоль, то лечение сводится к борьбе с ней. А зрения восстанавливается после устранения давления на зрительный нерв.
Заболевание зрительного нерва
Патологические процессы в зрительном нерве многочисленны и чрезвычайно разнообразны. Они могут быть врожденными и приобретенными, могут носить воспалительный, дегенеративный, аллергический характер. Встречаются также опухоли зрительного нерва и аномалии развития его.
Структурные особенности зрительного нерва несут в себе некоторые предпосылки для возникновения патологических изменений в нем. Зрительный нерв является своеобразным продолжением вещества мозга и его оболочек. При повышении внутричерепного давления в нем происходит застой (отек) диска зрительного нерва, а особая восприимчивость зрительного нерва к токсическим веществам (метиловый спирт, никотин, хинин) благоприятствует вредному воздействию их на волокна зрительного нерва.
На диск зрительного нерва определенное влияние оказывают и гидродинамические сдвиги в глазу в сторону как понижения, так и повышения внутриглазного давления.
В данной главе рассмотрены наиболее часто встречающиеся заболевания зрительного нерва. Диагностика заболеваний зрительного нерва слагается из данных офтальмоскопии, исследования центрального и периферического поля зрения, остроты зрения, проведения скотометрии, исследования полей зрения на цвета (белый, зеленый, красный), применения флюоресцентной ангиографии и электроэнцефалографических исследований, а также данных, полученных методом критической частоты мелканий.
Изменения в зрительном нерве характеризуются быстрым снижением остроты зрения, разнообразными изменениями полей зрения и наличием скотом, которые являются одним из ранних признаков заболевания.
ВОСПАЛЕНИЕ ЗРИТЕЛЬНОГО НЕРВА
Воспалительный процесс в зрительном нерве по протяженности может локализоваться на различном уровне. Если воспаление захватываает интраокулярную часть зрительного нерва, принято говорить о невритах (папил литы). Воспаление зрительного нерва за пределами глазного яблока носит название ретробульбарного неврита. Такое деление отчасти обусловлено наличием или отсутствием изменений со стороны дисков зрительных нервов.
Офтальмоскопическая картина папиллитов характеризуется гиперемией диска зрительного нерва, стушеванностью его границ, умеренным расширением артерий и вен (рис. 202 см. цветную вклейку).
При выраженном воспалительном процессе диск пропитывается экссудатом, ткань его становится набухшей и несколько проминирует. Иногда наблюдается помутнение в заднем отделе стекловидного тела. На высоте воспалительного процесса гиперемия и стушеванность границ могут настолько усиливаться, что зрительный нерв сливается с фоном глазного дна. На самом диске и в перипапиллярной зоне могут появляться плазморрагии и кровоизлияния. Отмечается значительное снижение зрения в пораженном глазу. Обнаруживается сужение поля зрения, а при поражении папилло-макулярного пучка — центральные скотомы. Нарушается цветоощущение.
Течение папиллитов характеризуется различной степенью тяжести. Легкие формы под влиянием лечения быстро разрешаются: диск приобретает нормальный вид, зрительные функции восстанавливаются. При тяжелом течении процесс заканчивается вторичной атрофией зрительного нерва (частичной или полной), что сопровождается резким снижением остроты зрения и сужением поля зрения.
Для уточнения этиологии папиллита необходимо тщательное и разностороннее обследование больных. Принято выделять пять основных групп заболеваний, которые могут вызвать воспаление зрительного нерва:
1) воспалительные заболевания головного мозга и его оболочек;
2) воспалительные заболевания глазного яблока и орбиты;
3) воспаление придаточных пазух носа;
4) острые и хронические инфекции;
5) общие заболевания токсико-аллергического генеза.
При воспалительных заболеваниях мозга и его оболочек неврит имеет нисходящий, а при заболеваниях глазного яблока — восходящий характер.
Диагностика папиллитов представляет определенные трудности. Их приходится дифференцировать с псевдоневритом, ишемическим состоянием диска зрительного нерва, застойным диском.
Больные невритом зрительного нерва нуждаются в экстренной помощи в условиях стационара. Различают два этапа лечения — «незамедлительный» (до выяснения этиологии) и этиологический. На первом этапе проводят общую противовоспалительную и десенсибилизирующую (антибиотики, 40% раствор уротропина внутривенно, реопирин, кортикостероиды местно и внутрь, пипольфен, димедрол, витамины С, Вь В6, В[2), дезинтоксикационную (40% раствор глюкозы внутривенно, спинномозговые пункции, гемотрансфузия), дегидратационную (сернокислая магнезия внутримышечно, хлорид кальция внутривенно, фонурит, диакарб, глицерин), рефлекторную терапию (адреналин-кокаиновая тампонада среднего носового хода, электрофорез с адреналином, пиявки, горчичники на затылочную область).
После выяснения причины заболевания направленность лечения приобретает этиотропный характер.
При ретробульбарном неврите воспалительный процесс локализуется на протяжении зрительного нерва за глазным яблоком до хиазмы.
В начальном периоде заболевания офтальмоскопические изменения со стороны диска зрительного нерва отсутствуют, и только в позднем периоде, когда развиваются атрофические изменения в волокнах зрительного нерва, обнаруживается побледнение диска.
Решающую роль в своевременной и правильной диагностике ретробульбарного неврита играет изучение функции глаза. Отмечаются различная степень снижения остроты зрения, сужение периферических границ поля зрения, особенно на красный и зеленый цвета. Часто обнаруживаются центральные скотомы вследствие поражения папилло-макулярного пучка.
По характеру течения различают острый и хронический ретробульбарный неврит. Для первого характерно бурное начало нередко с болевым синдромом, быстрое падение остроты зрения. Хронический ретробульбарный неврит сопровождается медленным нарастанием всех явлений, постепенным падением зрительных функций. Затихание процесса медленное. Прогноз при ретробульбарном неврите менее благоприятный, ибо, как правило, в процесс вовлекается папилло-макулярный пучок.
Причиной ретробульбарного неврита могут быть базальный лептоменингит, рассеянный склероз, общие интоксикации (в том числе алкогольная и табачная), а также вирусные процессы, болезни придаточных пазух носа и т. д.
Особо следует остановиться на ретробульбарном неврите, развившемся при отравлении метиловым спиртом, который даже в малых дозировках токсичен. Однократное употребление метилового спирта может привести к общему отравлению организма (головная боль, тошнота, рвота, коматозное состояние). Метиловый (древесный) спирт обладает избирательным свойством поражать зрительный нерв. Быстро развивается двустороннее падение зрения. На глазном дне наблюдается картина ретробульбарного неврита с отеком, который позднее переходит в полную атрофию нерва.
Лечение ретробульбарных невритов зависит от этиологии заболевания и проводится по тем же принципам, что и лечение папиллитов.
Описаны заболевания зрительного нерва при глистной инвазии, лямблиозе, беременности, лактации и расстройствах менструального цикла, ботулизме. Все эти заболевания представляют собой своеобразные проявления ее стороны зрительных нервов, а именно невритов, ретробульбарных невритов, отеков, атрофии зрительного нерва с определенным изменением в полях зрения и характерным снижением остроты зрения. Патогенетическая достоверность этих заболеваний требует специальных методов исследования и выработки строгих показаний к лечению.
Воспалительный процесс паутинной мозговой оболочки хиазмальной области, как правило, сопровождается переходом на зрительный нерв и зрительный тракт.
Ввиду распространенности заболевание обозначают как арахноидит с оптикохпазмальным синдромом. Различают фиброзную и серозную формы оптике-хиазмального арахноидита. Для обеих форм характерно образование спаечного межоболочечного процесса в зрительном нерве и хиазме с последующим формированием кист, образованием мембран и рубцов. Процесс сопровождается также расстройством кровообращения в зрительном нерве и хиазме, токсическим воздействием на проводящие пути зрительного нерва. Течение оптикохиазмального арахноидита хроническое. Расстройства зрения наступают постепенно. Как правило, процесс захватывает оба глаза, реже один глаз.
Наряду с этим отмечаются различные степени расстройств в полях зрения от концентрического сужения поля зрения (центральные скотомы) до темпоральной и битемпоральной гемианопсии. Иногда наблюдается гомоним-ная гемианопсия. При диагностике начального периода следует опираться на наличие центральных скотом и концентрическое сужение поля зрения, иногда носящих битемпоральный характер, без каких-либо изменений со стороны диска зрительного нерва. Болезнь, как правило, заканчивается атрофией зрительного нерва с побледнением всего диска или его височной половины. В отдельных случаях наблюдается застойный диск.
В основе оптикохиазмального арахноидита лежат инфекция, вирусные заболевания, травмы. Прогноз тяжелый. Временное улучшение сменяется ухудшением, и, в конце концов, зрение угасает.
Среди методов лечения заслуживает внимания противоинфекционная терапия. Широкое применение получили антибиотики, сульфаниламиды, кортикостероиды, витаминотерапия. Некоторые авторы рекомендуют рентгенотерапию. Лечение проводят невропатологи при участии окулистов. В последние годы заболевание стало в, большей степени хирургическим, чем терапевтическим, и лечением его стали заниматься нейрохирурги. Принципы хирургического вмешательства основаны на иссечении и разобщении арахноидальных спаек и мембран, вскрытии кист в области хиазмы и внутричерепной части зрительных нервов. Хирургическое лечение достаточно эффективно, однако не всегда предупреждает дальнейшее ухудшение процесса.
ИШЕМИЯ ДИСКА ЗРИТЕЛЬНОГО НЕРВА
Ишемия диска является следствием нарушения кровообращения в системе артерий, питающих зрительный нерв. Внезапно наступает потеря зрения или резкое его снижение. Диск зрительного нерва отечен, увеличен, проминирует в стекловидное тело, границы его размыты. В отличие от папиллита при сосудистой патологии диск бледный. Характерны изменения в поле зрения. Чаще возникают нетипичные верхние или нижние гемианопсии, хотя возможны и разнообразной формы центральные скотомы. Заканчивается процесс атрофией зрительного нерва.
Лечение такое же, как при острой непроходимости центральной артерии сетчатки.
ЗАСТОЙНЫЙ ДИСК ЗРИТЕЛЬНОГО НЕРВА
Развитие застойного диска обусловлено повышением внутричерепного давления. Согласно ретенционной теории, по межоболочечным пространствам зрительного нерва осуществляется ток жидкости от глаза к_ III желудочку мозга и обратно. При повышении внутричерепного давления отток жидкости в полость черепа задерживается или прекращается, что ведет к отеку зрительного нерва и застою.
В последние годы появились работы, указывающие на несостоятельность ретенционной теории. В настоящее время развитие застойного диска связывают не просто с повышенным внутричерепным давлением, а с его декомпенсацией, когда все компенсаторные и адаптационные механизмы исчерпаны. С другой стороны, большое значение придается расположению опухоли по отношению к путям ликворооттока и венозному дренажу мозга.
Больные с застойным диском зрительного нерва редко предъявляют жалобы на состояние зрительных функций. Иногда они отмечают кратковременное затуманивание зрения или даже временную полную его потерю. Чаще пациенты обращают внимание на головную боль.
Офтальмоскопическая картина застойного диска достаточно типична. Диск зрительного нерва увеличен и грибовидно выбухает в стекловидное тело. Сосуды сетчатки как бы взбираются на него, делая характерные изгибы. Цвет диска розовато-сероватый. Границы его нечетки. Виден перипапиллярный отек, в котором теряются отдельные сосуды. Вены резко расширены, змеевидно извиты (рис. 203 см. цветную вклейку). В отдельных случаях наблюдаются немногочисленные кровоизлияния в сетчатку.
В противоположность папиллиту при застойном диске довольно долго сохраняются зрительные функции.
Застойный диск, обусловленный повышением внутричерепного давления, представляет собой, как правило, двусторонний процесс, хотя нередко неодинаково выраженный. При одностороннем застое всегда следует исключить местные причины — орбитальную патологию, гипотонию глазного яблока и др. Для диагностики мозгового объемного процесса имеют значение также неврологические симптомы, давление и состав спинномозговой жидкости, рентгенологические данные.В ряде случаев застойный диск может сочетаться с характерными изменениями полей зрения в виде гемианопсий. Это наблюдается при расположении опухолевого процесса в области хиазмы и зрительных трактов.
Длительное существование застойного диска приводит к снижению зрительных функций вследствие сдавления нервных волокон. Исходом в таких случаях является вторичная атрофия зрительных нервов.
Лечение направлено на основное заболевание. После устранения причины, вызывающей явление застоя, офтальмоскопическая картина (если не развивается атрофия диска) нормализуется в период от 2—3 нед до 1 — 2 мес.
АТРОФИЯ ЗРИТЕЛЬНЫХ НЕРВОВ
Атрофия зрительного нерва развивается как следствие многих заболеваний, когда имеется воспаление, отек, сдавление, повреждение, дегенерация волокон зрительного нерва или сосудов, питающих его.
Клиническая картина складывается из побледнения диска зрительного нерва и резкого сужения сосудов. На высоте развития атрофии диск становится белым иногда с сероватым и голубоватым оттенком, так как в нем отмечается уменьшение количества мелких сосудов (рис. 204 см. цветную вклейку).
Часто атрофия зрительного нерва развивается при поражении центральной нервной системы, опухолях, сифилисе, абсцессах головного мозга, энцефалитах, множественном склерозе, травмах черепа, интоксикациях, алкогольных отравлениях метиловым спиртом и др. Атрофии зрительного нерва могут предшествовать невриты, застойные диски, гипертоническая болезнь и атеросклеротические изменения сосудов. Нередко атрофия зрительного нерва наблюдается при отравлении хинином, авитаминозах, голодании, башнеобразном черепе, лечении плазмоцидом. Атрофия зрительного нерва может развиваться и при таких заболеваниях, как сосудистая непроходимость центральной артерии сетчатки и артерий, питающих зрительный нерв, при увеитах, пигментной дегенерации сетчатки.
Различают первичную (простую) и вторичную атрофию зрительного нер-в а. Если при первичной атрофии границы диска зрительного нерва отчетливые, более резкие, чем в норме, то при вторичной атрофии границы его лишены четкости, размыты. Атрофия зрительного нерва после застойного диска отличается не только нечеткостью и размытостью границ диска, но и его большим размером, некоторой степенью проминенции и извитостью сосудов.
Диагностика атрофии диска зрительного нерва представляет определенные трудности ввиду того, что атрофии зрительного нерва предшествуют вначале тонкие изменения в виде частичного побледнения диска, иногда височной его половины, что указывает на вовлечение в процесс папилло-макулярного пучка. При этом особое значение приобретает исследование поля зрения и остроты зрения.
Любопытно, что не все формы атрофии зрительного нерва сопровождаются снижением зрения. Приходится наблюдать длительное сохранение остроты зрения и поля зрения при наличии явной деколорации диска и в то же время резкое снижение остроты зрения и сужение поля зрения при ничтожных изменениях самого диска зрительного нерва. При атрофии только периферических волокон зрительного нерва, без вовлечения в процесс папилло-макулярного пучка, зрение может сохраняться или понижаться незначительно.
Для атрофии зрительного нерва наиболее характерны изменения поля зрения. Они отличаются большим разнообразием и во многом определяются локализацией патологического процесса. Центральные скотомы обычно указывают на атрофические процессы в папилло-макулярном пучке. При атрофии боковых аксонов зрительного нерва наблюдаются различные виды сужения границ поля зрения. Если атрофия зрительного нерва возникает в результате хиазмального процесса, можно ожидать битемпоральную гемианопсию. При поражении зрительных- трактов развивается гомонимная гемианопсия.
В дифференциальной диагностике различных форм атрофии зрительного нерва можно опираться также на исследования цветного зрения при помощи таблиц Рабкина. При этом иногда выявляется повышение цветовых порогов на красный и зеленый цвета. Много могут дать офтальмохромоскопическое исследование по Водовозову и флюоресцентная ангиография, особенно при начальных стадиях атрофии зрительного нерва.
Особую форму первичной атрофии представляет наследственная, или леберовская, атрофия, связанная с полом. Заболевание развивается, как правило, у мужчин — членов одной семьи в возрасте от 13 до 28 лет и характеризуется резким снижением зрения на оба глаза в течение нескольких дней. Заболевание протекает на фоне хорошего общего состояния. Больные редко жалуются на головную боль. Вначале появляются гиперемия дисков зрительных нервов и легкая степень стушеванности границ. Однако исследование поля зрения указывает на наличие центральных абсолютных скотом на белый цвет, границы поля зрения остаются в норме. Постепенно диски приобретают восковидный характер, деколорируются, особенно в височной половине. Члены семьи заболевают при наличии тех же признаков, полную аналогию заболевания можно проследить и в последующих поколениях. Заболевание развивается по рецессивному признаку наследования. Девочки заболевают атрофией зрительного нерва лишь в том случае, если мать является пробандом и отец страдает атрофией зрительного нерва. Наследственность леберовской атрофии носит как рецессивный, так и условный доминантный характер, связанный с Х-хромосомой.
Простая атрофия зрительного нерва часто встречается при табесе и прогрессивном параличе. Обычно она сопровождается концентрическим сужением полей зрения, особенно на красный и зеленый цвета, и снижением зрения. Процесс, как правило, двусторонний, поражение наблюдается у больных среднего возраста.
Характерны положительный симптом Аргайлла Робертсона, рефлекторная неподвижность зрачков, их неправильная форма и анизокория. В основе заболевания лежит врожденный сифилис. Прогноз обычно плохой: болезнь заканчивается слепотой.
Лечение атрофии зрительных нервов — весьма сложная и трудная проблема из-за крайне ограниченной способности к регенерации нервной ткани. Все зависит от того, насколько распространен дегенеративный процесс в волокнах нерва и сохранилась ли их жизнеспособность.
Некоторый прогресс в лечении атрофии зрительного нерва достигнут благодаря патогенетически направленным воздействиям на улучшение жизнеспособности нервных проводников. Для чего применяют сосудорасширяющие средства, осмотерапию, витаминотерапию.
В группу сосудорасширяющих медикаментов входят амилнитрит, никотиновая кислота (подкожные инъекции 1 мл 1% раствора), сульфат атропина (ретробульбарные инъекции 0,1% раствора по 0,5 мл 2—3 раза в неделю).
Осмотерапию применяют в виде внутривенных вливаний 10% раствора хлорида натрия, 40% раствора глюкозы. Назначают АТФ, кокарбоксилазу, а также витамины — аскорутин, Вь В6, Bi2. При атрофии зрительного нерва показана тканевая терапия по Филатову (в виде подкожных инъекций препаратов алоэ, ФиБС, пелоидодистиллята, торфота), а также курс ультразвуковой терапии.
При табетической атрофии, помимо осторожного специфического антисифилитического лечения, производят внутривенные вливания 10% раствора йодида натрия.
ДРУЗЫ ДИСКА ЗРИТЕЛЬНОГО НЕРВА
К редким заболеваниям зрительного нерва относятся друзы диска зрительного нерва. Их особенностью являются гроздевидные просвечивающиеся возвышения серовато-белого цвета, состоящие из округлых образований, как бы прикрывающих поверхность диска зрительного нерва. Друзы состоят из гиалина; иногда в них откладывается известь. При друзах редко наблюдается изменение полей зрения. Острота зрения обычно не страдает. Происхождение друз неясно. По-видимому, они имеют наследственный характер. Лечению друзы не подлежат.
ОПУХОЛИ ЗРИТЕЛЬНОГО НЕРВА
Глиомы развиваются из элементов глиальной части зрительного нерва, морфологически имеют сходство с глиомами мозга. Растут медленно, достигая размеров ореха или гусиного яйца. Хотя глиома не прорастает твердую мозговую оболочку и не дает метастазов, распространяясь по зрительному нерву на хиазму и противоположный зрительный нерв, она может приводить к полной слепоте и даже смерти. Опухоль чаще развивается в раннем детском возрасте. Не исключено поражение лиц старшего возраста.
Первыми признаками опухолей зрительного нерва являются снижение зрения и изменение поля зрения. Экзофтальм нарастает медленно. При этом глаз обычно выпячивается вперед; как правило, подвижность его сохраняется в полном объеме.
На глазном дне при офтальмоскопии можно наблюдать картину застойного диска зрительного нерва или его атрофию. Атрофия зрительного нерва носит характер первичной или вторичной (после застойного диска).
Лечение новообразования зрительного нерва хирургическое. Из операции предпочтение следует отдать костнопластической орбитотомии, хотя возможно удаление опухоли и путем простой орбитотомии. Если опухоль расположена не у самого заднего полюса глаза, ее удаляют с сохранением глазного яблока. В случае прорастания опухоли в полость черепа вопрос об операции решается нейрохирургом.