Олл что это за болезнь
Острый лимфобластный лейкоз
1. Острый лимфобластный лейкоз
Острый лимфобластный лейкоз: понятие и описание болезни
Острый лимфобластный лейкоз – раковое заболевание белых кровяных телец, защищающих человеческий организм от инфекций. Оно характеризуется накоплением патологически измененных клеток в спинном и головном мозге. Белые кровяные тельца не могут обеспечить организму прежнюю защиту, поэтому это заболевание сопровождается повышением температуры тела на фоне протекания различных инфекционных болезней.
Для острого лимфобластного лейкоза характерно распространение раковых клеток по всему организму. Первоначально лейкозы находятся в костном мозге, а затем по кровяным потокам перемещаются в лимфатическую систему и другие органы. Результатом острого лимфобластного лейкоза становится патологии всей системы органов, поэтому он относится к системным злокачественным заболеваниям. Быстрое прогрессирование онкологического процесса требует незамедлительного лечения. В противном случае есть вероятность наступления летального исхода всего после нескольких месяцев болезни.
Рассмотрим факторы, влияющие на прогноз – предвидение вероятного исхода и развития острого лимфобластного лейкоза:
2. Причины болезни
К сожалению, нельзя точно назвать условия, способствующие развитию онкологических заболеваний, а, следовательно, предотвратить их появление. Выделяют несколько факторов риска, увеличивающих вероятность заболевания лимфобластным лейкозом:
3. Симптомы острого лимфобластного лейкоза
Лейкемические клетки, подобно здоровым клеткам крови, свободно циркулируют по всему организму. Признаки онкологического заболевания зависят от числа патологических клеток и мест их скопления. У детей, страдающих острым лимфобластным лейкозом, как правило, наблюдается снижение количества здоровых тромбоцитов и красных кровяных телец. Результатом этого процесса становится нарушение транспортировки кислорода к тканям тела и последующее возникновение анемии.
К наиболее распространенным симптомам лимфобластного лейкоза можно отнести такие проявления, как:
Большинство признаков острого лимфобластного лейкоза являются следствием недостатка здоровых клеток, так как их «лейкемические клоны» распространяются по всему организму. Поэтому симптомы лейкоза зависят в первую очередь от того, в каком месте произошло скопление патологических клеток.
4. Лечение заболевания
Лечение острого лимфобластного лейкоза зависит от множества факторов: вашего возраста, течения заболевания и других нюансов. В большинстве случаев врач использует несколько разнообразных методик лечения, наблюдая за состоянием пациента. К ним относятся:
Химиотерапия. Она представляет собой медикаментозный способ лечения, суть которого заключается в блокировке роста патологических клеток. Чаще всего одного вида препарата недостаточно для того, чтобы уничтожить все лейкозные клетки, поэтому применяются комбинации из следующих лекарственных средств:
Лучевая терапия. Лучевая терапия основана на применении высокоэнергетического излучения, убивающего раковые клетки. Главная цель такого метода лечения лейкоза заключается в удалении злокачественных клеток с минимальным повреждением окружающих их тканей.
Таргетная терапия. В ее основе лежат принципы целевого воздействия на фундаментальные молекулярные механизмы, которые вызывают то или иное заболевание. В отличие от классических методик лечения онкологии, таргетная терапия способствует уничтожению только раковых клеток, не оказывая неблагоприятного влияния на здоровые ткани организма.
Пересадка костного мозга. Трансплантация стволовых клеток, как правило, осуществляется, когда все другие методы лечения острого лимфобластного лейкоза не были эффективными.
Лечение острого лимфобластного лейкоза состоит из двух этапов. Первый этап – это ремиссионо-индукционная терапия, главная цель которой заключается в уничтожении лейкозных клеток в костном мозгу и крови. Второй этап – постремиссионная терапия. Этот заключительный этап терапии начинается сразу после того, как все лейкозные клетки будут удалены.
Острый лимфобластный лейкоз
Острый лимфобластный лейкоз – злокачественное поражение системы кроветворения, сопровождающееся неконтролируемым увеличением количества лимфобластов. Проявляется анемией, симптомами интоксикации, увеличением лимфоузлов, печени и селезенки, повышенной кровоточивостью и дыхательными расстройствами. Из-за снижения иммунитета при остром лимфобластном лейкозе часто развиваются инфекционные заболевания. Возможно поражение ЦНС. Диагноз выставляется на основании клинических симптомов и данных лабораторных исследований. Лечение – химиотерапия, радиотерапия, пересадка костного мозга.
МКБ-10
Общие сведения
Острый лимфобластный лейкоз (ОЛЛ) – самое распространенное онкологическое заболевание детского возраста. Доля ОЛЛ составляет 75-80% от общего количества случаев болезней системы кроветворения у детей. Пик заболеваемости приходится на возраст 1-6 лет. Мальчики страдают чаще девочек. Взрослые пациенты болеют в 8-10 раз реже детей. У пациентов детского возраста острый лимфобластный лейкоз возникает первично, у взрослых нередко является осложнением хронического лимфоцитарного лейкоза. По своим клиническим проявлениям ОЛЛ схож с другими острыми лейкозами. Отличительной особенностью является более частое поражение оболочек головного и спинного мозга (нейролейкоз), при отсутствии профилактики развивающееся у 30-50% пациентов. Лечение осуществляют специалисты в области онкологии и гематологии.
В соответствии с классификацией ВОЗ различают четыре типа ОЛЛ: пре-пре-В-клеточный, пре-В-клеточный, В-клеточный и Т-клеточный. В-клеточные острые лимфобластные лейкозы составляют 80-85% от общего количества случаев заболевания. Первый пик заболеваемости приходится на возраст 3 года. В последующем вероятность развития ОЛЛ повышается после 60 лет. Т-клеточный лейкоз составляет 15-20% от общего количества случаев болезни. Пик заболеваемости приходится на возраст 15 лет.
Причины острого лимфобластного лейкоза
Непосредственной причиной острого лимфобластного лейкоза является образование злокачественного клона – группы клеток, обладающих способностью к неконтролируемому размножению. Клон образуется в результате хромосомных аберраций: транслокации (обмена участками между двумя хромосомами), делеции (утраты участка хромосомы), инверсии (переворота участка хромосомы) или амплификации (образования дополнительных копий участка хромосомы). Предполагается, что генетические нарушения, вызывающие развитие острого лимфобластного лейкоза, возникают еще во внутриутробном периоде, однако для завершения процесса формирования злокачественного клона нередко требуются дополнительные внешние обстоятельства.
В числе факторов риска возникновения острого лимфобластного лейкоза обычно в первую очередь указывают лучевые воздействия: проживание в зоне с повышенным уровнем ионизирующей радиации, радиотерапию при лечении других онкологических заболеваний, многочисленные рентгенологические исследования, в том числе во внутриутробном периоде. Уровень связи, а также доказанность наличия зависимости между различными лучевыми воздействиями и развитием острого лимфобластного лейкоза сильно различаются.
Так, взаимосвязь между лейкозами и лучевой терапией в наши дни считается доказанной. Риск возникновения острого лимфобластного лейкоза после радиотерапии составляет 10%. У 85% пациентов болезнь диагностируется в течение 10 лет после окончания курса лучевой терапии. Связь между рентгенологическими исследованиями и развитием острого лимфобластного лейкоза в настоящее время остается на уровне предположений. Достоверных статистических данных, подтверждающих эту теорию, пока не существует.
Многие исследователи указывают на возможную связь между ОЛЛ и инфекционными заболеваниями. Вирус возбудителя острого лимфобластного лейкоза пока не выявлен. Существуют две основные гипотезы. Первая – ОЛЛ вызывается одним пока не установленным вирусом, однако болезнь возникает только при наличии предрасположенности. Вторая – причиной развития острого лимфобластного лейкоза могут стать разные вирусы, риск развития лейкоза у детей повышается при недостатке контактов с патогенными микроорганизмами в раннем возрасте (при «нетренированности» иммунной системы). Пока обе гипотезы не доказаны. Достоверные сведения о наличии связи между лейкозами и вирусными заболеваниями получены только для Т-клеточных лейкозов у взрослых больных, проживающих в странах Азии.
Вероятность развития острого лимфобластного лейкоза повышается при контакте матери с некоторыми токсическими веществами в период гестации, при некоторых генетических аномалиях (анемии Фанкони, синдроме Дауна, синдроме Швахмана, синдроме Клайнфельтера, синдроме Вискотта-Олдрича, нейрофиброматозе, целиакии, наследственно обусловленных иммунных нарушениях), наличии онкологических заболеваний в семейном анамнезе и приеме цитостатиков. Некоторые специалисты отмечают возможное негативное влияние курения.
Симптомы острого лимфобластного лейкоза
Болезнь развивается стремительно. К моменту постановки диагноза суммарная масса лимфобластов в организме может составлять 3-4% от общей массы тела, что обусловлено бурной пролиферацией клеток злокачественного клона на протяжении 1-3 предыдущих месяцев. В течение недели количество клеток увеличивается примерно вдвое. Различают несколько синдромов, характерных для острого лимфобластного лейкоза: интоксикационный, гиперпластический, анемический, геморрагический, инфекционный.
Интоксикационный синдром включает в себя слабость, утомляемость, лихорадку и потерю веса. Повышение температуры может провоцироваться как основным заболеванием, так и инфекционными осложнениями, которые особенно часто развиваются при наличии нейтропении. Гиперпластический синдром при остром лимфобластном лейкозе проявляется увеличением лимфоузлов, печени и селезенки (в результате лейкемической инфильтрации паренхимы органов). При увеличении паренхиматозных органов могут появляться боли в животе. Увеличение объема костного мозга, инфильтрация надкостницы и тканей суставных капсул могут становиться причиной ломящих костно-суставных болей.
О наличии анемического синдрома свидетельствуют слабость, головокружения, бледность кожи и учащение сердечных сокращений. Причиной развития геморрагического синдрома при остром лимфобластном лейкозе становятся тромбоцитопения и тромбозы мелких сосудов. На коже и слизистых выявляются петехии и экхимозы. При ушибах легко возникают обширные подкожные кровоизлияния. Наблюдаются повышенная кровоточивость из ран и царапин, кровоизлияния в сетчатку, десневые и носовые кровотечения. У некоторых больных острым лимфобластным лейкозом возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и дегтеобразным стулом.
Иммунные нарушения при остром лимфобластном лейкозе проявляются частым инфицированием ран, царапин и следов от уколов. Могут развиваться различные бактериальные, вирусные и грибковые инфекции. При увеличении лимфатических узлов средостения отмечаются нарушения дыхания, обусловленные уменьшением объема легких. Дыхательная недостаточность чаще обнаруживается при Т-клеточном остром лимфобластном лейкозе. Нейролейкозы, спровоцированные инфильтрацией оболочек спинного и головного мозга, чаще отмечаются во время рецидивов.
При вовлечении ЦНС выявляются положительные менингеальные симптомы и признаки повышения внутричерепного давления (отек дисков зрительных нервов, головная боль, тошнота и рвота). Иногда поражение ЦНС при остром лимфобластном лейкозе протекает бессимптомно и диагностируется только после исследования цереброспинальной жидкости. У 5-30% мальчиков появляются инфильтраты в яичках. У пациентов обоих полов на коже и слизистых оболочках могут возникать багрово-синюшные инфильтраты (лейкемиды). В редких случаях наблюдаются выпотной перикардит и нарушения функции почек. Описаны случаи поражений кишечника.
С учетом особенностей клинической симптоматики можно выделить четыре периода развития острого лимфобластного лейкоза: начальный, разгара, ремиссии, терминальный. Продолжительность начального периода составляет 1-3 месяца. Преобладает неспецифическая симптоматика: вялость, утомляемость, ухудшение аппетита, субфебрилитет и нарастающая бледность кожи. Возможны головные боли, боли в животе, костях и суставах. В период разгара острого лимфобластного лейкоза выявляются все перечисленные выше характерные синдромы. В период ремиссии проявления болезни исчезают. Терминальный период характеризуется прогрессирующим ухудшением состояния больного и завершается летальным исходом.
Диагностика острого лимфобластного лейкоза
Диагноз выставляют с учетом клинических признаков, результатов анализа периферической крови и данных миелограммы. В периферической крови пациентов с острым лимфобластным лейкозом выявляются анемия, тромбоцитопения, повышение СОЭ и изменение количества лейкоцитов (обычно – лейкоцитоз). Лимфобласты составляют 15-20 и более процентов от общего количества лейкоцитов. Количество нейтрофилов снижено. В миелограмме преобладают бластные клетки, определяется выраженное угнетение эритроидного, нейтрофильного и тромбоцитарного ростка.
В программу обследования при остром лимфобластном лейкозе входят люмбальная пункция (для исключения нейролейкоза), УЗИ органов брюшной полости (для оценки состояния паренхиматозных органов и лимфатических узлов), рентгенография грудной клетки (для обнаружения увеличенных лимфоузлов средостения) и биохимический анализ крови (для выявления нарушений функции печени и почек). Дифференциальный диагноз острого лимфобластного лейкоза проводят с другими лейкозами, отравлениями, состояниями при тяжелых инфекционных заболеваниях, инфекционным лимфоцитозом и инфекционным мононуклеозом.
Лечение и прогноз при остром лимфобластном лейкозе
Основой терапии являются химиопрепараты. Выделяют два этапа лечения ОЛЛ: этап интенсивной терапии и этап поддерживающей терапии. Этап интенсивной терапии острого лимфобластного лейкоза включает в себя две фазы и длится около полугода. В первой фазе осуществляют внутривенную полихимиотерапию для достижения ремиссии. О состоянии ремиссии свидетельствуют нормализация кроветворения, наличие не более 5% бластов в костном мозге и отсутствие бластов в периферической крови. Во второй фазе проводят мероприятия для продления ремиссии, замедления или прекращения пролиферации клеток злокачественного клона. Введение препаратов также осуществляют внутривенно.
Продолжительность этапа поддерживающей терапии при остром лимфобластном лейкозе составляет около 2 лет. В этот период больного выписывают на амбулаторное лечение, назначают препараты для перорального приема, осуществляют регулярные обследования для контроля над состоянием костного мозга и периферической крови. План лечения острого лимфобластного лейкоза составляют индивидуально с учетом уровня риска у конкретного больного. Наряду с химиотерапией используют иммунохимиотерапию, радиотерапию и другие методики. При низкой эффективности лечения и высоком риске развития рецидивов осуществляют трансплантацию костного мозга. Средняя пятилетняя выживаемость при В-клеточном остром лимфобластном лейкозе в детском возрасте составляет 80-85%, во взрослом – 35-40%. При Т-лимфобластном лейкозе прогноз менее благоприятен.
Острый лимфобластный лейкоз (ОЛЛ)
Что такое острый лимфобластный лейкоз?
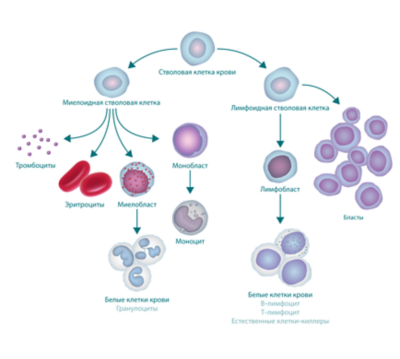
виды лимфоцитов
Существует два вида лимфоцитов: В-лимфоциты и Т-лимфоциты. ОЛЛ может развиваться в любом из них, поэтому случаи ОЛЛ также подразделяют на B-клеточный ОЛЛ или T-клеточный ОЛЛ. Наиболее распространенным является В-клеточный ОЛЛ.
подвиды ОЛЛ
ОЛЛ имеет несколько подвидов. Во многих случаях врачи, определяя лечение, учитывают подвид ОЛЛ и сопряженную группу риска. Подробнее см. в разделе, посвященном лечению.
Подвиды ОЛЛ (Всемирная организация здравоохранения, 2016 г.)
В-клеточный лимфобластный лейкоз
В-клеточный лимфобластный лейкоз, без специфических характеристик
В-клеточный лимфобластный лейкоз с рецидивирующими генетическими нарушениями
В-клеточный лимфобластный лейкоз с транслокацией хромосом 9 и 22 (положительный по филадельфийской хромосоме ОЛЛ)
B-клеточный лимфобластный лейкоз с транслокацией KMT 2A
В-клеточный лимфобластный лейкоз с транслокацией хромосом 12 и 21 (ETV6-RUNX1)
В-клеточный лимфобластный лейкоз у детей с более чем 50 хромосомами
В-клеточный лимфобластный лейкоз у детей с 46 нормальными хромосомами (гиподиплоидия)
В-клеточный лимфобластный лейкоз с транслокациями хромосом 5 и 14 (IL3-IGH)
В-клеточный лимфобластный лейкоз с транслокацией хромосом 1 и 19 (TCF3-PBX1).
В-клеточный лимфобластный лейкоз/лимфома (Ph-подобный)
В-клеточный лимфобластный лейкоз/лимфома с iAMP21
Т-клеточный лимфобластный лейкоз
Острый лимфобластный лейкоз из ранних предшественников Т-клеток
Лимфобластный лейкоз/лимфома из естественных клеток-киллеров (ЕК)
ОЛЛ нарушает процесс созревания разновидности белых клеток крови, называемой лимфоцитами. В костном мозге пациентов с ОЛЛ содержится слишком много незрелых белых клеток крови (бластов). Такие клетки не способны полноценно функционировать. Они замещают собой нормальные лейкоциты, эритроциты и тромбоциты.
ОЛЛ является наиболее распространенным онкологическим заболеванием у детей В США ОЛЛ ежегодно диагностируется у порядка 3000 человек моложе 20 лет. Чаще всего заболевание развивается у детей в возрасте от 2 до 5 лет, но также встречается и у детей старшего возраста и подростков. У мальчиков оно возникает несколько чаще, чем у девочек.
Признаки и симптомы острого лимфобластного лейкоза
Возможные признаки и симптомы ОЛЛ:
Диагностика острого лимфобластного лейкоза
Для диагностики лейкоза требуется провести исследование костного мозга. Подозрение на лейкоз может возникнуть после медицинского осмотра, изучения истории болезни и оценки результатов анализа крови. У детей с лейкозом обычно повышено количество белых кровяных телец.
Медицинский осмотр и изучение истории болезни
Сначала врач проводит медицинский осмотр и изучает историю болезни пациента. В ходе медицинского осмотра врач проверяет общие показатели здоровья, в том числе наличие признаков заболевания — уплотнений или всего, что кажется необычным. Проводится тщательный осмотр глаз, ротовой полости, кожи и ушей. Может быть выполнено исследование состояния центральной нервной системы. При пальпации брюшной полости пациента врач проверяет, не увеличена ли в размере селезенка или печень.
Изучая историю болезни, врачи смотрят на наличие врожденных патологических состояний, которые могут способствовать развитию заболевания. Тем не менее, исследования показали, что только в 8–10% случаев болезнь у детей является наследственной. И сам факт наличия генетического заболевания не означает, что у человека обязательно разовьется опухоль.
Возможные факторы риска:
Наличие определенных врожденных патологических состояний:
Анализы крови
Общий клинический анализ крови
Врачи назначат анализ крови, называемый общим клиническим анализом крови. При этом берут образец крови и определяют количество эритроцитов и тромбоцитов, количество и вид лейкоцитов, количество гемоглобина в эритроцитах и пропорцию эритроцитов в образце крови. При лейкозе в крови может содержаться слишком много белых кровяных телец, многие из которых будут бластами — ранними предшественниками клеток крови. У здоровых детей они обычно обнаруживаются только в костном мозге.
Биохимический анализ крови
В образце крови измеряют количество определенных веществ, выделяемых в кровь органами и тканями организма. Необычное (выше или ниже нормы) количество вещества может являться признаком заболевания.
Подозрение на лейкоз может возникнуть после медицинского осмотра, изучения истории болезни и оценки результатов анализа крови.
Исследования костного мозга
Результаты исследований костного мозга, таких как пункция и биопсия костного мозга, используют для подтверждения онкологического диагноза и точного определения заболевания. Многим детям эту процедуру проводят во сне (под наркозом). Если пациент бодрствует во время процедуры, ему дают подходящее болеутоляющеесредство..
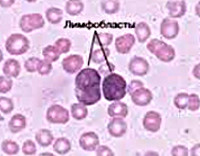
Костномозговая пункция: с помощью тонкой иглы врачи возьмут образец костного мозга из тазовой кости. Патологоанатом под микроскопом проверит образец костного мозга на наличие признаков опухоли.
На этом микроскопическом изображении показан нормальный, здоровый костный мозг.
На этом микроскопическом изображении показан костный мозг пациента с острым лимфобластным лейкозом.
Биопсия костного мозга: врачи извлекут небольшой фрагмент костной ткани для определения степени распространения опухоли в костном мозге. Обычно биопсия проводится непосредственно до или сразу после пункции.
Как выполняют пункцию/биопсию костного мозга?
Для диагностики лейкоза требуется провести исследование костного мозга.
При обнаружении опухолевого процесса проводят дополнительные анализы для точного определения вида заболевания. Используют такие исследования:
Иммунофенотипирование
Такими лабораторными анализами являются иммуногистохимическое исследование и проточная цитометрия.
Цитогенетический анализ
Одним из применимых анализов является FISH-анализ (флуоресцентная гибридизация in situ). В ходе этого анализа изучаются гены или хромосомы в клетках и тканях. Фрагменты ДНК, содержащие флуоресцентный краситель, изготавливают в лаборатории и добавляют в клетки или ткани на предметном стекле. Когда эти фрагменты ДНК прикрепляются к определенным генам или областям хромосом на предметном стекле, они становятся различимы.
Молекулярно-генетическое тестирование
Врач порекомендует провести лабораторные анализы для выявления специфических генов, белков и других факторов, влияющих на развитиелейкоза.. Такое исследование важно, поскольку онкозаболевания вызваны ошибками (мутациями) в генах клетки. Выявление этих ошибок способствует диагностике конкретного подвида лейкоза. На основе этой информации врачи могут выбирать варианты лечения, соответствующие конкретному случаю. Детям, у которых лейкоз вызван мутациями с благоприятным прогнозом, назначают менее токсичное лечение. И наоборот, врачи могут назначать более интенсивное лечение, еслилейкозвызван наличием мутаций, имеющих менее благоприятный прогноз. Могут быть выявлены мутации, для которых имеются специальные направленныеметодылечения.
Исследования, определяющие степень распространения заболевания:
Люмбальная пункция
Рентгенография грудной клетки
Рентгеновское излучение — это тип пучка энергии, который способен проходить сквозь тело и, попадая на пленку, создавать изображение областей внутри тела на экране компьютера или специальной пленке. Рентгенографию грудной клетки проводят для того, чтобы определить, есть ли новообразование внутри грудной клетки.
Лечение острого лимфобластного лейкоза
Благодаря недавним достижениям в лечении ОЛЛ существует много различных вариантов лечения. Врачи все чаще могут адаптировать лечение для отдельных пациентов в зависимости от их группы риска.
Группа риска
Группа риска означает вероятность того, что опухоль пациента не будет поддаваться лечению (резистентная опухоль), либо заболевание вернется после первоначальной реакции на лечение (рецидив). Пациентам в группах низкого риска обычно проводят менее интенсивную терапию, которая тем не менее успешно справляетсяс опухолью.. Для пациентов в группах высокого риска обычно применяют более агрессивные методы лечения.
Группу риска определяют следующие факторы:
минимальная остаточная болезнь (МОБ)
Минимальная остаточная болезнь (МОБ) — это термин используется, когда бластных клеток в костном мозге так мало, что их невозможно обнаружить с помощью микроскопа. Высокочувствительные тесты, такие как проточная цитометрия, полимеразная цепная реакция (ПЦР) и секвенирование следующего поколения, способны обнаружить 1 бластную клетку на 10 000–100 000 нормальных клеток костного мозга. МОБ-положительные пациенты (более 1 клетки на 10 000 после завершения первой фазы лечения ОЛЛ (индукция)) подвержены наивысшему риску рецидива.