Олигоартрит серонегативный что это
Детские болезни
9.1. Ревматические болезни суставов у детей
9.1.1. Ювенильный идиопатический (ревматоидный) артрит
Ювенильный идиопатический (ревматоидный) артрит (ЮИА) — хроническое, тяжелое прогрессирующее заболевание детей и подростков с преимущественным поражением суставов неясной этиологии и сложным, аутоиммунным патогенезом, которое приводит к постепенной деструкции суставов, нередко сопровождается внесуставными проявлениями, нарушает рост и развитие ребенка, негативно влияет на качество всей жизни.
Эпидемиология
Частота составляет 1–3 на 10 тыс. детей в год. В Европе и Северной Америке ЮИА встречается чаще, чем в Азии. Распространенность ЮИА составляет примерно 6 на 10 тыс. детей, у девочек встречается в 2 раза чаще, чем у мальчиков. В России распространенность ЮИА у детей до 14 лет составляет 49,57 на 100 тыс. детского населения, а в возрасте 15–17 лет ЮИА регистрируют у 121,53 на 100 тыс. подростков.
Этиология и патогенез
Этиология ЮИА неизвестна до настоящего времени. ЮИА, как и ревматоидный артрит взрослых, — мультифакториальное заболевание с полигенным типом наследования, в развитии которого принимают участие ряд наследственных и средовых факторов, среди которых определенное значение придают инфекции. О роли наследственных факторов в развитии ЮИА свидетельствует достоверно более высокое, чем в популяции, число случаев ревматоидного артрита у родственников 1-й степени родства. В монозиготных (однояйцевых) парах, где один ребенок болен ЮИА, второй близнец страдает артритом более, чем в 44%, в то время как в дизиготных — только в 4%. Выявлены ассоциации ЮИА с Аг гистосовместимости (HLA) — A2, B27, B35 и HLA DR-5, DR-8.
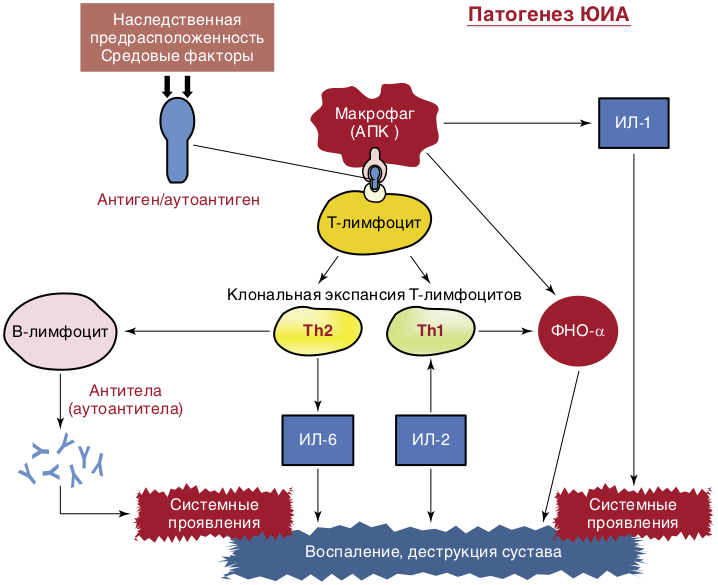
Роль средовых (инфекционных) факторов в развитии ЮИА остается в рамках гипотез. Существует множество провоцирующих факторов, запускающих механизм развития болезни. Наиболее частые — вирусная или бактериально-вирусная инфекция, травмы, инсоляция или переохлаждение, психологические стрессы и даже профилактические прививки. Предполагают также первичную патологию самой иммунной системы в развитии ЮИА. В основе заболевания лежит активация клеточного и гуморального звена иммунитета. Чужеродный или измененный собственный Аг воспринимается и обрабатывается макрофагами или другими антигенпрезентирующими клетками, которые представляют его Т-лимфоцитам, приводя к активации и пролиферации Т-лимфоцитов. Макрофаги, активированные Т-лимфоциты, фибробласты, синовиоциты вырабатывают провоспалительные цитокины, вызывающие каскад патологических изменений с развитием прогрессирующего воспаления в полости сустава и системных проявлений заболевания. Выработка большого количества аутоантител свидетельствует о вовлеченности В-клеточного звена иммунной системы. Центральный провоспалительный цитокин, который определяет активность воспалительных и деструктивных изменений в суставах, — ФНОα. Системные проявления ЮИА — лихорадка, сыпи, лимфаденопатия, похудание и другие преимущественно связывают с повышением синтеза и активностью ИЛ-1 и ИЛ-6 (рис. 9.1). Активированные лимфоциты вырабатывают большое количество протеолитических ферментов, что приводит к резорбции хряща и даже костной ткани. Деструкция всех компонентов сустава вызвана формированием паннуса, состоящего из активированных макрофагов, фибробластов, активно пролиферирующих синовиальных клеток.
Таким образом, неконтролируемые реакции иммунной системы приводят к развитию хронического воспаления, необратимым изменениям в суставах, развитию экстраартикулярных проявлений.
Классификация и номенклатура
Современные классификационные критерии были приняты постоянным комитетом международной противоревматической лиги (ILAR) в апреле 1997 г. и скорректированы в 2001 г., когда был введен объединяющий термин — «ювенильный идиопатический артрит» (ЮИА).
ЮИА определяют как артрит неустановленной этиологии, присутствующий в течение 6 нед, возникший до 16-летнего возраста, при исключении других заболеваний.
Серонегативные спондилоартриты
Серонегативные спондилоартриты — группа воспалительных заболеваний, протекающих с поражением суставов и позвоночника и имеющих этиологическое, патогенетическое и клиническое сходство. Клиника серонегативных спондилоартритов может включать суставной синдром, хронические воспалительные заболевания кишечника, кожные проявления, поражения со стороны глаз, сердечно-сосудистой системы и почек. Диагностика серонегативных спондилоартритов основывается на принятых в ревматологии диагностических критериях, состоящих из клинических, рентгенологических, генетических признаков и оценки эффективности лечения. Основная терапия серонегативных спондилоартритов проводится нестероидными противовоспалительными препаратами.
Общие сведения
В 1976 году Moll и Wright выделили основные диагностические критерии, по которым целый ряд заболеваний стали объединять в одну группу под названием «серонегативные спондилоартриты». Затем эти критерии были расширены и дополнены другими исследователями. В настоящее время к серонегативным спондилоартритам относят болезнь Бехтерева (анкилозирующий спондилоартрит), болезнь Рейтера, псориатический артрит, артриты при хронических заболевания кишечника (болезни Крона, болезни Уиппла, неспецифическом язвенном колите), реактивный артрит, синдром Бехчета, ювенильный хронический артрит и острый передний увеит.
Причины возникновения серонегативных спондилоартритов
Современная ревматология продолжает поиск и изучение причин развития серонегативных спондилоартритов. Прослеживается связь этих заболеваний с воздействием на организм инфекционных агентов, в первую очередь возбудителей кишечных и мочеполовых инфекций (дизентерии, сальмонеллеза, иерсиниоза, пищевых токсикоинфекций, хламидиоза и др.).
Наряду с этим у большинства пациентов обнаруживается генетически обусловленная предрасположенность к развитию одного из вариантов серонегативного спондилоартрита, подтверждаемая наличием антигена HLA-B27. Этот антиген имеет сходство с поверхностной антигенной структурой хламидий, клебсиелл, шигелл и др. микроорганизмов. Поэтому инфицирование этими бактериями приводит к выработке аутоантител с образованием циркулирующих иммунных комплексов, вызывающих аутоиммунный воспалительный процесс в тканях суставов и позвоночника с развитием серонегативного спондилоартрита.
Симптомы серонегативных спондилоартритов
Диагностика серонегативных спондилоартритов
Полиморфизм симптомов и наличие перехлестов клинических признаков между заболеваниями значительно затрудняют диагностику серонегативных спондилоартритов. Помимо ревматолога таких пациентов должны обследовать окулист, кардиолог, гастроэнтеролог, при необходимости — дерматолог и уролог.
При лабораторном исследовании крови пациентов с серонегативными спондилоартритами отмечаются неспецифические воспалительные признаки, повышенное содержание СРБ. Типичным признаком серонегативных спондилоартритов является отсутствие в крови пациентов АНФ и РФ.
Проводится рентгенологическое исследование суставов, артроскопия, диагностическая пункция сустава с последующим исследованием синовиальной жидкости. Рентгенография позвоночника может выявить двусторонний сакроилеит, обызвествление связок позвоночного столба, паравертебральные оссификации.
Исследование сердечно-сосудистой системы включает ЭКГ, ритмокардиографию, Эхо-КГ, МРТ сердца, аортографию. В ходе диагностики серонегативных спондилоартритов обязательно проводится исследование кишечника: копрограмма, ирригоскопия, колоноскопия, рентгенография пассажа бария и т. п. При поражении почек в клиническом анализе мочи выявляют протеинурию и микрогематурию. В таких случаях проводят УЗИ и КТ почек, урографию.
Диагностические критерии серонегативных спондилоартритов
А. Клинические проявления:
Б. Рентгенологические критерии серонегативных спондилоартритов:
В. Генетическая детерминированность серонегативных спондилоартритов:
Г. Эффективность лечения НПВС:
Заболевание достоверно диагностируется как серонегативный спондилоартрит, если сумма балов составляет 6 и более. Клиническая картина серонегативных спондилоартритов может быть настолько полиморфной, что у целого ряда пациентов не удается уложить ее в рамки одного конкретного заболевания из этой группы. Подобные случаи обозначают как «недифференцированный серонегативный спондилоартрит».
Лечение серонегативных спондилоартритов
Базовая терапия серонегативных спондилоартритов проводится препаратами из группы нестероидных противовоспалительных средств (НПВП), куда относятся: диклофенак, индометацин, фенилбутазон. По мнению многих авторов наиболее эффективным в отношении серонегативных спондилоартритов является диклофенак, сочетающий в себе выраженное противовоспалительное действие и относительно малую опасность побочных эффектов. Наиболее частым осложнением терапии НПВП являются поражения ЖКТ, зачастую носящие эрозивно-язвенный характер, что может послужить причиной развития прободной язвы желудка или желудочно-кишечного-кровотечения.
В современной ревматологии широко проводятся исследования по применению иммунологических препаратов в терапии серонегативных спондилоартритов. В настоящее время разрешен к применению инфликсимаб, представляющий собой антитела к одному из основных медиаторов воспалительного процесса. Ряд авторов указывает на эффективность в комплексном лечении серонегативных спондилоартритов иммуномодулятора четвертого поколения — имунофана.
Серонегативный ревматоидный артрит
Серонегативный ревматоидный артрит начинается и протекает не совсем так, так типичный, серопозитивный артрит. К этому прибавляются трудности диагностики и лечения заболевания.
Но не все так страшно: в московской клинике «Парамита» умеют справляться с этой патологией.
Статистика заболеваемости
Серонегативным ревматоидным артритом (СНРА) болеет пятая часть от всех больных РА. Распространенность болезни не более 1%. Чаще болеют женщины.
Как развивается заболевание
Основной причиной развития серонегативного ревматоидного артрита является генетический фактор – семейная предрасположенность к заболеванию.
К таким факторам относятся:
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Серонегативный ревматоидный артрит начинается с того, что под воздействием перечисленных факторов в организме запускается аутоиммунный процесс, в основе которого лежит дисбаланс между цитокинами, поддерживающими и подавляющими воспаление. Цитокинами называются информационные молекулы, регулирующие физиологические процессы в клетках. Воспалительные цитокины преобладают, что является основой дисбаланса иммунной системы и длительного воспалительного процесса, развивающегося в соединительной ткани.
В первую очередь поражается соединительная ткань суставной полости: воспаляется и разрастается синовиальная оболочка, страдает хрящевая и костная ткань, нарушается суставная функция.
Соединительная ткань есть и во внутренних органах, поэтому они также могут пострадать. При длительно протекающем патологическом процессе нарушается белковый обмен и во внутренних органах откладываются белково – полисахаридные комплексы – амилоид. Амилоидоз – тяжелое осложнение, вызывающее повреждение функции внутренних органов – сердца, печени, почек, легких.
Симптомы
Симптомы и течение серонегативного ревматоидного артрита отличаются от типичных проявлений серопозитивного РА. Основным проявлением последнего является постепенное поражение мелких суставчиков кистей рук и стоп ног. Серонегативный артрит проявляется по-другому.
Первые признаки
Начало болезни, как правило, не постепенное, а острое. Внезапно появляется лихорадка. Температура может быть, как субфебрильной, так и очень высокой, с перепадами и появлением проливного пота в течение дня. Нарушается общее состояние: появляются слабость, недомогание, головная боль, головокружение характерны для начальной стадии заболевания.
Скованности движений при серонегативном артрите почти никогда не наблюдается, но болевой синдром выражен достаточно сильно. Появляется отечность и болезненность в области одного крупного сустава. Чаще всего это колени, локти или голеностопы. В начале заболевания характерно отсутствие мелких суставных поражений кисти и стопы – это является редким клиническим симптомом при данной форме болезни.
В лимфатических узлах при серонегативном артрите происходят следующие изменения: они становятся плотными, безболезненными.
Иногда с самого начала появляются признаки поражения внутренних органов. При поражении сердца – это одышка, сердцебиение.
Явные симптомы
Постепенно лихорадка сменяется нормальной или субфебрильной температурой. Через полгода воспалительный процесс при серонегативном артрите становится симметричным за счет появления воспаления в еще нескольких суставах. Еще через некоторое время процесс распространяется дальше, может присоединиться воспаление в мелких суставах пальцев кисти и стопы – развиваются признаки полиартрита. Кисти и пальцы рук принимают характерную форму.
Боли в суставах нарастают, быстро развиваются деструктивные изменения, появляются выраженные признаки анкилоза (сращения хрящей и костей), нарушения функция конечности. Достаточно часто при серонегативном ревматоидном артрите поражается тазобедренный сустав. Эрозии суставных поверхностей незначительны, но происходит быстрое разрастание соединительной ткани, закрытие суставной щели и формирование анкилоза.
Системные проявления при серонегативном РА также не заставляют себя ждать: появляются признаки поражения сердца (эндокардиты), легких (плевриты), почек (нефриты), кишечника. Увеличиваются печень и селезенка. При назначении своевременного лечения можно добиться в течении данной патологии длительной ремиссии и подавить прогрессирование заболевания. Если этого не сделать, болезнь будет прогрессировать.
Самые опасные симптомы серонегативного артрита
Наиболее опасными признаками являются:
Осложнения
Если больному человеку вовремя не было назначено комплексное лечение, течение заболевания может осложниться:
Стадии болезни
Выделяют 4 стадии развития серонегативного ревматоидного артрита:
Диагностика
Диагноз ставится на основании характерных симптомов и подтверждается данным дополнительного обследования, позволяющих выявить патологический процесс на ранней стадии.
Внутрисуставные инъекции гиалуроновой кислоты
Лечебные мероприятия
Существует ли вероятность, что серонегативный ревматоидный артрит можно вылечить? Полностью вылечить невозможно, но при лечении серонегативных форм РА, как и при лечении любого другого хронического заболевания, стараются добиться длительной ремиссии. Чем она продолжительнее, тем выше качество жизни больного.
Лечение серонегативного ревматоидного артрита должно быть комплексным и включить:
Режим, ЛФК, диета
Серонегативный ревматоидный артрит требует осознанного отношения к режиму дня и двигательной активности. Ограничение движений необходимо только во время обострений серонегативного артрита. Как только состояние больного улучшается, ему назначаются комплексы лечебной физкультуры (ЛФК) с постепенно нарастающей нагрузкой. Если этого не сделать, будет нарушаться кровообращение, снизится подвижность конечности, возрастет риск развития анкилоза, мышцы утратят свою силу и уменьшатся в объеме.
Кроме ЛФК во время ремиссии рекомендовано больше ходить пешком, плавать, кататься на велосипеде. Противопоказаны травматичные движения – прыжки, футбол и т.д.
Важно правильно питаться, в рационе должно быть достаточное количество белков, жиров, углеводов, витаминов и минералов. Пищу следует обогащать кальцием и витамином D (творог, сыр, кефир, рыбий жир) – это необходимо для предупреждение остеопороза.
Лекарственная терапия и средства народной медицины
Медикаментозное лечение серонегативного ревматоидного артрита начинается с применения противовоспалительных препаратов для устранения воспаления и связанной с ним боли. Больным назначают лекарственные средства из группы нестероидных противовоспалительных средств (НПВС). Это Диклофенак, Индометацин, Ибупрофен, Нимесулид, Мелоксикам и др. Их назначают внутрь или в виде наружных средств – гелей, мазей, кремов.
При тяжелом течении болезни назначают глюкокортикостероидные гормоны (ГКС) – Гидрокортизон, Бетаметазон, Дексаметазон и др. Их принимают внутрь, вводят в виде инъекций или непосредственно в суставную полость. Также их можно применять наружно в виде мазей и кремов. ГКС отлично снимают признаки воспаления, но имеют серьезные побочные действия, поэтому их назначают только по показаниям и короткими курсами на несколько дней.
Следующая группа препаратов – иммуносупрессоры – средства, подавляющие чрезмерную активность иммунитета – Метотрексат, Сульфасалазин, Циклофосфамид, Циклоспорин, Лефлуномид. Серонегативный ревматоидный артрит часто не реагирует на применение того или иного препарата, лечить его труднее, чем серопозитивный. Поэтому врачи часто используют комбинированную базисную терапию, применяя сразу несколько лекарственных препаратов, наблюдая за состояние больного и лабораторными показателями.
Самыми современными лекарствами для подавления активности серонегативного артрита считаются биологические агенты. Препараты этой группы относятся к биологически активным веществам (антитела, цитокины), воздействующим непосредственно на поломанные звенья иммунитета. К таким препаратам относятся Ритуксимаб, Тоцилизумаб, Абатацепт. Это эффективная, но достаточно дорогостоящая терапия, способная перевести лечение на более высокий уровень.
Для усиления эффекта медикаментозной терапии серонегативного артрита прием индивидуально подобранных лекарственных средств сочетают со средствами народной медицины. Это также может снизить большую лекарственную нагрузку на организм пациента.
Очищение крови
При тяжелой интоксикации и распространенном процессе можно использовать такие процедуры, как гемосорбция и плазмаферез, осищающие кровь от токсических веществ.
Физиотерапевтические процедуры
Физиолечение присоединяют на всех этапах лечения серонегативного ревматоидного артрита. Электрофорез с НПВК и ГКС помогает устранить воспаление и боль, магнито- и лазеротерапию можно использовать для подавления деструктивных процессов в тканях. Курсы физиолечения ускоряют процесс выздоровления и снижают риск развития осложнений.
Ортопедическая коррекция
Хирургические операции
Применяется редко, только если диагностируют функциональную суставную несостоятельность. Проводятся операции эндопротезирования или резекции части суставной капсулы. Операция помогает вылечить больного даже при тяжелых поражениях.
Подход к лечению заболевания в нашей клинике
В клинике «Парамита» в Москве практикуется индивидуальный подход к терапии каждого пациента. Наши врачи используют в своей практике сочетание передовых западных и традиционных, проверенных веками, восточных методов лечения серонегативного ревматоидного артрита. Перед назначением комплексной терапии обязательно проводится полное обследование пациента. Применяемые лечебные методы:
Специалистам нашей клиники удается быстро добиться ремиссии серонегативного артрита и поддерживать ее на протяжении длительного времени. Пациенты, которые выполняют все рекомендации врача и регулярно проводят противорецидивное лечение, забывают о своем заболевании и ведут обычный образ жизни.
Профилактика обострений
Серонегативный ревматоидный артрит серьезное заболевание, требующее постоянного соблюдения рекомендаций врача. Чтобы предупредить рецидив, нужно:
Суставы, Боли, Лечение без операции
Дата публикации: 09.04.2020
Дата обновления: 12.11.2020
Олигоартрит
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Что вызывает олигоартрит?
Олигоартрит, сопровождающийся лихорадкой (>38 °С)
К числу неинфекционных заболеваний, которые всегда или в отдельных случаях сопровождаются лихорадкой, относят болезнь Стилла, реактивный олигоартрит, микрокристаллические артриты (подагра и болезнь отложения кристаллов пирофосфата кальция). РА, ОРЛ, а также онкологические заболевания, протекающие с паранеопластическими проявлениями в виде олигоартрита.
Болезнь Стилла взрослых
Основное дифференциально-диагностическое значение имеют своеобразная сыпь (незудящая, преимущественно пятнистая, цвета семги, возникает на пике лихорадки), значительный лейкоцитоз и периферической крови и спинномозговой жидкости, высокая концентрация ферритина и нормальный уровень прокальцитонина в крови.

Реактивный олигоартрит
Характерны чёткая хронологическая связь (в пределах 1-3 недель) с клинически выраженной острой кишечной или урогенитальной инфекцией (вызываемой преимущественно Сhlmydia trachomatis); несимметричный олигоартрит крупных и средних суставов ног; энтезит; дактилит; иногда также сакроилеит, спондилит, кератодермия, конъюнктивит. В ряде случаев лихорадкой может сопровождаться и олигоартрит, развивающийся при других серонегативных спондилоартритах (псориатический артрит, АС, олигоартрит при хронических воспалительных заболеваниях кишечника).
Подагра
Олигоартрит (преимущественно суставов нижних конечностей), как правило, не является первым проявлением подагры. У таких больных в анамнезе обычно имеются указания на рецидивирующие острые моноартриты. Основное диагностическое значение имеет обнаружение кристаллов уратов в ликворе.
Болезнь отложения кристаллов пирофосфата кальция
Пирофосфатная подагра, псевдоподагра, хондрокальциноз. Развивается преимущественно у пожилых людей. Может провоцироваться интеркуррентной инфекцией, травмой, операцией. Как правило, вовлекаются коленные суставы. Характерен хондрокальциноз как клинически пораженных, так и других суставов (кальцификация менисков и суставного хряща). Диагноз подтверждается обнаружением кристаллов пирофосфата кальцин дигидрата в ликворе.
Ревматоидный артрит
Олигоартрит, сопровождающийся лихорадкой, более характерен для серонегативного варианта заболевания.
Острая ревматическая лихорадка
Диагностическое значение имеют хронологическая связь с острой ангиной, фарингитом и/или скарлатиной, очень сильная боль в суставах, мигрирующий характер артрита, признаки поражения сердца и обнаружение серологических маркёров острой стрептококковой инфекции. Возможен также постстрептококковый олигоартрит, не сопровождающийся поражением сердца.

Онкологические заболевания
У взрослых олигоартрит закономерно наблюдают при остром лейкозе, хроническом лимфолейкозе и некоторых видах лимфом (ангиоиммуиобластная лимфоаденопатия). Настораживать н отношении гематологических и лимфатических опухолей должны еле дующие симптомы: генерализованное увеличение лимфатических узлов, печени и селезёнки, стойкие изменения в периферической крови (анемии, гиперлейкоцитоз со сдвигом в лейкоцитарной формуле влево до незрелых форм, лейкопения, панцитопения).
Ценное, хотя не абсолютное значение для разграничения бактериальных инфекций, протекающих с олигоартритом (кроме туберкулёза), и неинфекционных артритов, сопровождающихся лихорадкой, имеют результаты определения прокальцитонина и крови, повышение уровня прокальцитонина более 0,5 пг/мл с большой вероятностью указывает на бактериальную инфекцию. Отрицательный результат этого теста не исключает диагноза инфекции.
Стойкий олигоартрит, не сопровождающийся лихорадкой
У большинства больных и конечном счете диагностируют заболевание из группы серонегативных спондилоартритов или ревматоидный артрит.
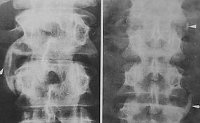
Для заболеваний из группы серонегативных спондилоартритов характерны преимущественно несимметричное поражение крупных и средних суставов ног, а также дополнительные признаки, как энтезиты (особенно пяточных областей), артрит дистальных межфаланговых суставов кистей, дактилит (олигоартрит в сочетании с теносиновитом). поражение грудинорёберных сочленений, сакроилеит, спондилит, передний увеит, аортит, недостаточность аортального клапана, нарушения атриовентрикулярной проводимости, псориаз кожи и ногтей, обнаружение НLА-В27, признаки болезни Крона или неспецифического язвенного колита, наличие болезней этой группы у прямых родственников. Чаще всего из этой группы заболеваний хронический олигоартрит отмечается у больных псориазом. При подозрении па спондилоартрит, вне зависимости от клинических проявлений, показано рентгенологическое исследование крестцово-подвздошных суставов.
При ревматоидном артрите поражение 1-3 суставов обычно является только относительно кратковременной фазой заболевания. Со временем (как правило, в течение первого года болезни) присоединяется воспаление других суставов, в том числе мелких суставов кистей и стоп.
Как распознается олигоартрит?
Для уточнения нозологического диагноза олигоартрита основное значение имеют анамнез и выявление изменений со стороны других органов и систем, характерных для различных ревматических, эндокринных, метаболических и других болезней.
Роль биопсии синовиальной оболочки
Рентгенологические и другие методы визуализации
Для выяснения причин олигоартрита и уточнения состояния поражённых суставов рентгенография проводится в обязательном порядке. Каких-либо рентгенологических признаков, патогномоничных для отдельных заболеваний суставов, не существует, но могут быть установлены изменения, не противоречащие или противоречащие воспалительному поражению суставов либо направляющие диагностику в правильном направлении.
Основная роль УЗИ суставов в диагностике и дифференциальной диагностике олигоартрита состоит в уточнении состояния сочленений, труднодоступных непосредственному обследованию (плечевые и тазобедренные). Метод позволяет оценить наличие выпота в полости сустава, выявить патологию сухожилий, прикрепляющихся в области сустава (разрывы, теносиновит) и глубоко расположенных сумок (бурсит).
Рентгеновская КТ позволяет уточнить состояние в основном костных структур суставов. Особенно ценно это исследование для диагностики тех заболеваний суставов, при которых первичные изменения локализуются в костной ткани (туберкулёз, септический олигоартрит вследствие остеомиелита), а также для дифференциальной диагностики олигоартрита с опухолями костей (например, с остеоидной остеомой).
МРТ, в отличие от рентгеновской КТ, наиболее информативна для визуализации состояния мягких тканей (хрящ, мениски, внутрисуставные связки, синовиальная оболочка, сухожилия, синовиальные сумки). Кроме того, МРТ позволяет выявить отёк костного мозга. В связи с этим её применяют для ранней диагностики остеоартроза, других заболеваний, основу которых составляет патология суставного хряща, ишемических некрозов костей, скрыто протекающих переломов костей (стресс-переломов), сакроилеита, для выявлении травматической патологии менисков и крестовидных связок коленного сустава, патологии околосуставных мягких тканей.
Сцинтиграфия скелета с использованием бисфосфонатов, меченных технецием-99m, позволяет выявить зоны костной ткани, в которых усилен метаболизм (повышенное накопление радионуклида). Кроме того, данный радиофармпрепарат накапливается в тех тканях сустава, где усилен кровоток (например, в синовиальной оболочке при артритах). Данный метод вследствие очень высокой чувствительности и низкой специфичности применяется в основном для получения предварительных сведений о локализации патологического процесса. Характер же выявленных изменений обычно требует дальнейшего уточнения с помощью томографических методов исследования.