Одышка при кардиомиопатии чем лечить
Кардиомиопатия

Причины
Этиология данной патологии на сегодняшний день изучена не до конца. Существует ряд вероятных причин, способных вызвать развитие кардиомиопатии:
Виды и симптомы кардиомиопатии
Дилатационная
Явные симптомы кардиомиопатии данного вида отсутствуют до момента развития сердечной недостаточности. Проявления заболевания зависят от вовлеченности одной или обеих камер сердца в начинающийся патологический процесс. В связи с возникающим при кардиомиопатии дефицитом кислорода возникает одышка, повышается утомляемость, увеличивается ЧСС. На начальной стадии заболевания перечисленные симптомы связаны только с воздействием физической нагрузки, а со временем они проявляются и в состоянии покоя. Возникают бессонница, головокружение, боль в груди и под левой лопаткой, отеки.
Гипертрофическая
При данной патологии нарушается расслабление (уменьшение растяжимости) камер сердца ухудшается кровообращение, меняется форма левого желудочка, утолщается перегородка, в результате повышается давление, а стенки выносящего тракта становятся все тоньше. Симптомами кардиомиопатии гипертрофического типа, наряду с одышкой и болью в груди, являются склонность больного к обморокам, усиленное сердцебиение. При такой патологии нарушение ритма может привести даже к внезапной смерти.
Рестриктивная
На начальной стадии жалобы пациентов практически не отличаются от перечисленных для других видов кардиомиопатии. Но с течением времени отечность ног, одышка и утомляемость сменяются более тяжелыми симптомами. Печень перестает нормально функционировать, увеличивается в размерах, далее развивается водянка. Нестабильность сердечного ритма достигает такой степени, что становится причиной частых обмороков.
Аритмогенная
Наиболее распространенный симптом – желудочковая аритмия. В числе жалоб больные называют приступообразное учащенное сердцебиение, чаще всего – при значительных физических нагрузках. Пациенты с перечисленными симптомами, в чьей семье уже были зафиксированы случаи ранней смерти при таких проявлениях, относятся к группе повышенного риска.
Последствия и осложнения
Для всех видов кардиомиопатии характерным осложнением является прогрессирующая сердечная недостаточность. Кроме того, могут развиваться артериальная и легочная тромбоэмболии, нарушения проводимости сердца, тяжелые формы аритмии. Велик риск внезапной сердечной смерти. При наличии у больного вредных привычек, таких как табакокурение и употребление алкоголя, прогноз существенно ухудшается. На продолжительность жизни также может оказать влияние наличие тромбоэмболии и тахикардии, особенно на фоне отсутствия лечения кардиомиопатии. На сегодняшний день облегчение течения заболевания для таких больных становится возможным благодаря современным технологиям ранней диагностике.
Диагностика
Диагностика кардиомиопатии в обязательном порядке включает описание клинической картины и данные дополнительных исследований. Самый распространенный способ – электрокардиография (ЭКГ) – позволяет зафиксировать признаки гипертрофии сердечной мышцы, выявить различные формы нарушений ритма и проводимости. Особенно информативна эхокардиография (ЭхоКГ), которая помогает определить дисфункцию миокарда. Благодаря данным рентгенографии обнаруживаются дилатация (стойкое увеличение просвета), гипертрофия (увеличение объема и массы) сердечной мышцы, а также застойные явления в легких. В некоторых случаях в рамках диагностики кардиомиопатии показано проведение вентрикулографии (рентгенологического исследования желудочковой системы), магнитно-резонансной томографии (МРТ) сердца и мультиспиральной компьютерной томографии (МСКТ), а также зондирование полостей сердца с целью забора биоматериалов для дальнейшего морфологического исследования.
Лечение
В связи с отсутствием специфической терапии лечение кардиомиопатии направлено на предотвращение несовместимых с жизнью осложнений. Если заболевание находится в стабильной фазе, все мероприятия назначаются и проводятся амбулаторно. Обязательно под наблюдением кардиолога. Показанием для периодической плановой госпитализации является наличие тяжелой сердечной недостаточности, для экстренной – развитие некупируемых пароксизмов аритмий, а также тромбоэмболия и отек легких.
Медикаментозное лечение. При различных проявлениях кардиомиопатии целесообразно назначение:
Хирургическое лечение. Показано в исключительно тяжелых случаях. Среди практикуемых на сегодняшний день методов можно выделить септальную миотомию (резекцию увеличенного участка межжелудочковой перегородки) и протезирование митрального клапана, а также трансплантацию сердца целиком.
Кроме того, специалисты подчеркивают необходимость снижения физической активности, соблюдения диеты, важным условием которой является ограничение потребления животных жиров и соли. Настоятельно рекомендуется исключить вредные привычки и воздействие негативных внешних факторов. Соблюдение этих рекомендаций позволит существенно снизить нагрузку на миокард и замедлить прогрессирование сердечной недостаточности.
Прогноз при кардиомиопатиях
В отношении кардиомиопатии прогноз является неблагоприятным: неуклонное прогрессирование сердечной недостаточности становится причиной высокой вероятности аритмических, тромбоэмболических осложнений, а также внезапной смерти пациента. Согласно статистике, при дилатационной кардиомиопатии 5-летняя выживаемость составляет 30 %. Планомерное лечение способно стабилизировать состояние больного на неопределенный срок. Известны также случаи превышения 10-летней выживаемости после проведения операции по трансплантации сердца. Хирургическое лечение, например, при гипертрофической кардиомиопатии, дает положительный результат, однако связано с высоким риском гибели пациента во время либо после операции. Женщинам, у которых проведенная диагностика выявила наличие кардиомиопатии, не рекомендуется беременеть, поскольку вынашивание и роды связаны с высокой вероятностью материнской смерти.
Профилактика

Для пациентов с высокой степенью риска внезапной сердечной смерти имеет большое значение своевременная имплантация кардиовертера-дефибриллятора – устройства для купирования угрожающих аритмий.
Если Вы хотите пройти диагностику или лечение разных видов кардиомиопатии под наблюдением высококвалифицированных специалистов, обращайтесь в клинику «ABC-медицина». Записаться на консультацию или задать уточняющие вопросы можно по номеру +7 (495) 223-38-83.
Кардиомиопатии
Скидки для друзей из социальных сетей!
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Захаров Станислав Юрьевич
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, доктор медицины, Член Европейского общества кардиологов и Российского кардиологического общества
Рудько Гали Николаевна
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, Член Российского кардиологического общества
Чаще всего кардиомиопатия проявляется патологическим утолщением сердечной мышцы (гипертрофическая кардиомиопатия) или расширением сердечных камер (дилатационная кардиомиопатия) из-за генетических мутаций или других причин.
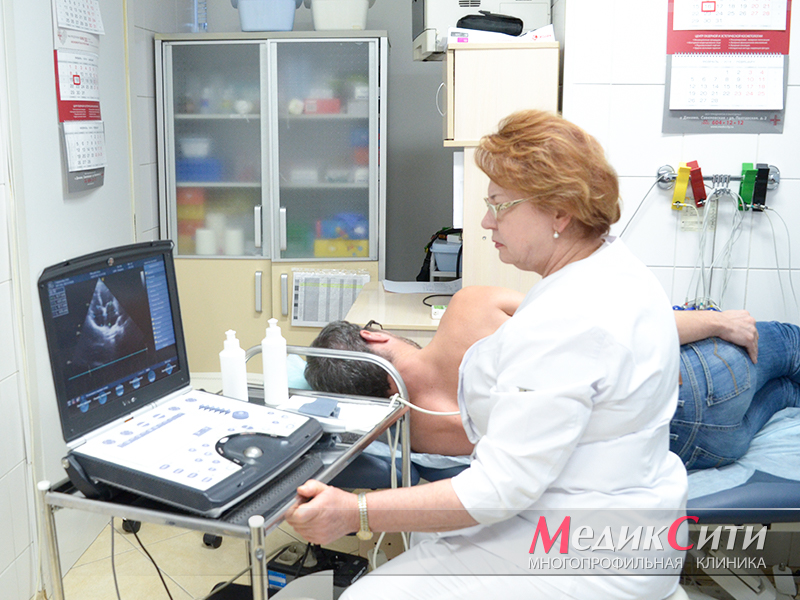
Узи сердца при кардиомиопатии
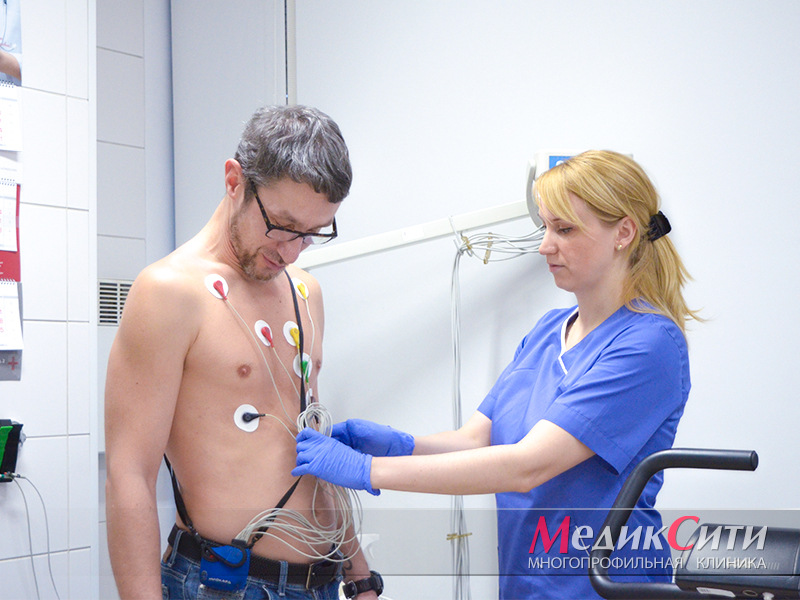
Холтер при кардиомиопатии
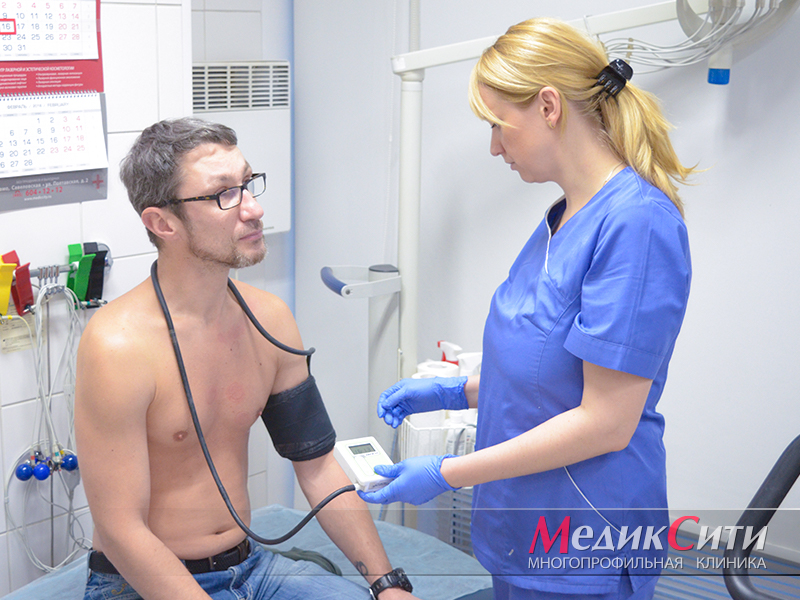
Диагностика при кардиомиопатии
Классификации кардиомиопатий
Классификация кардиомиопатий по происхождению
По происхождению различают первичную (заболевания миокарда неясного генеза) и вторичную кардиомиопатию (причина поражения миокарда известна или связана с заболеваниями других органов).
Причины первичной кардиомиопатии:
Причины вторичной кардиомиопатии:
Классификация кардиомиопатии по клиническим признакам (основные формы):
ГКМП чаще встречается у мужчин.
КМП такоцубо является причиной острой сердечной недостаточности. Чаще выявляется у женщин в постменопаузе, развивается на фоне тяжелого психоэмоционального потрясения. На ЭКГ может маскироваться под инфаркт миокарда.
Кардиомиопатия
“Клиника АВС” оказывает медицинскую помощь кардиохирургического профиля. Здесь работают высококвалифицированные специалисты с внушительным практическим опытом, а новейшее оборудование и современные технологии позволяют выполнить операцию на сердце любой сложности.
Общие сведения
Что такое кардиомиопатия? В основе развития патологии — склеротические и дистрофические процессы в кардиомиоцитах (мышечных клетках сердца). Заболевание сопровождается нарушением функционирования желудочков сердца.
Существует несколько разновидностей кардиомиопатий: реструктивная, гипертрофическая, дилатационная, аритмогенная. Вне зависимости от вида необходимо комплексное своевременное лечение, в противном случае возможны тяжелые осложнения.
Причины
Спровоцировать развитие патологии могут следующие факторы:
Классификация
По функциональным и анатомическим изменениям тканей сердечной мышцы выделяют следующие виды патологии:
Дилатационная (застойная) кардиомиопатия
Симптомы
Характеризуется дилатацией — расширением полостей сердца. В результате развивается систолическая дисфункция левого желудочка, ухудшение сократительной функции миокарда. Уже после 30 лет можно заметить следующие симптомы:
Диагностика
Ранняя стадия обычно определяется случайно при флюорографии или ЭхоКГ. Более поздние формы имеют выраженные внешние изменения на теле человека — деформируется грудина. При выслушивании определяется глухость сердечных тонов, аритмия, систолический шум. У пациента наблюдается стойкое снижение АД. Электрокардиография — основной метод диагностики. Она фиксирует гипертрофию левого желудочка, нарушение сердечного ритма, проводимости.
Гипертрофическая кардиомиопатия
Характеристика
Болезнь передается генетически. Сердечные или системные болезни отсутствуют при этом наблюдается диффузное или ограниченное утолщение среднего мышечного слоя сердца, уменьшение камер желудочков.
Кардиомиопатия бывает двух видов: необструктивная и обструктивная. В первом случае отсутствует стеноз путей оттока крови из полости левого желудочка, во втором — нарушен отток.
Симптомы
Острая кардиомиопатия имеет следующие проявления: кардиалгический синдром, головокружение, бледная кожа, потеря сознания, болезненность в области сердца при минимальных физических нагрузках. В дальнейшем признаки беспокоят даже в состоянии покоя, развивается сердечная недостаточность.
Диагностика
Во время физиакальной диагностики врач определяет глухие тоны сердца, аритмию, систолические шумы. Пульс замедлен. Электрокардиография позволяет выявить утолщенный миокард чаще левого отдела, уменьшенные полости сердца, ухудшение сократительной способности мышечной ткани. Характерный признак патологии — структурное изменение митрального клапана. С течением времени он начинает препятствовать кровотоку.
Рестриктивная кардиоиопатия
Характеристика
Встречается редко. Характеризуется утолщением внутренней оболочки камеры сердца, а также различные изменения в миокарде (инфильтрация, некроз, фиброз).
Развивается патология в 3 этапа:
Симптомы
Протекает патология с облитерацией полостей желудочков, а также без нее. Данная форма быстро прогрессирует и провоцирует недостаточность кровообращения. Вместе с этим развивается тяжелая симптоматика: сильная отдышка, быстрая утомляемость даже при небольших нагрузках, отечность тканей, скопление жидкости в брюшной полости увеличение печени.
Диагностика
Аритмогенная правожелудочковая кардиомиопатия
Характеристика
Мышечные клетки сердца заменяются жировой или фиброзной тканью, что приводит к желудочковой тахиаритмии. Встречается заболевание редко и изучено недостаточно, чтобы установить его первопричину. Но предполагается, что этиология связана с отягощенной наследственностью, воздействием вирусов, токсических веществ.
Симптомы
Аритмогенная миокардиопатия что это такое, симптомы:
Диагностика
Размер сердца часто остается без изменений. ЭКГ визуализирует гипертрофию правого желудочка. При помощи МРТ можно определить изменения в структуре мышечной ткани: истончение стенки, выпячивание.
Осложнения кардиомиопатий
Кардиомиопатии нередко осложняются сердечной недостаточностью, нарушением проводимости и ритма сердца, окклюзий сосудов, внезапной сердечной смертью.
Диагностика
Диагностика заболевания комплексная. Она включает изучение симптоматики, а также инструментальные методы обследования. Электрокардиография фиксирует расширение мышечной ткани сердца, нарушения проводимости, ритма.
Хорошей информативностью обладают показатели эхокардиографии. Данная методика позволяет определить тип недостаточности: диастолическая или систолическая, выявить гипертрофию, внутрисердечные аневризмы, тромбы.
Лечение кардиомиопатии
Важный и обязательный этап лечения каждого пациента с данной патологией — коррекция образа жизни. Необходимо ограничить занятия спортом, поскольку при физических нагрузках организм нуждается в большей порции кислорода, чем в спокойном состоянии, а значит сердце должно работать в усиленном режиме. Учитывая специфику кардиомиопатий и клиническую картину, — это пойдет во вред.
Требуется коррекция питания. Больному нужно ограничить соленые, жареные, жирные, острые, копченые блюда — это предотвратит задержку жидкости, отеки и лишнюю нагрузку на сердце. Также нужно исключить вредные привычки.
Кардиомиопатия сердца имеет комплексное лечение кардиомиопатии. Поэтому дополнительно назначается медикаментозная терапия:
Прогноз
Прогноз кардиомиопатии сердца неутешительный. Патология со временем прогрессирует, нарастает симптоматика, вместе с этим возрастают риски для жизни и здоровья.
Поэтому если возникают дискомфортные ощущения в сердце, беспокоит плохое самочувствие, не нужно ждать, пока они самостоятельно пройдут. Обращайтесь в “Клинику АВС”. Лучшие кардиологи и врачи-терапевты помогут установить правильный диагноз и назначить схему лечения. Не забывайте, что своевременное обращение к врачу — это первый шаг к сохранению здоровья.
Кардиомиопатии (часть I). Хроническая сердечная недостаточность
Общая информация
Краткое описание
В настоящее время кардиомиопатии классифицируются в основном по патофизиологии или, если это возможно, по этиологическим и патогенетическим факторам.
Кардиомиопатии определяются как заболевания миокарда, ассоциированные с его дисфункцией. Они подразделяются на гипертрофическую, дилатационную и рестриктивную кардиомиопатии и аритмогенную правожелудочковую кардиомиопатию (WHO,1995 г.).
Код протокола: H-Т-032 «Кардиомиопатии» (Часть I. Хроническая сердечная недостаточность*)
Для стационаров терапевтического профиля
* Примечание. Для удобства восприятия протокол H-T-032 «Кардиомиопатии» разделен на две части. См. также Кардиомиопатии (часть II). Нарушения ритма сердца
Терминология, используемая при сердечной недостаточности (СН).
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация кардиомиопатий (WORD HEART FEDERATION,1995 г)
— ассоциированная с распознанным сердечно-сосудистым заболеванием.
Клиника: течение асимптомное или одышка, загрудинная боль (коронарный синдром), синкопе или предсинкопе и сердцебиение. Типичны аритмии и ВС.
3. Рестриктивная кардиомиопатия.
Определение: характеризуется нарушением наполнения и уменьшенным диастолическим объемом одного или обоих желудочков с нормальной или почти нормальной систолической функцией и толщиной стенок, может присутствовать массивный интерстициальный фиброз:
— идиопатическая;
Ишемическая кардиомиопатия представлена дилатационной кардиомиопатией с ухудшенными сократительными свойствами, которая не объяснима протяженным заболеванием коронарной артерии или ишемическим повреждением.
Вальвулярная кардиомиопатия представлена нарушением функции желудочков не пропорционально изменениям нагрузки.
Гипертензивная часто присутствует с левожелудочковой гипертрофией и сопровождается проявлениями дилатационной или рестриктивной кардиомиопатии и сердечной недостаточностью.
Диагностика
4. Наличием основного заболевания при специфической кардиомиопатии.
Наличие критериев 1 и 2 обязательно во всех случаях.
Мозговой натрийуретический пептид (МНП) – гиперактивность МНП как стандарт выявления и определения стадии ХСН.
Лечение
Основные (I класс, А)
— в поддерживающей фазе диурез должен быть сбалансированным и масса тела стабильной при регулярном (ежедневном) назначении мочегонных. Нельзя назначать диуретики с перерывом и «ударными» дозами.
5. Гликозиды.
В качестве средства «первой» линии используется при мерцательной аритмии и СН. При синусовом ритме дигоксин – лишь четвертый препарат после иАПФ, БАБ и мочегонных, не влияет на смертность, но сокращается частота госпитализаций (дигоксин, коргликон, строфантин, целанид).
2. Ингибиторы вазопептидаз.
Сопутствующее лечение вазодилататорами затрудняет использование абсолютно необходимых в терапии ХСН препаратов: иАПФ, БАБ, АРА.
Современные подходы к лечению больных гипертрофической кардиомиопатией
Полувековая история изучения проблемы гипертрофической кардиомиопатии (ГКМП) отражает значительную эволюцию знаний в области этиологии, патогенеза, диагностики, клинического течения, прогноза и вариантов лечения этого заболевания. За указанный период тол
Полувековая история изучения проблемы гипертрофической кардиомиопатии (ГКМП) отражает значительную эволюцию знаний в области этиологии, патогенеза, диагностики, клинического течения, прогноза и вариантов лечения этого заболевания. За указанный период только в англоязычных изданиях опубликованы более 1000 крупных научных работ. ГКМП — одна из основных и, вероятно, наиболее распространенных форм кардиомиопатий, заболеваний миокарда, сопровождающихся его дисфункцией (Report of the 1995 WHO/ISFC Task Force on the Definition and Classification of Cardiomyopathy) [1].
В 2003 г. создан Международный комитет (ACC/ESC), объединивший американских и европейских экспертов по ГКМП, и опубликовано сообщение, суммировавшее основные положения, включая стратегию лечебных мероприятий [2].
Определение заболевания носит описательный характер. Так, по современным представлениям, ГКМП является преимущественно генетически обусловленным заболеванием мышцы сердца, характеризующимся комплексом специфических морфофункциональных изменений и неуклонно прогрессирующим течением с высокой угрозой развития тяжелых, жизнеугрожающих аритмий и внезапной смерти (ВС). ГКМП характеризуется массивной гипертрофией миокарда левого и/или реже правого желудочка, чаще асимметричного характера за счет утолщения межжелудочковой перегородки (МЖП), нередко с развитием обструкции (систолического градиента давления) выходного тракта ЛЖ при отсутствии видимых причин (артериальная гипертония, пороки и специфические заболевания сердца). Основным методом диагностики остается эхокардиографическое исследование. В зависимости от наличия или отсутствия градиента систолического давления в полости ЛЖ, ГКМП разделяют на обструктивную и необструктивную, что имеет важное практическое значение при выборе тактики лечения. При этом различают 3 гемодинамических варианта обструктивной ГКМП: с субаортальной обструкцией в покое (так называемой базальной обструкцией); с лабильной обструкцией, характеризующейся значительными спонтанными колебаниями внутрижелудочкового градиента давления без видимой причины; с латентной обструкцией, которая вызывается только при нагрузке и провокационных фармакологических пробах (в частности, вдыханием амилнитрита, при приеме нитратов или внутривенном введении изопротеренола).
Типичными являются морфологические изменения: аномалия архитектоники сократительных элементов миокарда (гипертрофия и дезориентация мышечных волокон), развитие фибротических изменений мышцы сердца, патология мелких интрамиокардиальных сосудов [3, 4].
В настоящее время наблюдается повсеместный рост числа зарегистрированных случаев этой патологии как за счет внедрения в практику современных методов диагностики, так и, вероятно, в связи с истинным увеличением числа больных ГКМП [8, 9]. Согласно данным последних исследований, распространенность заболевания в общей популяции является более высокой, чем считалось ранее, и составляет 0,2% [10, 11]. ГКМП может диагностироваться в любом возрасте, от первых дней до последней декады жизни, однако преимущественно заболевание выявляется у лиц молодого трудоспособного возраста [12, 13]. Ежегодная смертность больных ГКМП колеблется в пределах от 1 до 6%: у взрослых больных составляет 1–3% [14, 15], а в детском и подростковом возрасте у лиц с высоким риском ВС — 4–6% [16, 17].
Общепризнанна концепция о преимущественно наследственной природе ГКМП [18, 19]. В литературе широкое распространение получил термин «семейная гипертрофическая кардиомиопатия». К настоящему времени установлено, что более половины всех случаев заболевания являются наследуемыми [20, 21], при этом основной тип наследования — аутосомно-доминантный. Оставшиеся приходятся на так называемую спорадическую форму; в этом случае у пациента нет родственников, болеющих ГКМП или имеющих гипертрофию миокарда. Считается, что большинство, если не все случаи спорадической ГКМП, также имеют генетическую причину, т. е. вызваны случайными мутациями.
ГКМП — это генетически гетерогенное заболевание, причиной которого являются более 200 описанных мутаций нескольких генов, кодирующих белки миофибриллярного аппарата [2, 22]. К настоящему времени известны 10 белковых компонентов сердечного саркомера, выполняющих контрактильную, структурную или регуляторную функции, дефекты которых наблюдаются при ГКМП. Причем в каждом гене множество мутаций могут становиться причиной заболевания (полигенное мультиаллельное заболевание).
Наличие той или иной ассоциированной с ГКМП мутации признается «золотым» стандартом диагностики заболевания. При этом описанные генетические дефекты характеризуются разной степенью пенетрантности, выраженностью морфологических и клинических проявлений. Тяжесть клинической картины зависит от присутствия и степени гипертрофии. Мутации, которые ассоциируются с высокой пенетрантностью и плохим прогнозом, выражаются большей гипертрофией левого желудочка и толщиной МЖП, чем те, которые характеризуются низкой пенетрантностью и имеют хороший прогноз. Так, было показано, что лишь отдельные мутации ассоциированы с плохим прогнозом и высокой частотой ВС. К ним относятся замены Arg 403 Gln, Arg 453 Cys, Arg 719 Trp, Arg 719 Gln, Arg 249 Gln в гене тяжелой цепи β-миозина, InsG 791 в гене миозин-связывающего белка С и Asp 175 Asn в гене α-тропомиозина [23, 24, 25, 26]. Для мутаций в гене тропонина Т характерна умеренная гипертрофия миокарда, однако прогноз достаточно неблагоприятен, а вероятность внезапной остановки сердца высока [27]. Другие генетические аномалии, как правило, сопровождаются доброкачественным течением и благоприятным прогнозом или занимают промежуточное положение по тяжести вызываемых ими проявлений.
Таким образом, ГКМП характеризуется крайней гетерогенностью вызывающих ее причин, морфологических, гемодинамических и клинических проявлений, разнообразием вариантов течения и прогноза, что существенно затрудняет выбор адекватных и наиболее эффективных лечебных подходов по контролю и коррекции имеющихся нарушений. При этом отчетливо выделяются 5 основных вариантов течения заболевания и исходов:
Вариабельность прогноза определяет необходимость детальной стратификации риска фатальных осложнений заболевания, поиск доступных прогностических предикторов и критериев оценки проводимого лечения.
По современным представлениям, лечебная стратегия определяется в процессе разделения больных на категории в зависимости от описанных выше вариантов течения и прогноза (рис.).
Все лица с ГКМП, включая носителей патологических мутаций без фенотипических проявлений болезни и пациентов с бессимптомным течением заболевания, нуждаются в динамическом наблюдении, в ходе которого оцениваются характер и выраженность морфологических и гемодинамических нарушений. Особое значение имеет выявление факторов, определяющих неблагоприятный прогноз и повышенный риск ВС (в частности, скрытых прогностически значимых аритмий).
К общим мероприятиям относятся ограничение значительных физических нагрузок и запрещение занятий спортом, способных вызывать усугубление гипертрофии миокарда, повышение внутрижелудочкового градиента давления и риска ВС. Для предупреждения инфекционного эндокардита в ситуациях, связанных с развитием бактериемии, при обструктивных формах ГКМП рекомендуется антибиотикопрофилактика, аналогичная таковой у больных с пороками сердца.
До настоящего времени окончательно не решен вопрос о необходимости проведения активной медикаментозной терапии у наиболее многочисленной группы больных с бессимптомной или малосимптомной формами ГКМП и низкой вероятностью ВС. Противники активной тактики обращают внимание на то, что при благоприятном течении заболевания продолжительность жизни и показатели смертности не отличаются от таковых в общей популяции [28, 29]. Некоторые же авторы указывают на то, что использование в этой группе пациентов β-адреноблокаторов и антагонистов кальция (верапамил) может приводить к сдерживанию гемодинамических нарушений и клинической симптоматики [30, 31]. При этом никто не оспаривает тот факт, что выжидательная тактика в случаях бессимптомного или малосимптомного течения ГКМП возможна лишь при отсутствии признаков внутрижелудочковой обструкции, обмороков и серьезных нарушений сердечного ритма, отягощенной наследственности и случаев ВС у близких родственников.
Следует признать, что лечение ГКМП, генетически обусловленного заболевания, обычно распознаваемого на поздней стадии, пока может быть в большей степени симптоматическим и паллиативным. Тем не менее к основным задачам лечебных мероприятий относятся не только профилактика и коррекция основных клинических проявлений заболевания с улучшением качества жизни пациентов, но и положительное влияние на прогноз, предупреждение случаев ВС и прогрессирования заболевания.
Основу медикаментозной терапии ГКМП составляют препараты с отрицательным инотропным действием: β-адреноблокаторы и блокаторы кальциевых каналов (верапамил). Для лечения весьма распространенных при этом заболевании нарушений сердечного ритма используются также дизопирамид и амиодарон.
β-адреноблокаторы стали первой и остаются и по сей день наиболее эффективной группой лекарственных средств, применяемых в лечении ГКМП. Они оказывают хороший симптоматический эффект в отношении основных клинических проявлений: одышки и сердцебиения, болевого синдрома, включая стенокардию, не менее чем у половины больных ГКМП [32, 33, 34], что обусловлено, в основном, способностью этих препаратов уменьшать потребность миокарда в кислороде. Благодаря отрицательному инотропному действию и уменьшению активации симпатоадреналовой системы при физическом и эмоциональном напряжении, β-блокаторы предотвращают возникновение или повышение субаортального градиента давления у больных с латентной и лабильной обструкцией, существенно не влияя на величину этого градиента в покое. Убедительно показана способность β-блокаторов улучшать функциональный статус пациентов в условиях курсового и длительного применения [35]. Хотя препараты не оказывают прямого влияния на диастолическое расслабление миокарда, они могут улучшать наполнение ЛЖ косвенно — за счет уменьшения частоты сердечных сокращений и предупреждения ишемии сердечной мышцы [36]. В литературе имеются данные, подтверждающие способность β-блокаторов сдерживать и даже приводить к обратному развитию гипертрофии миокарда [37, 38]. Однако другие авторы подчеркивают, что вызываемое β-блокаторами симптоматическое улучшение не сопровождается регрессией гипертрофии ЛЖ и улучшением выживаемости больных [39]. Хотя эффект этих препаратов в отношении купирования и предупреждения желудочковых и суправентрикулярных аритмий и внезапной смерти не доказан, ряд специалистов все же считают целесообразным их профилактическое назначение больным ГКМП высокого риска, включая пациентов молодого возраста с отягощенным случаями внезапной смерти семейным анамнезом [40].
Предпочтение отдается β-блокаторам без внутренней симпатомиметической активности. Наибольший опыт накоплен по применению пропранолола (обзидан, анаприлин). Его назначают начиная с 20 мг 3-4 раза в день, с постепенным увеличением дозы под контролем пульса и артериального давления (АД) до максимально переносимой в большинстве случаев 120–240 мг/сут. Следует стремиться к применению возможно более высоких доз препарата, так как отсутствие эффекта терапии β-блокаторами, вероятно, связано с недостаточной дозировкой. При этом нельзя забывать о том, что повышение дозировок существенно увеличивает риск известных побочных эффектов.
В настоящее время широко изучается возможность эффективного применения нового поколения кардиоселективных β-блокаторов пролонгированного действия, в частности атенолола, конкора и др. При этом существует мнение о том, что кардиоселективные β-блокаторы у больных ГКМП не имеют преимуществ перед неселективными, так как в больших дозах, к достижению которых следует стремиться, селективность практически утрачивается. Следует отметить, что рекомендуемый к применению у больных ГКМП с тяжелыми суправентрикулярными и желудочковыми аритмиями соталол сочетает в себе свойства неселективных β-блокаторов и антиаритмических средств III класса (кордароноподобный эффект).
Применение блокаторов медленных кальциевых каналов при ГКМП основано на снижении уровня свободного кальция в кардиомиоцитах и нивелировании асинхронии их сокращения, улучшении расслабления миокарда и снижении его сократимости, подавлении процессов гипертрофии миокарда. Среди блокаторов кальциевых каналов препаратом выбора, благодаря наибольшей выраженности отрицательного инотропного действия и наиболее оптимальному профилю фармакологических свойств, является верапамил (изоптин, финоптин). Он обеспечивает симптоматический эффект у 65–80% больных, включая случаи рефрактерности к лечению β-блокаторами, что обусловлено способностью препарата уменьшать ишемию миокарда, в том числе безболевую, и улучшать его диастолическое расслабление и податливость ЛЖ [41, 42, 43]. Это свойство верапамила обеспечивает повышение толерантности больных к физической нагрузке и снижение субаортального градиента давления в покое при меньшей по сравнению с β-блокаторами способности к уменьшению внутрижелудочковой обструкции в случаях физического и эмоционального напряжения и провокации изопротеренолом. Одновременно верапамил снижает периферическое сосудистое сопротивление вследствие вазодилататорного действия [44]. И хотя этот эффект чаще всего нивелируется непосредственным положительным влиянием на диастолическую функцию ЛЖ, у отдельных больных с базальной внутрижелудочковой обструкцией в сочетании с повышенным конечно-диастолическим давлением ЛЖ и склонностью к системной артериальной гипотензии при уменьшении постнагрузки внутрижелудочковый градиент давления может резко возрастать. Это способно приводить к развитию отека легких, кардиогенного шока и даже внезапной смерти [45]. Подобные грозные осложнения фармакотерапии верапамилом описаны также у больных необструктивной ГКМП с высоким давлением в левом предсердии, у которых они обусловлены отрицательным инотропным действием препарата. Очевидно, как важно соблюдать осторожность при начале лечения верапамилом этой категории больных. Прием препарата следует начинать в условиях стационара с малых доз — 20–40 мг 3 раза в день с постепенным их повышением при хорошей переносимости до снижения частоты сердечных сокращений в покое до 50–60 уд/мин. Клинический эффект наступает обычно при приеме не менее 160–240 мг препарата в сутки; более удобны в условиях длительного применения пролонгированные формы (изоптин-ретард, верогалид-ретард). С учетом благоприятного влияния верапамила на диастолическую функцию и величину субаортального градиента давления в ЛЖ, а также доказанной способности увеличивать выживаемость больных ГКМП по сравнению с плацебо [46], целесообразно его профилактическое назначение у асимптоматичных больных ГКМП высокого риска.
Место дилтиазема в лечении ГКМП окончательно не определено. Имеются данные, что в средней дозе 180 мг/сут за 3 приема он оказывает столь же выраженное, как 240 мг верапамила, благотворное влияние на диастолическое наполнение ЛЖ и одинаковый симптоматический эффект, однако в меньшей степени улучшает физическую работоспособность больных [47].
В нашей клинике продолжается проспективное наблюдение (от 1 до 5 лет) более 100 больных ГКМП. Больные были рандомизированы на 3 сопоставимые по количеству, полу, возрасту и тяжести клинических проявлений группы. Пациентам произвольно назначались атенолол или изоптин-ретард; в третьей группе преобладали лица с тяжелыми желудочковыми нарушениями ритма, и им был рекомендован прием соталола. Оценка эффективности различных вариантов медикаментозного лечения проводилась в условиях длительного (не менее 1 года) применения препаратов. Суточные дозы при двухкратном режиме приема титровались индивидуально и составили в среднем 85, 187, 273 мг для атенолола, изоптина и соталола соответственно. Длительная терапия привела к улучшению клинического состояния соответственно у 77, 72 и 83% пациентов каждой группы, что выражалось в достоверном уменьшении основных симптомов, проявлений сердечной недостаточности (СН), увеличении мощности и времени выполненной нагрузки и улучшении показателей качества жизни (на 25, 32 и 34% соответственно). При этом выявлены достоверное (p
С. А. Габрусенко, кандидат медицинских наук
Ю. В. Сафрыгина
В. Г. Наумов, доктор медицинских наук, профессор
Ю. Н. Беленков, доктор медицинских наук, профессор
НИИ кардиологии им. А. Л. Мясникова РК НПК МЗ РФ, Москва