Обызвествление в легких что это значит
Причины и лечение кальцификации
Кальций – макроэлемент, участвующий в обменных процессах, является строительным материалом для крепких костей и зубов. Избыточное поступление минерала на фоне нарушения усвоения приводит к его отложению в мягких тканях, внутренних органах и кровеносных сосудах. Такой патологический процесс получил название кальциноз. Кальцификация продолжительное время может протекать бессимптомно и привести к необратимым последствиям в организме.
Классификация кальцификации
Кальцификация – патологический процесс, для которого характерно отложение кальция. В зависимости от локализации макроэлемент может накапливаться и поражать:
В зависимости от этиологии кальцификация бывает 3 типов:
Также кальциноз может быть системным, поражая все органы человека или местным, с локализацией в одном органе или системе.
Причины кальцификации
Отложение кальция в мягких тканях, внутренних органах происходит в результате нарушения метаболизма, что приводит к нарушению усвоения важного макроэлемента для человеческого организма. Чаще всего, сбои в обменных процессах вызваны эндокринными патологиями, болезнями почек инфекционного и аутоиммунного характера, нарушением выработки ферментов при печеночных патологиях и заболеваний поджелудочной железы.
К нарушению обмена кальция может привести недостаточное поступление магния и избыток витамина Д, которые принимают непосредственное участие в усвоении организмом макроэлемента.
Кальцификация отдельного органа может развиваться при образовании кист, опухолей доброкачественного и злокачественного характера, дистрофии тканей.
Процесс образования кальциевых конгломератов также затрагивает соединительную и хрящевую ткань, атеросклеротические бляшки, погибшие паразитирующие микроорганизмы, импланты.
Признаки кальцификации
На начальных этапах распознать патологию крайне сложно в связи с ее бессимптомным течением. Однако некоторые виды имеют достаточно выраженную клиническую картину.
При системном виде кальциноза или при поражении кожных покровов, суставов, эпидермис покрывается небольшими пузырьками, изменения структуры и окраса не наблюдается. По мере прогрессирования патологии кальциевые конгломераты разрастаются и становятся более плотными на ощупь, изменяют свой окрас. Возможно образование свищей.
Известковые отложения в ходе плановых осмотров специалистами или при инструментальном исследовании могут обнаруживаться на зубах, костях, сосудах, мышечных и нервных волокнах. Скопление макроэлемента на тканях органов приводит к нарушению их функционирования.
При поражении сердечной мышцы и сосудистой системы, у больного появляется болевой синдром в грудине, руке, шее, спине, который сохраняется продолжительное время. Также происходит нарушение кровотока, что приводит к скачкам артериального давления, появлению чувства холода в конечностях.
При поражении почек нарастают симптомы интоксикации, нарушается диурез, кожные покровы становятся сухими, вялыми. При кальцификации органов пищеварительного тракта, нарушается их работа, что приводит к возникновению тошноты, рвоты, чувства тяжести в абдоминальной области, запоров.
При поражении и скоплении большого количества кальция в головном мозге больной испытывает частые приступы головной боли и головокружения, скачки внутричерепного давления, нарушение координации движения, ухудшение памяти, проблемы со зрением и слухом. По мере прогрессирования болезни возможны обмороки.
Вместе с этим кальциноз приводит к снижению работоспособности, постоянной вялости и усталости, слабости, снижению массы тела.
Диагностика
Для подтверждения диагноза используется рентгенологическая диагностика. Данный метод позволяет определить характер и размер отложений, а также степень поражения органа, в котором локализуется кальциевый конгломерат. В качестве дополнительных методов исследования назначается:
Для выявления причины кальцификации тканей назначаются дополнительные исследования, в виде общеклинического и биохимического анализа крови. Последний способ позволяет определить уровень кальция, фосфора и магния в крови. При нарушении функций почек назначается общеклинический и бактериологический анализ мочи для оценки работоспособности почек.
Для исключения злокачественного характера новообразований в пораженном органе назначается биопсия тканей. Данный метод предполагает забор биологического материала и его исследования под микроскопом в лабораторных условиях. Биопсия помогает также дифференцировать доброкачественное и злокачественное новообразование.
Лечение
Для лечения кальциноза назначается терапевтический курс, который поможет справиться с заболеванием-первопричиной. Так, если к избыточному отложению кальция привело воспаление инфекционной природы, назначаются антибактериальные препараты.
При нарушении усвоения кальция назначаются медикаменты, содержащие магний, который является антагонистом кальция. Достаточное поступление магния с продуктами питания и медикаментозными препаратами позволяет растворить конгломераты и вывести избыток кальция из организма. В ходе лечения важно принимать диуретики, которые помогут ускорить процесс выведения макроэлемента.
В процессе усвоения кальция принимает участие витамин Д, избыточное поступление которого также отрицательно сказывается на состоянии организма. Поэтому в ходе лечения необходимо соблюдать специальную диету, которая исключает употребление в большом количестве продуктов питания, богатых кальцием и витамином Д. К таким относят рыбу жирных сортов, листовую зелень, молочные продукты, яичный желток, орехи.
При неэффективности консервативных методов лечения, а также образовании конгломератов больших размеров назначается их оперативное удаление. Выбор метода хирургического вмешательства проводится в зависимости от размеров скоплений кальция, а также их локализации.
Кальциноз в период беременности
Отложение кальция во время вынашивания ребенка чаще всего диагностируется в конце третьего триместра гестационного периода. С медицинской точки зрения такой процесс допустим и связан с видоизменением плаценты.
Если кальцификация диагностируется на более ранних сроках, это может привести к преждевременному созреванию плаценты. Как правило, кальциноз у беременных связан с употреблением большого количества продуктов, богатых кальцием, инфекционными процессами и метаболическими нарушениями.
Избыток макроэлемента в организме беременной женщины также опасен, как и его недостаток. Может стать причиной травм ребенка и матери в период родоразрешения.
Профилактика
Чтобы предупредить кальцификацию мягких тканей и внутренних органов следует особое внимание уделить правильному питанию. Важно обеспечить достаточное поступление всех минералов и витаминов в организм, чтобы предупредить развитие патологий различной этиологии.
Также людям с врожденными и приобретенными заболеваниями сердечно-сосудистой системы, почек, эндокринными патологиями важно регулярно проходить плановые осмотры у специалистов, что поможет своевременно предупредить развитие осложнений.
Лечение различных заболеваний стоит проводить только под контролем специалиста и в соответствии с его рекомендациями. Некоторые группы лекарственных препаратов, в том числе для снижения уровня холестерина в крови, артериального давления, а также антибактериальные и гормональные средства могут привести к повышению уровня кальция в организме и нарушению его обмена.
Для предупреждения кальциноза следует вести активный образ жизни, который помогает восстановить нормальный метаболизм, отказаться от употребления алкогольных напитков и табакокурения.
Кальцификация тканей – патологический процесс, связанный с высокой концентрацией кальция в организме. Поражает сердечно-сосудистую, нервную, опорно-двигательную, пищеварительную и мочевыделительную системы. Для предупреждения болезни необходимо правильно питаться и вести здоровый образ жизни. В качестве терапии назначается курс медикаментозных препаратов для устранения причины патологического процесса и нормализации уровня кальция и магния в крови.
Эксперт статьи:
Татаринов Олег Петрович
Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»
Медицинский опыт более 40 лет
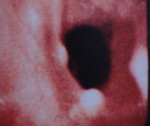
Остеохондропластическая трахеобронхопатия – это состояние, при котором в подслизистом слое трахеи и бронхов образуются участки обызвествления и окостенения, выступающие в просвет дыхательных путей. Может проявляться одышкой, кашлем, кровохарканьем. Создаёт благоприятные условия для развития воспалительных процессов в нижних дыхательных путях. Диагностируется с помощью фибробронхоскопии, КТ, МРТ органов грудной клетки. Назначается симптоматическая консервативная терапия, направленная на устранение воспаления и улучшение самоочищения респираторного тракта. При выраженных стенозах осуществляется хирургическое лечение.
МКБ-10
Общие сведения
Остеохондропластическая (остеопластическая) трахеобронхопатия, или оссификация лёгких, является редкой патологией. С одинаковой частотой встречается у мужчин и женщин. Прижизненно выявляется в 0,01-4,5% случаев от всех выполненных по любому поводу фибробронхоскопий. Обнаруживается у лиц в возрасте от 20 до 80 лет, чаще страдают пожилые люди. Наблюдаются единичные случаи оссификации дыхательных путей у детей и подростков. Обычно патологический процесс локализуется в средней и нижней трети трахеи и бронхах. Изолированная патология трахеи встречается в 80% случаев, бронхов – в 5%. Одновременное поражение бронхов и трахеи развивается приблизительно у 15% заболевших. Иногда участки обызвествления определяются в стенках гортани.
Причины
Этиологический фактор не установлен. Специалисты в сфере клинической пульмонологии рассматривают несколько теорий возникновения данного заболевания. Предполагается наличие врождённой предрасположенности к обызвествлению участков подслизистого слоя респираторного тракта, а также разрастание костной ткани по типу опухолевого роста. Некоторые авторы связывают развитие патологического процесса с воспалением слизистой оболочки воздухоносных путей или хрящей трахеи специфической (туберкулёз, сифилис) и неспецифической этиологии. Установлено, что остеохондропластическая трахеобронхопатия является частым исходом первичного амилоидоза органов дыхания.
Патогенез
Патогенез патологии недостаточно изучен. Исследователи предполагают, что костная ткань в стенках дыхательных путей образуется из соединительной. Коллагеновые волокна объединяются в пучки, набухают, частично обызвествляются. Происходит трансформация фибробластов в остеобласты. Попавшие в зону обызвествления клетки хрящевой ткани уменьшаются в размерах и изменяют форму. Образуются костные пластинки, которые прорастают кровеносными сосудами и формируют полости с зачатками костного мозга. По мере разрастания таких пластинок в толще стенок воздухоносных органов ухудшается проходимость респираторного тракта, нарушается его барьерная функция.
При патоморфологическом исследовании обнаруживаются плотные белёсые узелки неправильной формы либо тяжи в просвете трахеи, бронхов или гортани. Образования располагаются исключительно в хрящевой части органа, никогда не затрагивая мембранозную. Микроскопически выявляются зоны окостенения и хрящевые разрастания, локализованные между хрящами трахеобронхиальной трубки и не связанные с ними. Слизистая оболочка может длительное время оставаться неизменённой. Иногда наблюдается её истончение, атрофия, признаки метаплазии реснитчатого эпителия в многослойный плоский.
Симптомы
Вначале остеохондропластическая трахеобронхопатия длительно протекает бессимптомно. Характерные изменения выявляются случайно при выполнении бронхоскопии, КТ или МРТ грудной клетки. Позднее появляется кашель, который может носить упорный характер. Небольшое количество светлой слизистой мокроты отделяется с трудом. Нередко присоединяется кровохарканье. Одышка является непостоянным признаком болезни. На протяжении продолжительного периода времени дыхание остаётся незатруднённым. При массивном разрастании костных образований формируется одышка экспираторного типа (пациент отмечает затруднение дыхания на выдохе). Вдох сопровождается болью в грудной клетке, чаще за грудиной. При поражении гортани изменяется тембр голоса – появляется осиплость или охриплость.
При присоединении вторичной инфекции развиваются затяжные гнойные ларинготрахеиты, бронхиты, пневмонии. Возникают боли и першение в горле, меняется голос. Присоединяются признаки интоксикации – общая слабость, потливость, повышенная утомляемость. Температура тела повышается до субфебрильных или фебрильных значений. Кашель учащается, продукция бронхиального секрета увеличивается. Мокрота приобретает желтоватый оттенок. Появляется или усиливается одышка. Привычные физические нагрузки вызывают затруднение дыхания. Боли за грудиной беспокоят чаще, становятся более интенсивными.
Осложнения
В большинстве случаев остеохондропластическая трахеобронхопатия протекает доброкачественно. Редко развиваются требующие хирургического вмешательства стенозы гортани, трахеобронхиального дерева. Трахеиты, бронхиты и пневмонии при данной патологии часто рецидивируют. Сужение бронхиального просвета приводит к застою мокроты в мелких бронхах и формированию бронхоэктазов. Появляются персистирующие очаги инфекции. Длительно текущее воспаление слизистой оболочки респираторных органов наряду с изменениями в подслизистой оболочке являются благоприятным фоном для возникновения опухолей бронхов и гортани.
Диагностика
Диагностическим поиском при подозрении на остеопластическую трахеопатию занимается пульмонолог. При сборе анамнеза обращают внимание на частые респираторные инфекции, наличие периодического кровохарканья. При аускультации пациента с распространённым процессом выслушивается стридорозное дыхание. Какие-либо специфические признаки болезни отсутствуют. Окончательный диагноз устанавливается с помощью:
Остеохондропластическая трахеобронхопатия дифференцируется с множественным раковым поражением трахеобронхиального дерева, первичным респираторным амилоидозом, некоторыми системными заболеваниями, туберкулёзом. Дифференциальная диагностика производится с помощью трансбронхиальной биопсии с последующим гистологическим исследованием патологического материала. При необходимости назначаются консультации онколога, фтизиатра, ревматолога, оториноларинголога.
Лечение остеохондропластической трахеобронхопатии
Этиотропного лечения данной патологии не существует. При отсутствии выраженного сужения трахеобронхиальной трубки проводится консервативная терапия. Она осуществляется при развитии вторичных инфекционных осложнений патологического процесса. Для санации очагов инфекции применяются антибиотики. Для улучшения дренажной функции респираторной системы назначается небулайзерная терапия с использованием щелочных растворов и муколитиков. С этой же целью выполняются эндотрахеальные заливки, санационные бронхоскопии. В некоторых случаях положительная динамика наблюдается на фоне лечения кортикостероидными гормонами и антигистаминными препаратами.
Остеохондропластическая трахеобронхопатия с клинически значимым стенозом является показанием для хирургического вмешательства. Разрушение костных образований производится методом лазерной или криодеструкции, Выполняется бужирование дыхательной трубки бронхоскопом, удаление бугорков биопсийными щипцами. В медицинской литературе описаны единичные случаи резекции части трахеи. При необходимости устанавливается эндотрахеальный или эндобронхиальный стент.
Прогноз и профилактика
Прогноз болезни чаще благоприятный. Остеохондропластическая трахеобронхопатия прогрессирует медленно, иногда происходит спонтанная стабилизация процесса, прекращение образования новых участков окостенения. Быстрое прогрессирование заболевания и критические стенозы дыхательных путей наблюдаются редко (у 15-17% пациентов). Первичная профилактика патологии пока не разработана. Вторичные превентивные меры сводятся к своевременному лечению воспалительных заболеваний респираторной системы, отказу от курения, сезонной вакцинации против гриппа и пневмококковой инфекции.
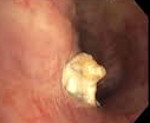
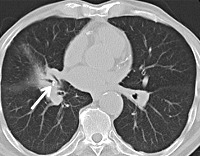
Бронхолитиаз
Бронхолитиаз – это заболевание респираторного тракта, обусловленное присутствием в бронхах кальцифицированных экзогенных или эндогенных инородных тел (бронхолитов). Проявляется пароксизмальным кашлем с кровохарканьем и откашливанием конкрементов, рецидивирующими воспалительными процессами дыхательных путей, бронхиальной обструкцией. Основными методами диагностики являются лучевое исследование органов грудной клетки, бронхоскопия. Назначается консервативная терапия антибиотиками и отхаркивающими средствами в сочетании с бронхосанацией. При необходимости осуществляется хирургическое вмешательство.
МКБ-10
Общие сведения
Бронхолитиаз встречается редко и составляет 0,1-0,2% всех заболеваний бронхолёгочной системы. На территории Европы эта патология у 50-80% пациентов связана с перенесённым туберкулёзом бронхов и (или) внутригрудных лимфатических узлов. В США основной причиной образования бронхолитов является гистоплазмоз. Конкременты обнаруживаются в различных отделах трахеобронхиального дерева, но в большинстве случаев располагаются в крупных – долевых и сегментарных бронхах. Локализация патологического процесса в правых отделах респираторной системы наблюдается в 2,5-3 раза чаще, чем в левых. Большинство (40-50%) выявляемых при бронхоскопии бронхолитов относится к категории трансмуральных.
Причины бронхолитиаза
Возникновение болезни обусловливают появляющиеся в воздухоносных путях конкременты. Они состоят преимущественно из солей кальция, могут быть разного размера, иметь шпоры и выступы. По происхождению эти образования подразделяются на эндогенные и экзогенные. Бронхолиты внешнего происхождения представляют собой подвергшиеся оссификации аспирированные инородные тела. Сюда же относятся кальцифицированные эндобронхиальные инфекционные гранулёмы и колонии грибов. Эндогенные конкременты образуются при прорыве в бронх содержимого обызвествлённого лимфатического узла, кальцификация которого является исходом гранулёматозных инфекций – туберкулёза, гистоплазмоза, кокцидиоза.
Патогенез
Чаще всего бронхолитиаз развивается в результате попадания в просвет бронха петрификатов из расположенного рядом кальцифицированного лимфатического узла. Под влиянием неспецифического воспаления или активизации специфического процесса частично разрушается его капсула. Дыхательные движения и сердечная пульсация обусловливают сдавление лимфоузла и перфорацию бронха его окостеневшим содержимым. Петрификаты проваливаются в бронхиальный просвет или остаются вмурованными в стенку органа.
Кроме петрификатов в воздухоносные пути из лимфатических узлов попадают казеозные массы, которые впоследствии обрастают солями кальция и превращаются в бронхолиты. Так же происходит оссификация инородных тел и грибных шаров. Бронхиальная стенка травмируется во время перфорации, повреждается острыми краями эндобронхиальных конкрементов. Нарушается целостность кровеносных сосудов различного калибра, что приводит к возникновению кровохарканья или лёгочного кровотечения. Бронхолит может частично или полностью обтурировать бронх, вызвать вентильное вздутие соответствующего участка лёгкого или его ателектаз.
Классификация
В зависимости от локализации в современной пульмонологии выледяют право-, лево- или двусторонний бронхолитиаз. Встречаются одиночные и множественные конкременты, вызывающие частичную или полную обтурацию просвета бронха. Большое клинико-диагностическое значение имеет эндоскопическая классификация болезни, согласно которой бронхолитиаз подразделяется на три вида:
Симптомы бронхолитиаза
В ряде случаев заболевание может длительно протекать бессимптомно. Однако чаще патология проявляется длительным сухим или продуктивным кашлем. Патогномоничным признаком является присутствие конкрементов в выделяемой мокроте, но этот симптом наблюдается редко. Процесс миграции петрификатов в бронхи из кальцифицированных лимфатических узлов сопровождается бронхиальной коликой. Пациент испытывает резкие интенсивные боли в соответствующей половине грудной клетки. Появляется или усиливается и изменяется кашель. Он становится приступообразным, пароксизм заканчивается кровохарканьем.
Нарушение дренажной функции бронхов из-за обтурации просвета конкрементами провоцирует возникновение вторичных гнойно-воспалительных заболеваний дыхательной системы. Развиваются и рецидивируют гнойные бронхиты, пневмония, абсцесс лёгкого. Манифестация нагноительного или воспалительного процесса сопровождается фебрильной или гипертермической лихорадкой, усилением кашля. Мокрота становится жёлто-зелёной, иногда с неприятным гнилостным запахом. Появляются симптомы общей интоксикации, одышка. Заболевание также может протекать под маской астматического бронхита с характерными приступами затруднённого дыхания, сухим кашлем.
Осложнения
Бронхолитиаз очень часто осложняется кровохарканьем. Это состояние развивается при травмировании стенки бронха или грануляций острыми краями конкремента. Самым грозным жизнеугрожающим осложнением является лёгочное кровотечение (иногда – массивное). Описаны случаи молниеносной смерти больных бронхолитиазом при прорыве крови в респираторные пути через образовавшийся между бронхом и лёгочной артерией свищ. На следующем по частоте месте находятся рецидивирующие пневмонии, абсцессы, бронхоэктазии. Длительное травмирование стенки трахеобронхиальной трубки бронхолитом иногда провоцирует опухолевый рост.
Диагностика
В диагностическом поиске при подозрении на бронхолитиаз принимают участие пульмонологи, а при сопутствующем туберкулёзе – фтизиатры. При опросе особое внимание уделяется уточнению наличия в анамнезе гранулёматозных инфекций, аспирации инородных предметов. Аускультация позволяет обнаружить ослабление или усиление дыхания в проекции вторичного воспалительного процесса лёгкого, выслушать характерные для инфекционного обострения сухие и влажные хрипы. Основными методами выявления данной патологии являются:
Лечение бронхолитиаза
Тактика ведения пациента зависит от количества бронхолитов, их локализации и подвижности, наличия осложнений. Описаны случаи самопроизвольного излечения больных бронхолитиазом, когда единичные подвижные эндобронхиальные камешки выкашливались с мокротой. К пациентам с мелкими немногочисленными бронхолитами можно применять выжидательную тактику с регулярным наблюдением и санациями трахеобронхиального дерева. Обязательно назначение антибактериальной терапии во время обострения инфекционного процесса. Больных с активной формой туберкулёза лечат противотуберкулёзными препаратами.
Осложнённый кровохарканьем, окклюзией дыхательных путей бронхолитиаз является показанием для хирургического вмешательства. Немногочисленные подвижные камни, расположенные эндобронхиально, можно извлечь при помощи бронхоскопа. Для удаления интра- и трансмуральных конкрементов выполняется бронхотомия. При значительной рубцовой деформации бронхов, бронхоэктазах, нагноительных процессах осуществляется резекция лёгкого, лоб- или пневмонэктомия.
Прогноз и профилактика
Прогноз при своевременном выявлении и адекватной терапии болезни благоприятный. После бронхоскопического извлечения конкрементов, экономных резекций лёгкого наступает полное выздоровление. Без лечения всегда присутствует риск возникновения массивного лёгочного кровотечения. Длительно текущие нагноительные процессы, бронхостеноз постепенно приводят к хронической дыхательной недостаточности. Профилактика бронхолитиаза сводится к полному и своевременному лечению гранулёматозных инфекций, наблюдению за пациентами, перенёсшими туберкулёз или гистоплазмоз.
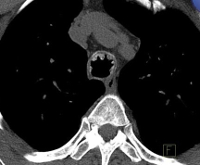
Обызвествление лимфоузлов средостения
Обызвествление лимфоузлов средостения — патологический процесс отложения солей кальция (извести) в лимфоузлах. Основная функция лимфоузлов — фильтрация потока лимфы и защита организма от токсинов, опухолевых клеток и других патогенов. Обызвествление лимфоузлов средостения чаще всего является следствием перенесенного туберкулеза, саркоидоза легких,* а также может быть вторичным признаком новообразования (кисты, аневризмы, опухоли).
В области средостения расположены около 28 лимфоузлов, которые различают по локализации: паратрахеальные узлы (2L, 2R, 4L, 4R), подкаринальные узлы, лимфатические узлы корня легкого и др. На сканах компьютерной томографии визуализируются в виде участков ткани повышенной плотности или конгломератами (группы кальцификатов, расположенных в лимфоузлах или рядом).
Обызвествление лимфоузлов по типу «яичной скорлупы» — кальцификация лимфоузлов по их контуру (на томограммах уплотнение замкнуто в кольцо), известковая оболочка обладает внешним сходством со сколом яичной скорлупы. Толщина кальцификации — до 2 мм.
Обызвествление лимфоузлов средостения возникает как следствие первичных заболеваний:
Процесс обезыствления лимфоузлов средостения приводит к травмированию и повреждению соседних органов, например, бронхов. Из-за кальцинированных л/узлов они нередко сдавлены, сужены и деформированы. На фоне повреждения бронхов и закупорки их просвета пациентов беспокоят абсцессы, рецидивирующие пневмонии, ателектаз, при котором происходит спадение воздушной ткани легких, а функциональные свойства теряют целые доли и сегменты дыхательного органа.
К вторичным заболеваниям, на которые чаще всего указывает обезыствление лимфоузлов средостения, относятся: киста тимуса, аневризма, опухоль щитовидной и паращитовидной железы.
*«The pattern and distribution of calcified mediastinal lymph nodes in sarcoidosis and tuberculosis: a CT study».
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.