Обызвествление брюшной аорты на рентгене что это
Склероз аорты сердца – что это такое
Склероз аорты является хронической патологией артериальной системы, для которой характерно уплотнение аорты вследствие нарушения обмена холестерина в организме. Наличие атеросклеротических изменений в стенках сосудов чаще всего выявляется у людей пожилого возраста, преимущественно у представителей мужского пола. Склероз аорты (или, как заболевание еще называют в просторечии – склероз сердца) считается наиболее частой и опасной локализацией патологического процесса. Как правило, холестериновые бляшки располагаются на отдельных участках аорты, однако в сложных случаях они могут поражать всю внутреннюю поверхность кровеносного сосуда. Ввиду ослабления притока крови к сердцу развивается коронарная недостаточность, которая может привести к летальному исходу. Кардиологи Юсуповской больницы назначают комплексное лечение при выявлении у пациента склероза аорты, направленное на компенсацию сердечной деятельности, нормализацию липидного обмена, предупреждение тяжелых осложнений.
Склероз аорты: этиология и патогенез
Развитие патологии может быть спровоцировано следующими факторами:
Облегчение состояния больного достигается устранением провоцирующих факторов либо снижением их воздействия.
Патогенез склероза аорты состоит из двух основных механизмов: сосудисто-тромбоцитарного и дислипидемического. В месте скопления тромбоцитов (на повреждении стенки сосуда) происходит образование микротромбов. Вследствие нарушения липидного обмена развивается гиперхолистеринемия. На сосудистых стенках отмечается скопление жиров, скрепленных с помощью соединительнотканных волокон, таким образом происходит образование атеросклеротических бляшек, по мере роста которых деформируется и сужается просвет сосудов. Склероз аорты сердца приводит к нарушению его кровоснабжения и развитию дисфункции.
Склероз аорты сердца: клиническая картина
Симптоматика склероза аорты сердца может отличаться в соответствии с общим состоянием сосудов и местом локализации патологического очага. Для патологии характерно длительное, бессимптомное течение. Первые признаки склероза аорты могут обнаруживаться в пожилом возрасте, что обусловлено значительными патологическими изменениями, износом стенок сосуда. Тревогу у больных вызывает внезапное появление сильной боли в груди, повышение давления, затруднение дыхания, головокружения. Самочувствие пациента резко ухудшается, появляется одышка, боль в области груди, живота, развивается диспепсия.
У больного, страдающего склерозом аорты, происходит изменение внешнего вида: он выглядит старше своих лет, рано седеет или лысеет, взгляд становится тусклым, ухудшается тонус кожи (на ней отмечается большое количество складок и мелких ангиом), на нижних конечностях появляются трофические нарушения.
Поражение грудной части аорты сопровождается периодической жгучей болью в груди, осиплостью или охриплостью голоса, дисфагией, артериальной гипертензией, судорожным синдромом, появлением ранних признаков старения и предобморочных состояний.
Для поражения брюшной части аорты характерно возникновение давящей, невыраженной боли в эпигастрии, запоров, диареи, вздутия живота, снижения веса, онемения ног, отека ног, дистрофических процессов (в т.ч. гангрены), дистонии икроножных мышц, нарушения эрекции у мужчин.
Неврологи Юсуповской больницы при наличии у пациентов признаков, которые могут свидетельствовать о склерозе аорты, в короткие сроки проводят комплексную диагностику с оценкой состояния сердца, сосудистой системы, липидограммы, коагуляционной активности, после чего назначают индивидуальную программу лечения.
Склероз аорты: лечение патологии
Консервативная терапия склероза аорты предполагает длительный (а чаще – пожизненный) прием препаратов, способствующих нормализации обмена жиров в организме: секвестров желчных кислот, статинов, фибратов, гиполипидемических средств, полиненасыщенных жирных кислот, желчегонных препаратов, витаминов и минеральных веществ (С, В2, В6, РР).
Хирургическое лечение склероза аорты представляет собой удаление атеросклеротической бляшки либо тромба с последующим протезированием аорты, благодаря чему происходит восстановление нормального кровотока. Проведение операции остро необходимо при инсульте, почечной недостаточности, ишемии почек, т.к. вследствие тромбоза артерии может развиться некроз и перитонит.
В Юсуповской больнице Москвы проводится диагностика и успешное лечение патологий сердечно-сосудистой системы, в т. ч. склероза аорты сердца. Оборудование клиники позволяет врачу с высокой точностью выявить заболевание и назначить своевременное лечение, благодаря чему предупреждается развитие опасных осложнений. Коррекция патологий проводится с использованием новейших технологий, для применения которых в Юсуповской больнице имеется вся необходимая современная аппаратура. Врач-координатор ответит на все интересующие вопросы по телефону.
Аневризма аорты брюшной полости
Аневризма брюшного отдела аорты — это расширение и истончение стенок самого главного сосуда тела человека. Это грозное заболевание поначалу себя никак не проявляет. При прогрессировании болезни и отсутствии своевременного лечения, может случиться разрыв аорты, и как следствие, массивное кровотечение, которое нередко заканчивается летальным исходом. Своевременное обращение к специалисту, качественная консультативная, диагностическая и хирургическая помощь позволяет предотвратить прогрессирование заболевания и обеспечить профилактику опасного для жизни осложнения — разрыва аневризмы.
Что такое аорта
Стенка аорты состоит из трех слоев: внутренний (интима), средний (медиа), наружный (адвентиция).
Аневризма аорты брюшной полости
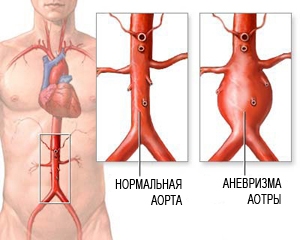
Чем опасна аневризма аорты
Аневризма аорты представляет большой риск для здоровья, так как она может разорваться. Разорванная аневризма может вызвать массивное внутреннее кровотечение, которое, в свою очередь, приводит к шоку или смертельному исходу.
Аневризма аорты брюшной полости может вызывать и другие серьезные проблемы для здоровья. В мешке аневризмы часто формируются сгустки крови (тромбы) или происходит отрыв частей аневризмы, которые с током крови продвигаются по ветвям аорты к внутренним органам и конечностям. Если один из кровеносных сосудов становится блокированным, это может вызывать выраженную боль и приводить к гибели органа или потери нижней конечности. К счастью, если диагностировать аневризму аорты на ранних стадиях, то лечение может быть своевременным, безопасным и эффективным.
Виды аневризм аорты
Выделяют «истинную» и «ложную» аневризмы аорты. Истинная аневризма развивается вследствие постепенного ослабления всех слоев стенки аорты. Ложная аневризма, как правило, является результатом травмы. Она формируется из соединительной ткани, окружающей аорту. Полость ложной аневризмы заполняется кровью через возникшую в стенке аорты трещину. Сами стенки аорты в формировании аневризмы не участвуют.
В зависимости от формы выделяют:
Причины и факторы риска развития аневризмы брюшной аорты
Причины развития аневризм брюшной аорты весьма разнообразны. Самой частой причиной развития аневризмы является атеросклероз. На долю атеросклеротических аневризм приходится 96% от общего числа всех аневризм. Помимо этого заболевание может быть как врожденными (фибромускулярная дисплазия, кистозный медионекроз Эрдгейма, синдром Марфана и др.), так и приобретенным (воспалительные и невоспалительные). Воспаление аорты возникает при внедрении различных микроорганизмов (сифилис, туберкулез, сальмонеллёз и пр.) или как результат аллергическо-воспалительного процесса (неспецифический аортоартериит). Невоспалительные аневризмы наиболее часто развиваются при атеросклеротическом поражении аорты. Реже являются результатом травмы её стенки.
Факторы риска развития аневризмы
Симптомы и признаки аневризмы брюшной аорты
У большинства пациентов аневризмы брюшной аорты протекают без каких-либо проявлений и являются случайной находкой при обследованиях и операциях по другому поводу.
Важное значение имеют косвенные признаки аневризмы брюшной аорты:
Предвестниками разрыва может быть усиление болей в животе.
При разрыве аневризмы, пациент внезапно ощущает усиление или появлении боли в животе, иногда «отдающую» в поясницу, паховую область и промежность, а также выраженную слабость, головокружение. Это симптомы массивного внутреннего кровотечения. Развитие такой ситуации опасно для жизни! Пациенту нужна экстренная медицинская помощь!
Диагностика аневризм брюшной аорты
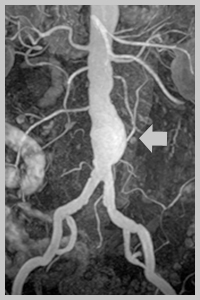
Методы диагностики аневризмы брюшной аорты
При необходимости исследуется брюшной и грудной отдел аорты.
Методы лечения аневризмы аорты
Существует несколько методик лечения аневризмы аорты. Важно знать преимущества и недостатки каждой из этих методик. Подходы к лечению аневризм брюшного отдела аорты:
Наблюдение за пациентом в динамике
При размере аневризмы менее 4,5 см. в диаметре пациенту рекомендовано наблюдение сосудистого хирурга, т. к. риск операции превышает риск разрыва аневризмы аорты. Таким пациентам должны проводится повторные ультразвуковые исследования и/или компьютерная томография не реже 1 раза в 6 месяцев.
При диаметре аневризмы более 5 см. хирургическое вмешательство становится предпочтительным, так как с увеличением размеров аневризмы повышается риск разрыва аневризмы.
Если размер аневризмы увеличивается более чем на 1 см. в год, риск разрыва возрастает и хирургическое лечение также становиться предпочтительным.
Открытое хирургическое вмешательство: резекция аневризмы и протезирование аорты
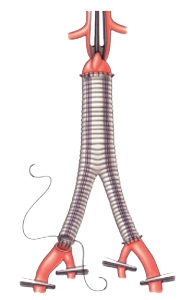
Операция выполняется под общим наркозом. Суть операции в удалении аневризматического расширения и замещение его синтетическим протезом. Средний показатель смертности при открытых вмешательствах составляет 3-5 %. Однако, может быть выше при вовлечении в аневризму почечных и/или подвздошных артерий, а также в силу имеющейся у пациента сопутствующей патологии. Наблюдение в послеоперационном периоде осуществляется один раз в год. Отдаленные результаты лечения хорошие.
Эндоваскулярное протезирование аневризма аорты: установка стент-графта
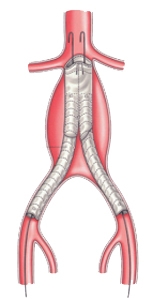
В конечном счете аневризма «выключается» из кровотока и риск ее разрыва становится маловероятным. После эндопротезирования аорты пациент наблюдается в стационаре 2-4 дня и выписывается.
Эта методика позволяет снизить частоту ранних осложнений, сократить сроки пребывания пациентов в стационаре и уменьшить показатель смертности до 1-2%. Наблюдение в послеоперационном периоде осуществляется каждые 4-6 месяцев с использованием ультразвуковых методик, КТ-ангиографии, рентгенконтратной ангиографии. Эндоваскулярный метод лечения, безусловно, менее травматичный. Ежегодно, только в США, проводится около 40 000 подобных операций.
Таким образом, выбор методики лечения аневризмы брюшного аорты основывается на индивидуальных особенностях пациента.
Атеросклеротическое поражение абдоминального отдела аорты и ее ветвей по данным компьютерной томографии
Северный государственный медицинский университет, г. Архангельск
Введение. Посредством компьютерной томографии (КТ) легко обнаруживаются мягкие атеросклеротические бляшки аорты и ее ветвей — причина атеросклеротического поражения сосудов. КТ обеспечивает отличную информацию о наличии крупных обызвествленных бляшек или других изменений стенки при атеросклеротическом стенозе и дает возможность описать трехмерные соотношения у пациентов с атеросклерозом. КТ артерий позволяет исключить сопутствующий стеноз почечных артерий и оценить состояние висцеральных и периферических артерий, позволяет более детально характеризовать и локализовать стеноз. Благодаря ее способности отображать сосудистые обызвествления КТ эффективна перед принятием решения о необходимости контрастного усиления исследования и перед хирургической реваскуляризацией пациентов с хронической артериальной недостаточностью кровообращения, в том числе и с мезентериальной ишемией [1,3-6].
Цель исследования. Выявить встречаемость атеросклеротического поражения абдоминального отдела аорты и ее висцеральных ветвей, по данным компьютерной томографии.
Материалы и методы. Объектом ретроспективного анализа служили пациенты, у которых был выявлены по данным КТ признаки атеросклеротического поражения абдоминального отдела аорты и висцеральных ветвей. Всего в отделении Компьютерной томографии и Магниторезонансной томографии Государственного Бюджетного Учреждения Здравоохранения Архангельской области «Архангельская Областная Клиническая Больница» (ГБУЗ АО «АОКБ»), компьютерная томография брюшной полости выполняется 812-1447 пациентам в год, что составляет от 12% до 16,8% всех КТ исследований.
Показанием для проведения КТ брюшной полости являлись: абдоминальная патология, абдоминальные боли и атеросклеротическое поражение аорты и артерий нижних конечностей для уточнения диагноза и решения вопроса об оперативном лечении. У пациентов с атеросклеротическим поражением артерий (синдром Лериша), для решения вопроса об оперативном лечении и состоятельности сосудистого русла проводилась КТ ангиографии.
Исследования проводились по стандартным методикам [1,3], в отделении лучевой диагностики ГБУЗ АО «АОКБ», на компьютерных томографах HiSpeed OX-i 16 срезовый и Brilliance 64 slice, фирмы Филлипс. В качестве контраста использовались Омнипак, 350 мг, Оптирей, 350 мг, Йопамиро, 370 мг. Ангиографии составляют до 1,4% от всего количества КТ.
КТ признаки атеросклеротического поражения сосудов общеизвестны и подробно расшифрованы в медицинской литературе [1,3,5,6].
Результаты. Объектом ретроспективного анализа служили 104 пациента, у которых при проведении КТ были выявлены признаки атеросклеротического поражения абдоминального отдела аорты и висцеральных ветвей.
Женщины составили 24,0% (25) от обследованных с выявленной патологией аорты и ее ветвей, мужчины 76,0% (79). На основании ретроспективного анализа историй болезни, все эти больные были разделены на 2 группы:
В этой группе пациентов преобладает мультифокальная форма (МФ) заболевания, с вовлечением в патологический процесс 2 и более артериальных бассейнов [2]. Женщин 3,4% (2), мужчин 96,6% (56)
В группе пациентов с атеросклеротическим поражением сосудов ср возраст – 67,82 лет.
У 15 пациентов (32,6%) из 46 показанием для КТ являлась онкопатология различной локализации: 1 рак глазного яблока, 1 рак легкого, 2 рак печени,1 рак желудка, 1 рак надпочечников, 3 рак поджелудочной железы, 1 лимфоцитарная лимфома, 2- аденокарцинома нисходящей кишки, 2 рак тела матки, 1 рак почки.
В 31 случаях (67,4%) из 46 которым КТ выполнялась для уточнения и/или подтверждения имеющегося диагноза, в связи с имеющимся у пациентов абдоминальным болевым синдромом.
Прочие заболевания: хроническая обструктивная болезнь легких, нагноившаяся гематома подпеченочного пространства, послеоперационная вентральная грыжа, абсцесс послеоперационного рубца, пневмония, поясничный остеохондроз, сахарный диабет II типa, левосторонняя паховая грыжа, инфекционный эндокардит, дилятационная кардиомиопатия – по одному случаю – всего 10 больных. Атеросклеротическое поражение абдоминального отдела в разной степени выраженности диагностируется по данным КТ у 56 обследованных из 58 в I группе, что составляет 94,8% и в 42 случаях из 46 во II группе – 91,3% (Χ 2 =1,3; df=1;р=0,2; табл. 1), т.е. независимо от наличия или отсутствия мультифокальной формы поражения встречаемость атеросклероза абдоминального отдела аорты в среднем примерно одинаковая.
Выявлены статистически значимые различия в частоте встречаемости кальциноза абдоминального отдела аорты среди пациентов I и II групп (43,1% и 69,6% соответственно; Χ 2 =7,25; df=1; p=0,007). Кальциноз брюшного отдела аорты достоверно чаще встречается в группе больных без мультифокального характера поражений. Встречаемость остальных стадий атеросклеротического процесса в брюшном отделе аорты не имеют статистически достоверных различий у этих двух групп пациентов.
Таблица 1. Атеросклеротическое поражение абдоминального отдела аорты
Примечание:–* n×p a Χ 2 =7,25; df=1; p=0,007; b Χ 2 =1,13; df=1; p=0,2; c Χ 2 =0,61; df=1; p=0,4
Таблица 2. Атеросклеротическое поражение висцеральных ветвей аорты по данным компьютерной томографии
Выявлены статистически значимые различия в частоте атеросклеротического поражения висцеральных ветвей аорты среди пациентов I и II групп: 82,8% и 63,0% соответственно (Χ 2 =5,19; df=1; р=0,02). Стадийность же поражения висцеральных ветвей не имеет статистически достоверных различий у этих двух групп пациентов. Поражение почечных артерий атеросклеротическим процессом 20,7 % (12из58) в группе атеросклероза и 19,6% (9из46) во II группе (Χ 2 =1,05; df=1; р=0,3) Атеросклеротическое поражение ЧС так же выявлено в обеих группах, с незначительным преобладанием патологического процесса в группе атеросклероза 17,2% против 15,5% (Χ 2 =0,08; df=1; р=0,7). Верхняя брыжеечная артерия скомпрометирована атеросклеротическим процессом в 22,4% (13 из 58) при мультифокальном атеросклеротическом поражении артерий и у 13,0% пациентов без данного патологического процесса (Χ 2 =1,5; df=1; р=0,2). Атеросклеротическое поражение НБА встречается при патологическом процессе в аорте и подвздошных артериях в 22,4% (13 из 58), а во второй группе у15,2% пациентов (Χ 2 =1,05; df=1; р=0,3).
По данным статистического анализа не выявлено статистически значимых различий между степенью атеросклеротического поражения почечных артерий в этих двух группах. Кальциноз почечных артерий – 7 случаев атеросклеротического поражения сосуда (15,2%) во II группе, при 7 случаях (12,1%) в группе больных с мультифокальным атеросклерозом(Χ 2 =0,22; df=1; р=0,6). Стадия возвышающихся поражений также отмечена в обеих группах пациентов, 8,6% в первой и 2,2% во второй (Χ 2 =2,67; df=1; р=0,1). Стенозирующее поражение почечных артерий зарегистрировано лишь в 1 случае (2,2%), причем патология выявлена как находка при КТ у пациента с нагноившейся подпеченочной гематомой, больной без мультифокальной формы атеросклероза.
Атеросклеротическое поражение чревного ствола выявлено в обеих группах, но без статистически значимой зависимости (Χ 2 =0,08; df=1; р=0,78). Стадия возвышающихся поражений (атеросклеротические бляшки) регистрируется в I группе в 5,2% и 2,1% во второй(Χ 2 =0,62; df=1; р=0,43). Стеноз ЧС был диагностирован в обеих группах по одному случаю в каждой.
Верхняя брыжеечная артерия скомпрометирована атеросклеротическим процессом в 22,4% (13 из 58) при мультифокальном атеросклеротическом поражении артерий и у 12,5% пациентов без данного патологического процесса (Χ 2 =1,51; df=1; р=0,2).
Кальциноз ВБА диагностирован у 14,3% и 10,9% в I и II группах соответственно (Χ 2 =0,2; df=1; р=0,65). Стадия возвышающихся поражений при атросклеротическом поражении BБА встречается у 5,2 %, больных с мультифокальной формой атеросклероза, во II группе встречаемость этой стадии процесса – 2,2 (Χ 2 =0,62; df=1; р=0,4). Стенозирующее поражение, как и атеротромбоз ВБА выявлен только в I-й группе больных – по 1 случаю каждого поражения (1,7%).
Не выявлены статистически значимые различия в частоте встречаемости атеросклеротическое поражения и нижней брыжеечной артерии среди пациентов этих двух групп (22,4% и 15,2%; при Χ 2 =0,86; df=1; p=0,355), как и статистически значимые различия в частоте встречаемости кальциноза НБА среди пациентов I и II групп (13,8% и 10,8% соответственно; Χ 2 =0,2; df=1; p=0,654).
Окклюзирующие поражения составляют 3,4% и выявлены только в I группе пациентов (Χ 2 =1,62; df=1; р=0,20). Cтенозов НБА не зарегистрировано ни в одном случае – 104 пациента.
Выводы
1. Средний возраст пациентов с атеросклеротическим поражением абдоминального отдела аорты составляет 60,3 ± 9,8 лет
2. Достоверно значимой разницы в частоте атеросклеротического поражения брюшного отдела аорты у лиц с мультифокальным атеросклерозом и у пациентов без мультифокально распространенного процесса не выявлено (Χ 2 =1,3; df=1;р=0,2).
3. Выявлены статистически значимые различия в частоте встречаемости атеросклероза в стадии кальциноза в абдоминальном отделе аорты во II группе пациентов (43,1% и 69,6% соответственно) Χ 2 =7,25; df=1; p=0,007. Остальные стадии атеросклеротического процесса в брюшном отделе аорты не имеют статистически достоверных различий у этих двух групп обследованных.
4. Висцеральные ветви аорты статистически достоверно чаще поражаются атеросклеротическим процессом при мультифокальной форме заболевания:82,8% и 63,0% соответственно при Χ 2 =5,19; df=1р=0,02. Стадийность же поражения висцеральных ветвей не имеет статистически достоверных различий у этих двух групп пациентов.
5. Aневризматическое расширение абдоминального отдeла аорты статистически достоверно чаще встречается у пациентов с мультифокальной формой атеросклеротического процесса (Χ 2 =5,95; df=1; р=0,01).
Список использованных источников:
3. Прокоп М., Галански М. Спиральная и многослойная КТ. – М.: МЕДпресс-информ, 2009, 414 с.
4. Chin A.S., Fleischmann D. State of the art computed tomography angiography of acute aortic syndrome// Semin Ultrasonund CT MR. 2012 Jun; 33(3). P. 222-34.
5. Davis C.A. Computed tomography for the diagnosis and management of abdominal aortic aneurysms// Surg. Clin. North. Am. 2011 Feb; 91(1). P. 185-93.
6. Iacobellis F., Berrito D., Somma F. et al. Magnetic resonance imaging: a new tool for diagnosis of acute ischemic colitis?// World J. Gastroenterol. 2012 Apr. 7;18(13). P.1496-50.
Причины и лечение кальцификации
Кальций – макроэлемент, участвующий в обменных процессах, является строительным материалом для крепких костей и зубов. Избыточное поступление минерала на фоне нарушения усвоения приводит к его отложению в мягких тканях, внутренних органах и кровеносных сосудах. Такой патологический процесс получил название кальциноз. Кальцификация продолжительное время может протекать бессимптомно и привести к необратимым последствиям в организме.
Классификация кальцификации
Кальцификация – патологический процесс, для которого характерно отложение кальция. В зависимости от локализации макроэлемент может накапливаться и поражать:
В зависимости от этиологии кальцификация бывает 3 типов:
Также кальциноз может быть системным, поражая все органы человека или местным, с локализацией в одном органе или системе.
Причины кальцификации
Отложение кальция в мягких тканях, внутренних органах происходит в результате нарушения метаболизма, что приводит к нарушению усвоения важного макроэлемента для человеческого организма. Чаще всего, сбои в обменных процессах вызваны эндокринными патологиями, болезнями почек инфекционного и аутоиммунного характера, нарушением выработки ферментов при печеночных патологиях и заболеваний поджелудочной железы.
К нарушению обмена кальция может привести недостаточное поступление магния и избыток витамина Д, которые принимают непосредственное участие в усвоении организмом макроэлемента.
Кальцификация отдельного органа может развиваться при образовании кист, опухолей доброкачественного и злокачественного характера, дистрофии тканей.
Процесс образования кальциевых конгломератов также затрагивает соединительную и хрящевую ткань, атеросклеротические бляшки, погибшие паразитирующие микроорганизмы, импланты.
Признаки кальцификации
На начальных этапах распознать патологию крайне сложно в связи с ее бессимптомным течением. Однако некоторые виды имеют достаточно выраженную клиническую картину.
При системном виде кальциноза или при поражении кожных покровов, суставов, эпидермис покрывается небольшими пузырьками, изменения структуры и окраса не наблюдается. По мере прогрессирования патологии кальциевые конгломераты разрастаются и становятся более плотными на ощупь, изменяют свой окрас. Возможно образование свищей.
Известковые отложения в ходе плановых осмотров специалистами или при инструментальном исследовании могут обнаруживаться на зубах, костях, сосудах, мышечных и нервных волокнах. Скопление макроэлемента на тканях органов приводит к нарушению их функционирования.
При поражении сердечной мышцы и сосудистой системы, у больного появляется болевой синдром в грудине, руке, шее, спине, который сохраняется продолжительное время. Также происходит нарушение кровотока, что приводит к скачкам артериального давления, появлению чувства холода в конечностях.
При поражении почек нарастают симптомы интоксикации, нарушается диурез, кожные покровы становятся сухими, вялыми. При кальцификации органов пищеварительного тракта, нарушается их работа, что приводит к возникновению тошноты, рвоты, чувства тяжести в абдоминальной области, запоров.
При поражении и скоплении большого количества кальция в головном мозге больной испытывает частые приступы головной боли и головокружения, скачки внутричерепного давления, нарушение координации движения, ухудшение памяти, проблемы со зрением и слухом. По мере прогрессирования болезни возможны обмороки.
Вместе с этим кальциноз приводит к снижению работоспособности, постоянной вялости и усталости, слабости, снижению массы тела.
Диагностика
Для подтверждения диагноза используется рентгенологическая диагностика. Данный метод позволяет определить характер и размер отложений, а также степень поражения органа, в котором локализуется кальциевый конгломерат. В качестве дополнительных методов исследования назначается:
Для выявления причины кальцификации тканей назначаются дополнительные исследования, в виде общеклинического и биохимического анализа крови. Последний способ позволяет определить уровень кальция, фосфора и магния в крови. При нарушении функций почек назначается общеклинический и бактериологический анализ мочи для оценки работоспособности почек.
Для исключения злокачественного характера новообразований в пораженном органе назначается биопсия тканей. Данный метод предполагает забор биологического материала и его исследования под микроскопом в лабораторных условиях. Биопсия помогает также дифференцировать доброкачественное и злокачественное новообразование.
Лечение
Для лечения кальциноза назначается терапевтический курс, который поможет справиться с заболеванием-первопричиной. Так, если к избыточному отложению кальция привело воспаление инфекционной природы, назначаются антибактериальные препараты.
При нарушении усвоения кальция назначаются медикаменты, содержащие магний, который является антагонистом кальция. Достаточное поступление магния с продуктами питания и медикаментозными препаратами позволяет растворить конгломераты и вывести избыток кальция из организма. В ходе лечения важно принимать диуретики, которые помогут ускорить процесс выведения макроэлемента.
В процессе усвоения кальция принимает участие витамин Д, избыточное поступление которого также отрицательно сказывается на состоянии организма. Поэтому в ходе лечения необходимо соблюдать специальную диету, которая исключает употребление в большом количестве продуктов питания, богатых кальцием и витамином Д. К таким относят рыбу жирных сортов, листовую зелень, молочные продукты, яичный желток, орехи.
При неэффективности консервативных методов лечения, а также образовании конгломератов больших размеров назначается их оперативное удаление. Выбор метода хирургического вмешательства проводится в зависимости от размеров скоплений кальция, а также их локализации.
Кальциноз в период беременности
Отложение кальция во время вынашивания ребенка чаще всего диагностируется в конце третьего триместра гестационного периода. С медицинской точки зрения такой процесс допустим и связан с видоизменением плаценты.
Если кальцификация диагностируется на более ранних сроках, это может привести к преждевременному созреванию плаценты. Как правило, кальциноз у беременных связан с употреблением большого количества продуктов, богатых кальцием, инфекционными процессами и метаболическими нарушениями.
Избыток макроэлемента в организме беременной женщины также опасен, как и его недостаток. Может стать причиной травм ребенка и матери в период родоразрешения.
Профилактика
Чтобы предупредить кальцификацию мягких тканей и внутренних органов следует особое внимание уделить правильному питанию. Важно обеспечить достаточное поступление всех минералов и витаминов в организм, чтобы предупредить развитие патологий различной этиологии.
Также людям с врожденными и приобретенными заболеваниями сердечно-сосудистой системы, почек, эндокринными патологиями важно регулярно проходить плановые осмотры у специалистов, что поможет своевременно предупредить развитие осложнений.
Лечение различных заболеваний стоит проводить только под контролем специалиста и в соответствии с его рекомендациями. Некоторые группы лекарственных препаратов, в том числе для снижения уровня холестерина в крови, артериального давления, а также антибактериальные и гормональные средства могут привести к повышению уровня кальция в организме и нарушению его обмена.
Для предупреждения кальциноза следует вести активный образ жизни, который помогает восстановить нормальный метаболизм, отказаться от употребления алкогольных напитков и табакокурения.
Кальцификация тканей – патологический процесс, связанный с высокой концентрацией кальция в организме. Поражает сердечно-сосудистую, нервную, опорно-двигательную, пищеварительную и мочевыделительную системы. Для предупреждения болезни необходимо правильно питаться и вести здоровый образ жизни. В качестве терапии назначается курс медикаментозных препаратов для устранения причины патологического процесса и нормализации уровня кальция и магния в крови.
Эксперт статьи:
Татаринов Олег Петрович
Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»
Медицинский опыт более 40 лет