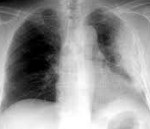
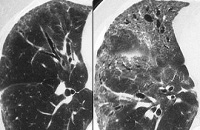
Обтурационный пневмонит что это такое
Из-за чего развивается пневмонит?
Что такое пневмонит?
Патологический процесс воспалительного характера, развивающееся в альвеолах или плевральных тканях, называется пневмонитом. В подавляющем большинстве случаев заболевание развивается без присоединения инфекционного процесса. В отдельных источниках встречаются другие названия данного заболевания: альвеолит или пульмонит.
Из-за чего развивается пневмонит?
Необходимо отметить, что на сегодняшний день точные причины развития патологического процесса полностью не изучены, а в качестве сопутствующих развитию заболевания факторов следует выделить повышенную интоксикацию организма, побочное воздействие ряда лекарственных препаратов, аллергические реакции организма, патогенную деятельность ряда микроорганизмов и в частности вирусов, курение, генетическую предрасположенность, агрессивное воздействие окружающей среды, хронические заболевания, прежде всего, органов дыхания, воздействие ионизирующего излучения.
Обязательным условием развития патологического процесса при вышеописанных сопутствующих факторах, в любом случае, является слабый иммунный ответ организма. В зависимости от причин, спровоцировавших развитие патологического процесса, пневмонит подразделяют на токсический, идиопатический, аллергический, постлучевой, вирусный, деструктивный, аспирационный, обтурационный, обструктивный. В зависимости от скорости развития патологического процесса и нарастания симптоматики выделяют три основных типа возникновения пневмонита: острый, подострый и хронический. Выраженность проявлений напрямую зависит от характера течения и скорости развития патологического процесса. Необходимо заметить, что начальная стадия пневмонита может развиваться бессимптомно.
Симптомы пневмонита
Наиболее характерными проявлениями острой и подострой форм пневмонита являются кашель, сопровождающийся незначительными выделениями мокроты; озноб; лихорадочное состояние; болевые ощущения в области груди; удушье, проявляющееся выраженными приступами, протекающими обычно в ночное время; синюшный оттенок отдельных участков кожных покровов, например, носогубного треугольника. При острой форме патологического процесса симптоматика возникает спустя примерно двенадцать часов после начала развития пневмонита. Продолжительность заболевания в острой его форме составляет около месяца. Симптомы, возникающие в процессе развития подострой стадии, схожи с проявлениями острого пневмонита с той лишь разницей, что нарастание симптомов происходит постепенно, а сам патологический процесс может длиться от месяца до четырёх. Хроническая форма пневмонита в большинстве случаев становится следствием невылеченных острой и подострой форм заболевания и характеризуется продолжительностью более четырёх месяцев.
Стоит особое внимание обратить на постлучевой и аллергический пневмонит. Постлучевой пневмонит становится следствием низкой сопротивляемости тканей лёгких к ионизирующему излучению, зачастую возникающей после проведения сеансов радиолучевой терапии. Данная форма патологического процесса протекает в самой тяжёлой форме и часто ведёт к летальному исходу. Особенностью аллергического пневмонита являются фиброзные изменения, происходящие в структурах легочной ткани при хронической форме патологии.
Диагностические мероприятия
Диагностические мероприятия по выявлению заболевания находятся в области практики врача-пульмонолога. При появлении первых симптомов необходимо как можно быстрее обратиться к врачу. Своевременно начатое лечение практически всегда гарантирует требуемый результат. Диагностика начинается с физикального осмотра пациента и ознакомления с историей его болезней. Установить максимально информативную клиническую картину позволяет проведение ряда инструментальных и лабораторных диагностических процедур. К лабораторным исследованиям относят общий и биохимический анализ крови, оценка газового состава крови, микроскопию и культуральное исследование мокроты. К числу наиболее информативных инструментальных методов диагностики стоит отнести рентгенографию лёгких, бронхоскопическое исследование, компьютерную и магнитно-резонансную томографии грудной клетки. При необходимости в процессе проведения бронхоскопии получают фрагмент альвеолярных лёгочных тканей методом биопсии, а, соответственно, и перечень лабораторных исследований дополняется изучением полученного биоптата. Основываясь на результатах диагностики и учитывая индивидуальные особенности организма пациента, врач определяет максимально эффективное лечение для каждого конкретного случая.
Как проходит лечение пневмонита?
Основу комплексных мероприятий по лечению заболевания составляют методы консервативной терапии. Первоочередными задачами медикаментозной терапии являются устранение причины развития заболевания и подавление воспалительного процесса. Медикаментозная терапия включает применение глюкокортикостероидов, цитостатиков и иммуностимулирующих препаратов. В качестве сопутствующего медикаментозной терапии лечения стоит отметить диетотерапию, физиотерапию, применение кислородных ингаляций и витаминотерапию.
Постлучевой пневмонит ( Радиационный пневмонит )
Постлучевой пневмонит – повреждение лёгочной ткани, развивающееся под действием высоких доз ионизирующей радиации. Проявляется одышкой, сухим или продуктивным кашлем, плевральными болями, сопровождается повышением температуры тела. Диагноз выставляется на основании анамнестических данных и клинических симптомов, подтверждается результатами спирометрии, рентгенологического исследования, компьютерной томографии и МРТ органов грудной клетки. Лечение пневмонита проводится с помощью фармакотерапии кортикостероидными гормонами, антибиотиками, антикоагулянтами; оксигенотерапии, физиотерапии.
МКБ-10
Общие сведения
Постлучевой пневмонит (лучевой пульмонит, радиационная пневмония) относится к локальным радиационным поражениям лёгочной паренхимы. Ионизирующим излучением повреждается участок альвеолярной ткани, отсюда другое название – лучевой альвеолит. Ярко выраженные клинические проявления встречаются у 15-60% получающих радиотерапию по поводу рака легких и молочной железы. В 3-4% случаев постлучевой пневмонит приобретает крайне тяжёлое течение и заканчивается летально. У некоторых больных протекает латентно, характерные изменения выявляются только специальными методами исследования.
Причины
Пусковым механизмом служит превышение толерантной дозы радиоактивного воздействия на лёгочную ткань. При лучевой терапии онкологических заболеваний грудной полости, рака молочной железы доза радиации составляет в среднем 70-80 Гр. В фокус облучения попадает зона лёгкого с предельной переносимостью 35-40 Гр, вследствие чего развиваются радиационные поражения. Частота возникновения, течение патологического процесса напрямую зависят от величины суммарной очаговой дозы. Большое значение имеют следующие факторы:
Патогенез
Ионизирующее излучение повреждает клетки альвеолярного эндотелия. Нарушается продукция сурфактанта, альвеолы спадаются. Одновременно поражается внутренняя оболочка капилляров, что приводит к тромбообразованию, частичной закупорке и повышению проницаемости сосудов. Страдает газообмен. Изменения по типу экссудативного альвеолита возникают в первые дни. В течение 1-3 месяцев повреждённый эндотелий частично восстанавливается, происходит реканализация ряда сосудов. Активируются фибробласты, погибшие клетки заменяются соединительной тканью.
Макроскопически определяются полнокровные участки лёгочной паренхимы плотноэластической консистенции, фибринозный выпот в плевральной полости. При микроскопическом исследовании выявляется утолщение альвеолярной мембраны, повреждения капиллярной сети с признаками тромбоза, стаза и полнокровия. В области межальвеолярных перегородок формируются зоны фиброза.
Классификация
Острый постлучевой пневмонит является ранним радиационным повреждениям органов дыхания. Возникает на фоне облучения или в течение первых трёх месяцев после него. Стабильные изменения, обнаруженные в более поздние сроки, расцениваются как пневмофиброз. Американскими онкологами разработана классификация заболевания в зависимости от степени тяжести:
Симптомы постлучевого пневмонита
Заболевание начинается остро. Ведущим симптомом является кашель. Его интенсивность варьирует от редкого покашливания до постоянных мучительных приступов. Может отделяться светлая слизистая мокрота, которая при присоединении вторичной инфекции становится гнойной жёлто-зелёной. Иногда возникает кровохарканье. Одышка вызывается нагрузкой, в тяжёлых случаях беспокоит при разговоре, в состоянии покоя. Боль в груди может отсутствовать или появляться эпизодически; при наличии фибринозного плеврита становится постоянной и интенсивной. Температурная реакция колеблется от стойкого субфебрилитета до гипертермии.
Осложнения
Небольшой по объёму постлучевой пневмонит часто распознаётся несвоевременно. Обнаруживается на стадии пневмофиброза с бронхоэктазами, плевродиафрагмальными спайками, смещением средостения. Из-за массивного склеротического процесса возникают необратимые дыхательные нарушения. Формируется хроническое лёгочное сердце, значительно ухудшается качество жизни. При обширных изменениях развивается тяжёлая острая дыхательная недостаточность, требующая перевода на искусственную вентиляцию лёгких. Может наступить летальный исход.
Диагностика
Чёткая связь респираторных нарушений с проводимой радиотерапией позволяет пульмонологу заподозрить постлучевой пневмонит. При сборе анамнеза уточняются дозы, количество и давность сеансов облучения, сочетание с химиотерапией или операцией. Особое внимание уделяется локализации и размерам очага. Следует учитывать наличие общей реакции. Основные диагностические мероприятия включают:
Дополнительно выполняется исследование газового состава крови и функции внешнего дыхания. В неясных случаях для уточнения диагноза используется МРТ. Постлучевой пневмонит следует дифференцировать с метастатическим обсеменением, бактериальной пневмонией, а также с туберкулёзом и микозами, которые могут быть спровоцированы вторичным иммунодефицитом.
Лечение постлучевого пневмонита
При подтверждении радиационной пневмонии назначается консервативная терапия. Применяются фармакологические средства, физиотерапевтические методы, лечебная физкультура. Основные мероприятия направлены на снижение смертности, восстановление респираторных функций организма, минимизацию последствий. Для достижения терапевтического эффекта комплексно используются следующие группы препаратов:
Профилактика и прогноз
Для предотвращения нежелательных реакций при проведении лучевой терапии пациенту рекомендуется сбалансированное калорийное питание, прогулки на свежем воздухе. Необходимо контролировать показатели крови, общее состояние больного. При появлении тромбопении, лейкопении, кровохарканья лучевую терапию следует прекратить. Рациональный индивидуальный подход, использование методов фигурных полей облучения позволяют значительно снизить частоту возникновения индуцированных радиацией осложнений. При радикальной радиотерапии рака лёгкого в профилактических целях рекомендуется одновременное переливание облучённой аутокрови, использование энтеросорбентов.
Прогноз во многом определяется течением основного заболевания, площадью повреждения лёгкого. Адекватно пролеченные небольшие пульмониты нередко подвергаются обратному развитию. Формирование фиброза продолжается от 6 месяцев до 2 лет, после чего изменения носят стабильный характер, и нарушения становятся необратимыми. Реабилитационные мероприятия способны влиять на процесс фиброзирования. Острый респираторный дистресс-синдром в ряде случаев заканчивается смертью.
Пневмонит у взрослых и детей
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Пульмонологи относят пневмонит к интерстициальным легочным заболеваниям, отличительной особенностью которых является повреждение тканей, поддерживающих внутрилобулярную воздухообменную часть легких и образующих ее важнейшие структуры – альвеолы.
Код по МКБ-10
Эпидемиология
Реальная статистика пневмонита неизвестна. По некоторым данным, распространенность идиопатической интерстициальной пневмонии (которая многими определяется как идиопатический пневмонит) на 100 тыс. населения Европейского континента и Северной Америки оценивается в 7-50 случаев с тенденцией к постоянному росту. [1]
Хроническая форма пневмонита отмечается почти у 5% пациентов с данным заболеванием.
Острым волчаночным пневмонитом страдают до 10% больных СКВ. А радиационный или лучевой пневмонит после лучевой терапии запущенного рака легких наблюдается у трех пациентов из десяти. [2]
По информации ВОЗ, пневмонит входит в тройку основных причин смерти пожилых людей от дыхательной недостаточности. [3]
Причины пневмонита
Из-за отсутствия терминологической однозначности некоторые медики продолжают трактовать название «пневмонит» как общее обозначение воспалительных процессов в легких, но следует сразу пояснить, в чем состоит отличие пневмонита от пневмонии. В первую очередь, это различия этиологические: если воспаление при пневмонии вызывается инфекцией – бактериальной, вирусной или грибковой, то у пневмонита причины не связаны с указанными инфекциями, и воспаление является иммунологически опосредованным. Таким образом, вирусный пневмонит как диагноз противоречит выявленной исследователями патогенетической сути заболевания, и публикации о пневмоните, возникающем при поражении вирусами (RSV, Varicella Zoster, HSV или Cytomegalovirus), относятся к 70-90-м годам прошлого столетия.
Также нужно учитывать особенности альтерации легочной ткани: воспаление в случаях пневмонии имеет экссудативный характер с инфильтрацией паренхимы, а для пневмонита характерно фиброзное изменение тканей альвеолярного и внутридолькового интерстиция.
В зависимости от этиологии различают типы или виды данной легочной болезни, в том числе, и пневмониты у детей, развивающиеся по тем же причинам.
Воспаление интерстиция, вызванное иммунным ответом на длительно вдыхаемые вещества, находящие в воздухе (аэроаллергены), определяется как гиперчувствительный пневмонит или гиперсенситивный пневмонит; более простое определение – аллергический пневмонит, который часто называют экзогенным аллергическим альвеолитом. Триггерами иммунной реакции, приводящей к поражению легочного интерстиция, может быть содержащая белки животного или растительного происхождения пыль (вдыхаемая во время сельскохозяйственных и других работ). К такому типу относят так называемое «легкое любителя птиц» – результат иммунной реакции на белки птичьих перьев и их сухого помета. [4]
Если при серологическом анализе периферической крови выявлен повышенный уровень участвующих в реакции гиперчувствительности эозинофилов, специалисты могут определять эозинофильный пневмонит (также называемый синдромом Леффлера или острой эозинофильной пневмонией) или гиперчувствительный реактивный пневмонит. Когда вдыхаются присутствующие в воздухе низкомолекулярные химические вещества – газообразные или в виде водных дисперсий – диагностируется химический пневмонит. А при поражениях легких, вызываемых вдыханием токсических веществ, может развиваться токсический пневмонит. [5]
Что такое лекарственные пневмониты, подробнее в публикации – Лекарственные поражения легких. Например, пневмонит является одним из побочных действий таких противоопухолевых препаратов, как Азатиоприн, Ниволумаб, Циклофосфамид, Тоцилизумаб, Прокарбазин и др. Кроме того, зарубежные специалисты выделяют иммунный пневмонит – побочный эффект иммунотерапии рака с помощью так называемых ингибиторов иммунных контрольных точек: препаратов Ипилимумаб и Тремелимумаб.
Отдельно выделяется аспирационный пневмонит, провоцируемый попаданием в нижние отделы дыхательных путей содержимого желудка (синдром Мендельсона или кислотно-аспирационный пневмонит, вызванный пищей, который часто сопровождает миастению глотки), а также возникающий после назогастральной интубации или при общем наркозе, вызывающем рвоту. [6]
Обтурационный пневмонит чаще всего связан с обструкцией дыхательных путей опухолью, например, у пациентов с плоскоклеточным раком легкого.
Вследствие воздействия ионизирующего излучения на легкие – при лучевой терапии злокачественных новообразований в области средостения – бывает радиационный пневмонит; другие определения – постлучевой или лучевой пневмонит.
Десквамативные или деструктивные пневмониты – с нарушение структуры интерстиция – могут иметь любую этиологию, в том числе, многолетнее курение. [7]
У пациентов с аутоиммунными заболеваниями отмечается неспецифический пневмонит. Так, при диффузном аутоиммунном заболевании соединительной ткани – системной красной волчанке – практически в половине случаев наблюдается острый или хронический волчаночный пневмонит или люпус-пневмонит. [8]
Такое осложнение терминальной стадии прогрессирующей недостаточности почек, как уремический пневмонит, связывают с диффузными нарушениями проницаемости альвеолокапиллярных мембран, а также интерстициальным и внутриальвеолярным отеками на фоне снижения факторов свертывания крови из-за высокого содержания в ней продуктов метаболизма аминокислот и белков – азота мочевины.
Достаточно часто причины пневмонита выяснить не удается, и тогда диагностируют идиопатический пневмонит, который может называться идиопатическим фиброзирующим альвеолитом.
Факторы риска
Основные факторы риска развития пневмонитов включают:
Риск аспирации из желудка в легкие и развития аспирационного пневмонита повышен при травмах, эпилептических припадках, нарушениях моторики пищевода и тяжелом гастроэзофагеальном рефлюксе. [9]
Патогенез
При пневмоните патогенез поражения соединительнотканного интерстиция, эластичных стенок альвеол и межальвеолярных перегородок обусловлен нарушением их структуры на клеточном уровне и прогрессирующим фиброзом.
Интерстиций состоит из волокон (эластических и коллагеновых), фибробластов, макрофагов соединительной ткани (гистиоцитов), нейтрофилов и некоторых других клеточных компонентов.
Реакция аутоиммунных антител на антиген приводит к усиленному делению эффекторных Т-клеток – Т-хелперных лимфоидных клеток второго типа (Th2), которые стимулируют клеточный иммунный ответ на немикробные чужеродные вещества, которые являются аллергенами.
Ответ заключается в стимуляции провоспалительных цитокинов, хемокинов, NK и В-лимфоцитов тканей альвеолярного интерстиция и повышении активности трансформирующего фактора роста (TGF-β) и роста фибробластов (FGFR1-3). Это вызывает интенсивную пролиферацию обычных фибробластов, а также многократное возрастание численности присутствующих в легочных тканях миофибробластов (гладкомышечных фибробластов), продуцирующих белки и протеазы внеклеточного матрикса. [10]
Симптомы пневмонита
На основании симптомов и данных инструментальной диагностики классифицируется острый, подострый и хронический пневмонит.
Как правило, первые признаки пневмонита – это диспноэ (одышка) и сухой отрывистый кашель.
У разных пациентов пневмонит может развиваться по-разному, но наиболее частые симптомы проявляются:
При остром интерстициальном пневмоните кашель может быть с отхождение густой слизистой мокроты, а трудности с дыханием во многих случаях быстро прогрессируют, что приводит к серьезной дыхательной недостаточности на более поздней стадии.
Билатеральный или двухсторонний пневмонит развивается, когда повреждается альвеолярный интерстиций обоих легких.
Кроме одышки и кашля, симптомами лучевого пневмонита являются лихорадка, тяжесть в боль в грудной клетке.
При волчаночном пневмоните наблюдается непродуктивный кашель с кровотечением.
Пневмонит при раке легких проявляется длительным кашлем с одышкой и охриплостью голоса, а также болью в груди (особенно сильной при глубоком вдохе). А при определенной локализации первичной опухоли или ее разрастании может развиваться обтурационный пневмонит при раке легкого с уменьшением его объема – ателектазом легкого, который приводит к развитию респираторного дистресс-синдрома. [11]
Осложнения и последствия
Чем опасен пневмонит? При отсутствии лечения или его позднем начале пневмонит может давать такие осложнения и последствия, как:
Диагностика пневмонита
Клиническая диагностика пневмонитов предполагает составление полного анамнеза и обширное исследование органов дыхания.
Необходимые анализы включают общий и биохимический анализ крови; иммунологический анализ крови – на антиген-специфическик антитела IgG и другие циркулирующие иммунные комплексы в крови.
Проводится диагностический бронхоальвеолярный лаваж (промывание) и лабораторное исследование полученной жидкости.
Инструментальная диагностика использует функциональные легочные пробы (спирометрию и оксиметрию), рентген и компьютерную томографию грудной клетки (КТ). В сомнительных случаях нужна эндоскопическая бронхоскопия с биопсией легочной ткани. [12]
Компьютерная томография дает намного более подробную информацию об изменениях в легких, чем обычная рентгенография, и пневмонит на КТ легких визуализируется в виде различной степени увеличения толщины стенок альвеол и перегородок между ними. При этом помутнение и уплотнение интерстиция имеет сходство с матовым стеклом, а рисунок легких – с ячейками сот (из-за мелких очагов фиброза).
Дифференциальная диагностика
Гиперчувствительный пневмонит может быть похож на некоторые инфекционные и фиброзные заболевания легких. Поэтому дифференциальная диагностика пневмонита проводится с облитерирующим бронхиолитом, бронхиальной астмой и бронхоэктатической болезнью; инфекционной интерстициальной пневмонией и пневмокониозом; идиопатическим фиброзом, гемосидерозом и альвеолярным протеинозом легких; гранулематозными заболеваниями легких (саркоидозом, бериллиозом, микобактериальными инфекциями), синдромом Черджа-Штрауса; карциноматозным лимфангитом и саркоидозом. [13], [14]
Во многих случаях пневмонит и альвеолит считаются синонимами, например, аллергический альвеолит и гиперчувствительный (аллергический) пневмонит по всем параметрам представляют собой одно и то же заболевание. [15]
Пневмония или пневмонит при коронавирусе ковид?
Причина COVID-19 – инфекционная, вызываемая вирусом SARS-CoV-2. Наиболее частое осложнение – вирусная интерстициальная пневмония с высокой вероятностью развития острого респираторного дистресс-синдрома и последующей дыхательной недостаточности.
При этом, пневмония при коронавирусе ковид имеет схожие симптомы и результаты КТ легких с острым гиперсенситивным пневмонитом и иммунным пневмонитом (связанным с лечением онкологии ингибиторами иммунных контрольных точек), что без тщательного тестирования на вирус CoV-2 усложняет диагностику.
Пневмония при COVID-19 проявляется повышением температуры и кашлем, а респираторный дистресс-синдром развивается позже. При пневмоните же сразу появляются одышка и кашель, но лихорадка наблюдается крайне редко.
К кому обратиться?
Лечение пневмонита
Чаще всего лечение пневмонитов заключается в применении системных кортикостероидов, способствующих иммуносупрессии. Назначаются пероральные ГКС Преднизолон или Метилпреднизолон (стандартная дозировка – по 0,5 мг/кг массы тела в течение двух-четырех недель. Длительный прием кортикостероидов повышает риск развития инфекций и может привести к остеопорозу.
Снижают образование антител иммунодепрессанты Микофенолата мофетил (Супреста, ММФ-500), Анакинра (Кинерет), Пирфенидон (Эсбриет). Побочные действия препарата Анакинра проявляются головной болью, лейкопенией и тромбоцитопенией. Снижающее иммунитет средство Пирфенидон противопоказано при недостаточности печени и почек. А среди его побочных эффектов в инструкции указаны головная боль и головокружение; тошнота, рвота и диарея/запор; снижение аппетита и массы тела; боли в области подреберья, в суставах и мышцах; гиперемия кожи с высыпаниями и зудом. [16]
Применяются и другие лекарства, в частности, ингибитор рецепторов фактора роста фибробластов и трансформирующего фактора роста Нинтеданиб (Варгатеф, Офев) в капсулах для перорального приема. Это средство может вызывать тошноту, рвоту, диарею, абдоминальные боли, ухудшение аппетита, повышение уровня печеных трансминаз. [17]
Лечение лучевого пневмонита проводится ГКС, противоотечными средствами и препаратами, расширяющими бронхи.
Проблемы с дыханием требуют кислородной терапии, в тяжелых случаях – искусственной вентиляции легких. [18]
Пациентам с прогрессирующим гиперчувствительным пневмонитом при неэффективности консервативной терапии и угрозе летальной дыхательной недостаточности показано хирургическое лечение – трансплантация легких.