Обострение астмы чем лечить
Что такое бронхиальная астма? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сергеева А. Л., аллерголога со стажем в 15 лет.
Определение болезни. Причины заболевания
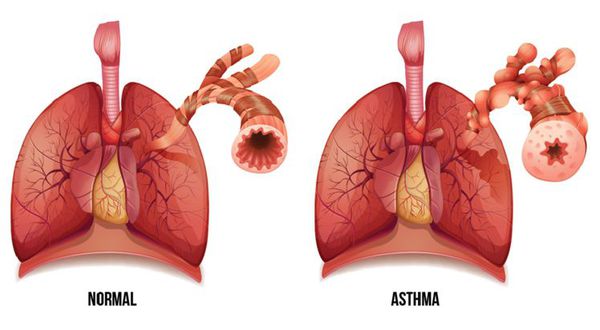
Бронхиальная астма (БА) — это заболевание, характерным проявлением которого является хроническое воспаление дыхательных путей, респираторные симптомы (свистящие хрипы, одышка, заложенность в груди и кашель), которые варьируют по времени и интенсивности и проявляются вместе с вариабельной обструкцией дыхательных путей. [1]
БА занимает лидирующую позицию по распространенности среди населения. Если верить статистике, за 15 лет зафиксировано удвоение количества заболевших этой патологией.
На появление и развитие БА влияет ряд причин. Среди них: бытовые аллергены, условия труда, генетические причины и других факторы.
Бытовые аллергены
Условия труда
Согласно эпидемиологическим исследованиям, удельный вес бронхиальной астмы, возникающей под влиянием неблагоприятных факторов производственной среды, составляет от 2 до 15 %. Существует множество веществ, которые приводят к развитию профессиональной астмы. Среди них: фталаты, альдегиды, изоцианаты, металлы, зерновая и мучная пыль, флюсы, эпихлоргидрин, формальдегид, аллергены животных, смолы и древесная пыль, клеи, латекс.
Перечень профессий, у представителей которых чаще всего развивается профессиональная астма:
Генетические причины
К другим предрасполагающим факторам относятся:
Симптомы бронхиальной астмы
Характерные симптомы бронхиальной астмы:
Признаки бронхиальной астмы изменчивы по тяжести, частоте появления и зависят от контакта с различными аллергенами и другими триггерными факторами. Зависят они и от подобранного противоастматического лечения, количества и тяжести сопутствующих заболеваний. Чаще всего симптомы БА беспокоят в ночное время или в ранние утренние часы, а также после физических усилий, что приводит к снижению физической активности больных. Воспалительные изменения в бронхиальном дереве и гиперреактивность дыхательных путей выступают основными патофизиологическими признаками БА. [5]
Механизмы, вызывающие основные симптомы БА [5]
| Симптом | Механизм |
|---|---|
| Кашель | Раздражение рецепторов бронхов, сокращение гладкой мускулатуры бронхов |
| Свистящее дыхание | Бронхообструкция |
| Заложенность в груди | Констрикция мелких дыхательных путей, воздушные ловушки |
| Одышка | Стимулированная работа дыхания |
| Ночные симптомы | Воспалительный процесс, гиперреактивность бронхов |
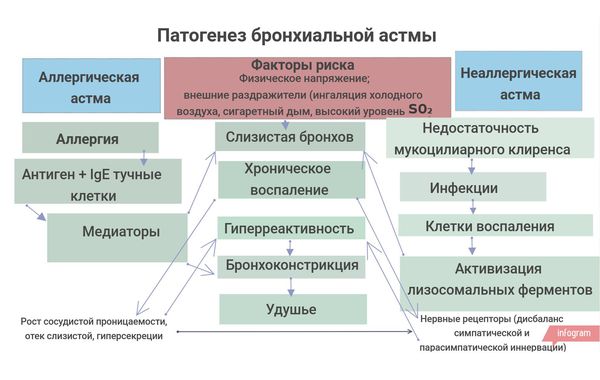
Патогенез бронхиальной астмы
Патогенез бронхиальной астмы можно наглядно представить в виде схемы:
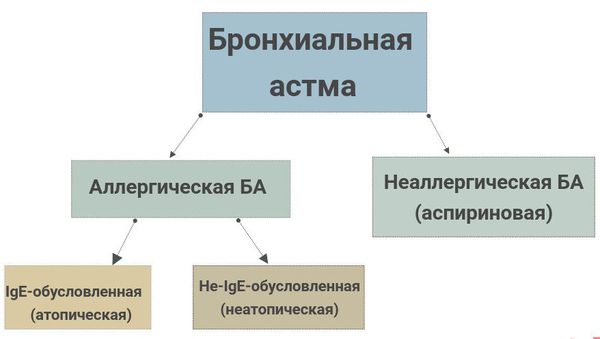
Классификация и стадии развития бронхиальной астмы
Сегодня есть огромное количество классификаций БА. Ниже представлены основные, они помогают в понимании причин и необходимы для статистики. Кроме того, приведен современный подход в рассмотрении проблемы астмы, как выделение фенотипов астмы. [1] [6]
В России используется следующая классификация БА:
Классификация БА (МКБ-10)
| J45, J45.0 Астма с преобладанием аллергического компонента |
| аллергическая экзогенная |
| атопическая |
| Бронхит аллергический без доп. уточнений |
| Ринит аллергический с астмой |
| Сенная лихорадка с астмой |
| J45.1 Астма неаллергическая |
| идиосинкратическая |
| эндогенная неаллергическая |
| J45.8 Астма сочетанная |
| ассоциация с состояниями, упомянутыми в J45.0, J45.1 |
| J45.9 Астма без уточнения |
| астма поздно начавшаяся |
| астматический бронхит без доп. уточнений |
| J46 Астматический статус |
| астма тяжелая острая |
Приоритетное внимание сейчас уделяется персонализированной медицине, которая на данный момент не имеет возможности создания индивидуального лекарственного препарата и способов обследования или предупреждения развития заболевания для конкретного больного, но предложено выделять отдельные категории. Эти подгруппы больных называют фенотипами БА, характеризующимися особенностями в причинах, развитии, методах обследования и терапии. [1] [8]
На данный момент существуют следующие фенотипические формы БА:
Осложнения бронхиальной астмы
Если вовремя не поставить диагноз бронхиальной астмы и не подобрать терапию, которая позволит контролировать течение болезни, могут развиться осложнения:
Диагностика бронхиальной астмы
Бронхиальная астма представляет собой клинический диагноз, который устанавливает врач, учитывая жалобы, анамнестические особенности пациента, функциональные методы диагностики с учетом степени обратимости обструкции бронхов, специального обследования на наличие аллергопатологии и дифференциальной диагностики с прочими болезнями со схожими жалобами. Дебют развития заболевания чаще всего происходит в возрасте от 6 лет, реже после 12 лет. Но появление возможно и в более позднем возрасте. [9] Пациенты жалуются на эпизоды затрудненного дыхания ночью, в предутренние часы или связывают жалобы с эмоциональной, а иногда и физической перегрузкой. Эти симптомы сочетаются с затруднением дыхания, с нарушениями выдоха, «свистами» в груди, рецидивирующим кашлем с небольшим количеством мокроты. Эти симптомы могут купироваться самостоятельно или с использованием лекарственных бронхорасширяющих препаратов. Необходимо связать появления признаков БА после взаимодействия с аллергенными веществами, сезонность появления симптомов, связь с клиническими признаками насморка, присутствие в анамнезе атопических заболеваний или астматических проблем.
При подозрении на диагноз БА следует задать вопросы:
Специфические методы постановки диагноза
1. Оценка функции работы легких и степени возвратимости бронхиальной констрикции
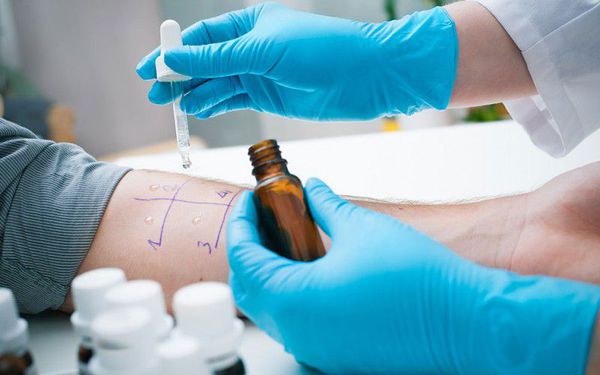
2. Аллергообследование. Подразумевает проведение аллергопроб на коже, тестов-провокаторов с некоторыми видами аллергенов, лабораторного исследования для выявления специфических IgE-антител. Наиболее распространенными являются кожные пробы, так как это простые методы по технике выполнения, достоверно точные и безопасные для пациентов.
2.1. Существуют следующие виды кожных аллергопроб по технике выполнения:
Чтобы проводить кожные пробы, необходимы данные из истории болезни пациента, свидетельствующие за однозначную связь жалоб и контакта с тем аллергеном или их группой в патогенезе болезни, IgE-зависимый тип аллергической реакции.
Кожное тестирование не проводится в случаях:
2.2. Провокационный ингаляционный тест. Эксперты Респираторного Общества из Европы рекомендуют проводить данное исследование. Перед исследованием проводят спирометрию, и если уровень ОФВ1 не снижается ниже отметки 70% от нормы, пациент допускается до провокации. Используют небулайзер, с помощью которого можно струей выдавать определенные дозы аллергена, и пациент делает несколько ингаляций с определенными разведениями аллергенов под постоянным контролем врача-аллерголога. После каждой ингаляции оцениваются результаты через 10 мин трижды. Тест расценивается как положительный при уменьшении ОФВ1 на 20% и больше от начальных показателей.
2.3. Методы лабораторной диагностики. Диагностика в лаборатории выступает неосновным методом. Проводится, если необходимо еще одно исследование для подтверждения диагноза. Основными показаниями для назначения лабораторной диагностики являются:
В лабораториях применяют следующие методы определения общего и специфического IgE — радиоизотопный, хемилюминисцентный и иммуноферментный анализы.
Самый новый подход к диагностике аллергических заболеваний на данный момент — это молекулярное аллергообследование. Оно помогает более точно поставить диагноз, рассчитать прогноз течения болезни. Для диагностики важно учитывать следующие нюансы:
Лечение бронхиальной астмы
К сожалению, современная медицина не может вылечить больного от бронхиальной астмы, однако все усилия сводятся к созданию терапии с сохранением качества жизни пациента. В идеале при контролируемой БА должны отсутствовать симптомы заболевания, сохраняться нормальными показатели спирометрии, отсутствовать признаки патологических изменений в нижних отделах легких. [1]
Консервативные методы лечения
Фармакотерапию БА можно разделить на 2 группы:
Препараты для купирования приступов следующие:
К препаратам для поддерживающей терапии бронхиальной астмы относят:
Для лечения бронхиальной астмы важны как лекарственные препараты, так и способы введения данных веществ в организм и дыхательные пути. Препараты могут назначаться внутрь per os, парентерально, ингаляционно.
Выделяют следующие группы доставки лекарственных препаратов через дыхательные пути:
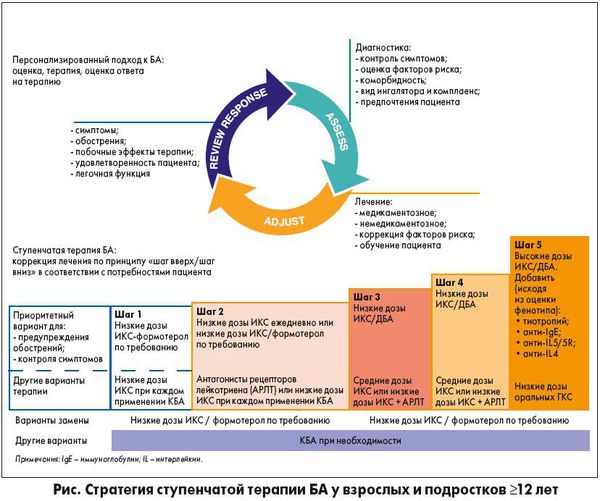
Европейские рекомендации по лечению астмы (GINA, 2019)
Европейскими рекомендациями предложен ступенчатый подход к лечению бронхиальной астмы. Выбор ступени зависит от степени выраженности симптомов. Увеличение выраженности при отсутствии контроля или при высоком риске обострений — подъём на ступень вверх.
Снижаться на ступень следует не ранее чем через три месяца стабильного контроля астмы. Снижение должно быть очень плавным — каждые три месяца уменьшать дозировку ингаляционных глюкокортикостероидов (иГКС) не более чем на 50 %.
Монотерапия короткодействующищими β2-агонистами (КДБА), по новым рекомендациям, не рекомендуется даже для устранения симптомов в связи с высоким риском обострений и смерти.
На второй ступени используют низкие дозы иГКС плюс ДДБА ежедневно. Лечение низкими дозами ингаляционных кортикостероидов (иКС) позволяет избежать обострений, улучшает качество жизни, уменьшает выраженность симптомов.
У взрослых стартовая доза бекламетазона дипропионата составляет 400 мкг, у детей — 200 мкг. Дети, получающие более 400 мкг иГКС, должны наблюдаться у педиатра.
Антилейкотриеновые препараты, как добавление к иГКС, применяются при наличии гиперчувствительности дыхательных путей, вирусозависимой астме и аллергическом рините.
При противопоказаниях к приёму длительно действующих β2-агонистов ( ДДБА) следует к иГКС добавить тиотропий бромид. Также его добавляют к комбинации иГКС и ДДБА при частых или тяжёлых обострениях.
При назначении высоких доз иГКС все пациенты, особенно дети, должны наблюдаться у специалиста по тяжёлой бронхиальной астме.
Для улучшения качества жизни, уменьшения выраженности симптомов и частоты обострений назначают омализумаб, меполизумаб, реслизумаб, бенрализумаб, дупиламаб. Назначение препаратов и подбор дозировки проводит врач.
При бронхиальной астме применяется дыхательная гимнастика по Бутейко, но она не уменьшает воспаление. Гимнастика состоит из серии упражнений, направленных на мышечное расслабление и уменьшение частоты дыхания, которое должно стать плавным и медленным, без глубоких и частых вдохов.
Таким образом, по новым рекомендациям следует:
Коронавирусная инфекция и бронхиальная астма
В связи с новой коронавирусной инфекцией рекомендовано по возможности уменьшить использование спирографии (метод оценки состояния лёгких путем измерения объёма и скорости выдыхаемого воздуха) и сократить лечение небулайзерами, заменив их на спейсеры с маской. По сравнению с небулайзером, спейсером проще пользоваться, он более компактный и эффективный.
Народные способы лечения
Прогноз. Профилактика
В современных условиях нет доказательств, что экологические, климатические факторы, нарушения питания могут ухудшать течение БА, и устранение этих триггеров поможет снизить тяжесть заболевания и уменьшить объем фармакотерапии. Требуется проведение дальнейших клинических наблюдений в этом ключе. [7]
Выделяют первичную профилактику. Она включает:
Вторичная профилактика включает:
За дополнение статьи благодарим Елену Лобову — врача-пульмонолога, научного редактора портала «ПроБолезни».
Лечение обострения бронхиальной астмы на догоспитальном этапе
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, характеризующееся бронхиальной обструкцией, изменяющейся с течением времени.
МГМСУ, Москва
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, характеризующееся бронхиальной обструкцией, изменяющейся с течением времени. У предрасположенных лиц это воспаление приводит к повторным эпизодам одышки, тяжести в грудной клетке и кашлю, особенно ночью и/или ранним утром. Эти симптомы сопровождаются распространенной, но вариабельной обструкцией бронхиального дерева, которая может быть частично обратима спонтанно или исчезает под влиянием лечения.
Обструкция дыхательных путей бывает четырех форм: острая бронхоконстрикция вследствие спазма гладких мышц; подострая — из-за отека слизистой дыхательных путей; обтурационная — при образовании слизистых пробок; склеротическая — в результате склероза стенки бронхов при длительном и тяжелом течении заболевания.
Таким образом, БА представляет собой воспаление дыхательных путей, приводящее к гиперреактивности бронхов, их обструкции вязким секретом и формированию респираторных симптомов.
Основным поводом для вызова бригады скорой медицинской помощи являются жалобы больного на одышку или удушье. Эти симптомы, по данным ССиНМП Москвы, в 1999 году в 83% явились причиной обращения больных БА.
Какова же должна быть тактика врача догоспитальной неотложной помощи? Чем должен руководствоваться врач, назначая лекарственную терапию? Чем определяются показания для госпитализации больных БА? Последовательность действий врача скорой помощи в этой ситуации следующая:
1) постановка диагноза; 2) определение степени тяжести обострения БА; 3) выбор препарата, его дозы и формы введения; 4) оценка эффекта лечения и определение дальнейшей тактики ведения больного.
Диагноз БА на догоспитальном этапе ставится на основании жалоб, анамнеза заболевания и клинического обследования. Это достигается путем выявления приступов удушья или одышки, свистящих хрипов, кашля. Эти симптомы могут исчезать спонтанно или после применения бронходилататоров и противовоспалительных препаратов. Имеет значение связь этих симптомов с факторами риска БА, а также наличие в анамнезе у больного или его родственников установленной БА и других аллергических заболеваний. В клинике внимание привлекает вынужденное положение больного, включение вспомогательной дыхательной мускулатуры в акт дыхания, сухие хрипы, которые слышны на расстоянии и/или при аускультации над легкими.
При наличии (в том числе и у больного) пикфлоуметра или спирометра регистрируется значительная бронхообструкция: объем форсированного выдоха ПСВ (ОФВ1) менее 80% от должного или нормального.
Повторное появление одышки или удушья свидетельствует об обострении БА, которое может протекать в виде острого приступа, связанного с бронхоспазмом, или обострения заболевания, обусловленного постепенным развитием бронхиальной обструкции. Последнее характеризуется длительным (дни, недели, месяцы) затруднением дыхания с клинически выраженным синдромом бронхиальной обструкции, на фоне которого могут повторяться острые приступы бронхиальной астмы различной тяжести.
Обострения бронхиальной астмы являются основной причиной вызовов скорой помощи и госпитализации пациентов.
Оценка обострения БА проводится по клиническим признакам и (при наличии пикфлуометра) функциональным дыхательным пробам. Обострение по степени тяжести может быть легким, среднетяжелым, тяжелым и с угрозой остановки дыхания.
Тактика догоспитальной терапии полностью определяется степенью выраженности обострения БА, поэтому при формулировке диагноза врачом СС и НМП необходимо указывать степень тяжести обострения БА.
Тактика врача при лечении приступа бронхиальной астмы имеет несколько общих принципов.
а) какие бронхолитические препараты назначались, способ их введения; дозы и кратность назначения;
б) время последнего приема препаратов;
в) получает ли больной системные кортикостероиды, в каких дозах.
Современное оказание помощи больным БА подразумевает применение только следующих групп лекарственных средств:
Селективные β-2-агонисты адренорецепторов короткого действия, обладая бронхолитическим действием, являются препаратами первого ряда при лечении приступов бронхоспазма.
Для получения фармакодинамического ответа за короткий период времени (5-10 мин) необходима доставка терапевтической дозы препарата непосредственно в бронхи больного. Это достигается небулайзерной терапией.
Сальбутамол (вентолин) — один из самых безопасных β-2-агонистов.
Бронхорасширяющий эффект сальбутамола наступает через 4-5 мин. Действие препарата постепенно достигает своего максимума к 40-60-й минуте. Период полувыведения 3-4 ч, а продолжительность действия составляет 4-5 ч.
Способ применения. С помощью небулайзера — по 2,5 мг сальбутамола в физиологическом растворе 5-10 мин. Если улучшения не наступает, проводят повторные ингаляции сальбутамола по 2,5 мг каждые 20 мин.
Другой селективный β-2-агонист — фенотерол (беротек), имеющий меньшую селективность в отношении β-2-адренорецепторов. Его бронхолитический эффект наступает через 3-4 мин и достигает максимума к 45-й минуте. Период полувыведения равен 3-4 ч, а продолжительность действия фенотерола составляет 5-6 ч.
Способ применения. С помощью небулайзера — по 0,5-1,5 мл фенотерола в физиологическом растворе 5-10 мин. Если улучшения не наступает, проводят повторные ингаляции в той же дозе каждые 20 мин.
При применении β-2-агонистов адренорецепторов возможны нарушения ритма, артериальная гипертензия, возбуждение, тремор рук. Побочные эффекты более ожидаемы у больных с заболеваниями сердечно-сосудистой системы, в старших возрастных группах они проявляются при неоднократном применении бронходилататора, зависят от дозы и способа введения препарата.
Относительные противопоказания к применению ингаляционных β-2-агонистов — тиреотоксикоз, пороки сердца, тахиаритмия и выраженная тахикардия, острая коронарная патология, декомпенсированный сахарный диабет, повышенная чувствительность к β-адреномиметикам.
К группе холинолитических средств относится ипратропиум бромид (атровент) — антихолинергическое средство с высокой степенью связывания мускариновыми рецепторами. Преимущество препарата — низкая, не более 10%, биодоступность, что обусловливает хорошую переносимость препарата.
Способ применения. С помощью небулайзера — по 0,4-2,0 мл (0,5 мг) в сочетании с β-2-агонистами. Ипратропиум бромид применяется в случае неэффективности β-2-агонистов как дополнительное средство с целью усиления их бронхолитического действия, при индивидуальной непереносимости β-2-агонистов, у больных с хроническим бронхитом.
В последние годы появились комбинированные препараты, сочетающие в себе два бронхорасширяющих вещества — β-2-агонист фенотерол и блокатор М-холинорецепторов ипратропиум бромид — беродуал. Одна доза беродуала содержит в два раза меньше фенотерола (0,05 мг), чем одна доза беротека-100, и эквивалентную дозу ипратропиума бромида (0,02 мг).
Действие таких препаратов начинается через 30 сек. Уже через 2 мин достигается результат, на 50% превышающий эффект, аналогичный тому, который наблюдается через 1-2 ч после ингаляции. Продолжительность действия превышает 6 ч.
Способ применения. С помощью небулайзера для купирования приступа ингалируют беродуал 1-4 мл в физиологическом растворе 5-10 мин. Если улучшения не наступает, проводят повторную ингаляцию каждые 20 мин.
При оказании неотложной помощи больным БА традиционно используются метилксантины, и прежде всего теофиллины. Эуфиллин — представляет собой комбинацию теофиллина (80%), определяющего фармакодинамику препарата, и этилендиамина (20%), обусловливающего его растворимость. Препарат вводится внутривенно, при этом действие начинается сразу и продолжается до 6-7 ч. Для теофиллина характерна узкая «терапевтическая широта», т. е. даже при небольшой передозировке препарата возможно развитие побочных эффектов. Период полувыведения у взрослых равен 5-10 ч. Около 90% введенного препарата метаболизируется в печени, метаболиты и неизмененный препарат (7-13%) выделяются с мочой. У подростков и курильщиков метаболизм теофиллина ускорен, что может потребовать увеличения дозы препарата и скорости инфузии. Нарушения функции печени, застойная сердечная недостаточность и пожилой возраст, наоборот, замедляют метаболизм препарата, увеличивают опасность развития побочных эффектов и обусловливают необходимость снижения дозы и уменьшения скорости внутривенной инфузии эуфиллина.
Эуфиллин применяется для купирования приступа БА при отсутствии ингаляционных средств или как дополнительная терапия при тяжелом или угрожающем жизни обострении БА. Побочные эффекты эуфиллина хорошо известны. Со стороны сердечно-сосудистой системы — резкое падение артериального давления, сердцебиение, нарушения ритма сердца, боли в области сердца; со стороны желудочно-кишечного тракта — тошнота, рвота, диарея; со стороны ЦНС — головная боль, головокружение, тремор, судороги.
Не рекомендуется сочетанное применение эуфиллина и больших доз β-адреномиметиков, поскольку терапевтический эффект при этом не усиливается, а риск развития осложнений увеличивается. Препарат несовместим с раствором глюкозы.
При тяжелом и угрожающем жизни обострении БА необходимо использовать системные глюкокортикоиды. Они показаны также для купирования приступа удушья у пациента с гормонально-зависимой формой БА или при анамнестических указаниях на необходимость их применения.
При приступе бронхиальной астмы действие глюкокортикоидов начинается через 4-6 ч с момента введения препарата, в случаях длительно текущей выраженной бронхиальной астмы терапевтическое действие может стать заметным лишь после нескольких суток гормонотерапии. В то же время чувствительность β-адренорецепторов к адреномиметикам может восстановиться значительно раньше — через 1-2 ч после внутривенного введения, поэтому в данный период целесообразно параллельно с глюкокортикоидами продолжать бронхолитическую терапию.
Среди побочных эффектов это прежде всего артериальная гипертензия, возбуждение, аритмии, язвенные кровотечения. Поэтому применять системные глюкокортикоиды нельзя при язвенной болезни желудка и двенадцатиперстной кишки, тяжелой форме артериальной гипертензии, почечной недостаточности.
Наиболее известным стероидным препаратом является преднизолон — дегидрированный аналог гидрокортизона, который относится к синтетическим глюкокортикостероидным гормонам. Его период полувыведения равен 2-4 ч, продолжительность биологического эффекта — 18-36 ч. В плазме большая часть преднизолона связывается с транскортином (кортизолсвязывающим глобулином). Метаболизируется в основном в печени с образованием неактивных метаболитов. 20% препарата выводится в неизмененном виде с мочой.
Негалогеновый производный преднизолона метилпреднизолон (солумедрол, метипред), обладающий большей противовоспалительной и существенно меньшей минералокортикоидной активностью (5 мг преднизолона эквивалентны 4 мг метилпреднизолона).
Препарат характеризуется коротким периодом полувыведения, как и преднизолон, более слабой стимуляцией психики и аппетита. Для терапии обострений бронхиальной астмы используется, как и преднизолон, но в меньших дозах (из расчета метилпреднизолон — преднизолон как 4:5).
Каковы же схемы использования этих препаратов при лечении обострения бронхиальной астмы на догоспитальном этапе?
При легкой степени тяжести обострения рекомендуется сальбутамол (вентолин) 2,5 мг (1 небула) через небулайзер в течение 5-10 мин; или комбинация фенотерола и ипратропиума бромида (беродуал) 0,5-1,5 мл (10-30 капель) через небулайзер в течение 5-10 мин. При отсутствии эффекта в течение 20 мин повторить ингаляцию бронхолитика. При среднетяжелой, тяжелой степени обострения и при угрозе остановки дыхания рекомендуется вентолин 2,5-5 мг (1-2 небулы) или беродуал 1-3 мл (20-60 капель) через небулайзер. В случае неэффективности указанных препаратов вводится эуфиллин 2,4% 10,0 мл на физиологическом растворе в/в медленно (10 мин) и преднизолон в/в 60-90-150 мг соответственно степени тяжести (или метилпреднизолон в/в 40-80-120 мг).
Критериями эффективности проводимого лечения служат: уменьшение одышки и количества сухих хрипов в легких и увеличение ПСВ (ОФВ1) на 60 л/мин (хороший эффект); незначительное уменьшение одышки при сохранении сухих хрипов в легких и отсутствии динамики ПСВ (ОФВ1) (неполный эффект); при сохранении или нарастании одышки и ухудшении ПСВ (ОФВ1) эффект считается плохим.
Показаниями для госпитализации служат следующие критерии: прежде всего госпитализируются больные, входящие в так называемую группу риска смерти от бронхиальной астмы; госпитализации подлежат больные с тяжелым обострением заболевания; при угрозе остановки дыхания; при отсутствии ответа на бронходилатационную терапию.
Это пациенты, длительно использовавшие или недавно прекратившие прием системных кортикостероидов; несколько раз госпитализировавшиеся в отделение интенсивной терапии в течение года; не придерживающиеся плана лечения астмы; имеющие в анамнезе психические заболевания.