О чем говорит количество фолликулов в яичниках на узи
Фолликулы и процессы их созревания
Евграфова Ольга Николаевна
Для того чтобы яйцеклетка достигла состояния, готового к оплодотворению, ей предстоит несколько этапов созревания, которые происходят в фолликулах – округлых образованиях с оболочкой, состоящей из двух слоев эпителия и слоя соединительной ткани. К моменту полового созревания в женских яичниках количество фолликул достигает пятисот. Это примерно в тысячу раз меньше, чем заложено в организме девочки еще на стадии эмбриона. В процессе созревания фолликула внутри него формируется яйцеклетка. Даже сегодня этот процесс не до конца изучен и таит в себе немало темных пятен.
Этапы созревания фолликула
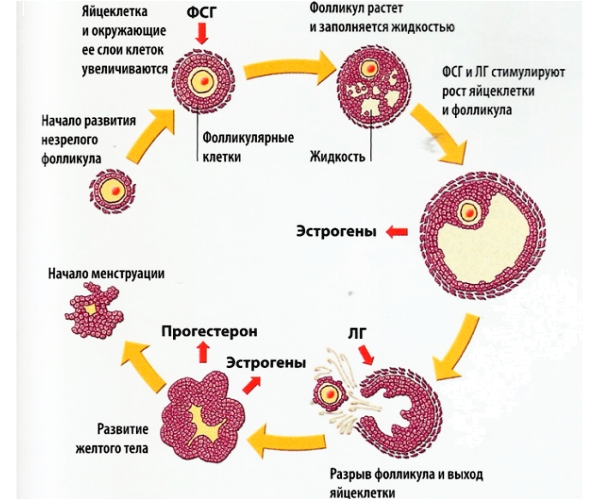
Нормальный менструальный цикл является признаком отсутствия проблем с созреванием фолликулов. Перед овуляцией женщины могут ощущать тянущие боли внизу живота, перевозбуждение или раздражительность, перепады настроения; выделения влагалища могут стать более обильными и густыми. Одним из признаков созревания фолликула также является незначительное снижение температуры за сутки или за 12 часов до момента овуляции. Затем ректальная температура повышается на несколько десятых градуса Цельсия. Отследить выход яйцеклетки из фолликула можно также и при помощи гормональных тестов: перед овуляцией уровень прогестерона повышается.
Обычно менструальный цикл сопровождается созреванием одного единственного фолликула, но бывают случаи, когда одновременно созревают два и более. Это не является патологией, но результатом созревания нескольких фолликул нередко оказывается многоплодная беременность.
Проблемы при созревании
Нарушения могут быть спровоцированы множеством факторов:
Если вследствие нарушения репродуктивной функции фолликул не созревает, то необходимо обратиться к врачу, который установит причины и назначит эффективное лечение.
Преждевременное или запоздалое созревание фолликула также является явлением ненормальным. Если УЗИ обнаруживает множество пузырьков, то такая ситуация ведет к затруднению вызревания доминантного фолликула, что может быть причиной бесплодия.
Диагностика и лечение
Овуляция тесно связана с менструальными циклами. Сигнализировать о проблемах могут даже небольшие задержки, означающие, что фолликул не созревает в отведенное для этого природой время. Отсутствие беременности при нормальной половой жизни без контрацепции на протяжении года говорит о том, что вероятность бесплодия со стороны женщины в данном случае высока. Но обследование необходимо пройти обоим партнерам, так причиной может служить и мужской фактор.
Существует множество методик диагностики бесплодия. Стратегию обследования выбирает лечащий врач. Он может назначить анализы гормонов, УЗИ, а также различные исследования, результаты которых могут косвенно указывать на причины неправильной работы женской репродуктивной системы.
Чаще всего задержка или отсутствие процесса созревания фолликул объясняется гормональными расстройствами. Недостаточный уровень женских гормонов приводит к тому, что коммуникация между фолликулами и организмом практически исчезает. Им как бы не поступает команда к действию. Именно поэтому данную проблему можно решить в частности путем ввода недостающих гормонов.
Но беременность при стимуляции созревания фолликула может наступить. Будущих рожениц, проходивших курс гормональной терапии, врачи ведут весь период вынашивания, а также постродовой.
Смотрите видео о созревании фолликулов и овуляции
Супружеские пары, вовремя обратившиеся к специалистам по причине невозможности зачатия ребенка при регулярной половой жизни в течение одного года, направляются на обследование. Врачи назначают стандартные анализы, позволяющие обнаружить истинную причину бесплодия. Одним из обязательных исследований является фолликулометрия. В ходе этой процедуры удается наблюдать фоллиакулогенез и отследить момент овуляции, если он имеет место. В случае наличия овуляции фолликулометрия позволяет обозначить менструальный цикл и определить наиболее благоприятные для зачатия дни.
Наблюдение фолликулогенеза в рамках диагностики бесплодия дает возможность отследить поведение доминирующего фолликула и дать общую оценку репродуктивных способностей женщины.
В случае отсутствия овуляции, определяемой в ходе фолликулометрии, назначается ряд анализов, среди которых и гормональный. Не стоит отчаиваться, если овуляции нет. Гормональная терапия очень часто помогает созреванию фолликула и выходу готовой к оплодотворению яйцеклетки. Но причины могут быть не только в недостатке гормонов. Целый ряд различных заболеваний, причем многие и них не являются гинекологическими, способен сдерживать созревание фолликул. Даже банальная простуда очень часто приводит к нарушению нормального менструального цикла. Лечащий врач принимает во внимание все факторы, имеющие отношение к фолликулогенезу.
Психологическое состояние, в частности нервозность и страх не наступления беременности, почти всегда влияют на созревание фолликул отрицательно. Абсолютное большинство женщин, обратившихся за помощью в Клинику репродуктивной медицины, приходят со своими страхами. И в этом нет ничего предосудительного, ведь для женщины нет ничего важнее, чем реализоваться как мать. Несостоятельность в плане деторождения для них является сильнейшей психологической проблемой.
Задача врача уже на этапе обследования – максимально снять у женщин страх отсутствия беременности. Этому помогает доброжелательная обстановка в клинике, а также общение с благодарными клиентами, у которых благодаря квалифицированным врачам клиники все получилось.
Следует заметить, что современная репродуктология продвинулась за последнее десятилетие колоссально. Сегодня, если врач считает, что шансы на материнство имеются, то это означает действительно высокую вероятность успеха.
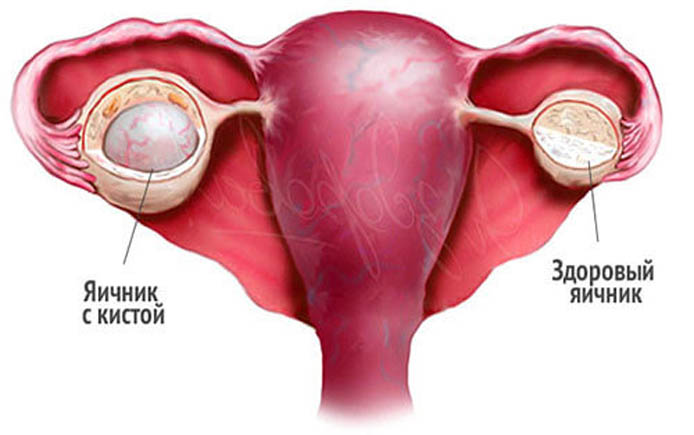
Одним из самых распространенных видов обследования фолликул является УЗИ. Ультразвуковые датчики способны зафиксировать доминантный фолликул. Если же он фиксируется постоянно (независимо от фазы менструального цикла), то ставится диагноз персистенция. Данное заболевание в большинстве случаев излечимо. Но в то же время существует немалая вероятность превращения граафового пузырька в кистозное образование.
Поскольку поведение фолликулов формируется гормонами, именно эндокринные нарушения в организме женщины чаще всего становятся причиной отсутствия овуляцию. Второй по распространенности причиной является киста, в которую трансформировался фолликул, из которого не вышла яйцеклетка. Если графов пузырек превышает в диаметре 25 мм, то врач имеет все основания заподозрить кистозное образование. Если диаметр меньше указанного выше, то речь идет о персистенции либо о так называемой лютеинизации. Подобные кисты диаметром до 50 мм рассасываются без какого-либо лечения от одного до четырех месяцев. Бее крупные кисты требуют гормонотерапии или хирургического вмешательства.
Ответы на популярные вопросы
Почему не лопается фолликул?
По разным, как временным физиологическим так и патологичным причинам.
Какие гормоны нужно проверить, если плохо созревает фолликул?
Перечень гормонов необходимых для сдачи определяет врач, после сбора анамнеза. Если есть подозрения на нарушение фолликулогенеза обязательно сдается ФСГ, ЛГ, тестостерон свободный, эстрадиол, гормоны щитовидной железы, пролактин и кортизол в начале менструального цикла.
Оценка функционального резерва яичников
Овариальный резерв яичников — так можно назвать предполагаемое количество яйцеклеток в яичниках женщины, которые могут в перспективе дать беременность
Что такое овариальный резерв яичников?
Если Вы когда-нибудь были на приеме у врача репродуктолога, то наверняка слышали это словосочетание, в оптимистичной интонации: «ну, резерв яичников у Вас вполне перспективный» или же с негативным оттенком: «низковат резерв яичников».
Овариальный резерв или функциональный резерв яичников — так можно назвать предполагаемое количество яйцеклеток в яичниках женщины, которые могут в перспективе дать беременность.
Этот потенциал закладывается в яичниках девочки еще в утробе матери, после ее рождения в яичниках остается около 400 000 клеток. В дальнейшем же нас ждет печальная участь, в отличие от мужского репродуктивного резерва, который периодически обновляется всю жизнь, наш, женский запас в течение жизни только тратится, без возможности восстановления. Ежемесячно мы теряем не менее 20 клеток, независимо от образа жизни, наличия или отсутствия беременностей, приема контрацептивов и проч.
Таким образом, с возрастом в норме у всех женщин снижается количество клеток, способных дать беременность.
Кроме того, в течение жизни яичники подвергаются негативному воздействию множества факторов, которые снижают качество этих клеток (воспалительные реакции, новообразования, воздействие различных токсичных веществ и проч.). Оперативные вмешательства на яичниках (удаление кист яичников, резекция яичников и т. п.) может преждевременно уменьшить фолликулярный резерв до 0 у молодых женщин.
Как узнать, каков Ваш функциональный резерв яичников?
При помощи УЗИ органов малого таза
УЗИ органов малого таза делают на 5-7 день цикла. С его помощью можно посчитать количество антральных фолликулов — пузырьков, в которых созревают яйцеклетки.
Возраст женщины — самый важный независимый прогностический фактор, влияющий на фолликулярный запас, а следовательно — на вероятность достижения беременности и эффективность лечения бесплодия.
У женщин в возрасте 35-38 и старше 40 лет по сравнению с 25-летними способность к зачатию снижается до 50 %, 25 % и менее 5 % соответственно. Но изменения фолликулярного резерва у всех женщин индивидуальны. У кого-то уже к 30 годам в яичниках не остается фолликулов, содержащих клетки (это называется преждевременным истощением яичников), а у кого-то после 40 лет сохраняется достаточный фолликулярный запас.
Биологический репродуктивный возраст женщины отражает количество фолликулов размером менее 10 мм при УЗИ, проведенном на 5-7 день менструального цикла. У женщин в активном репродуктивном возрасте (до 35 лет) должно быть не менее 5-6 фолликулов в одном срезе в каждом яичнике по результатам УЗИ.
Менее 8 антральных фолликулов в яичниках — это уже снижение фолликулярного резерва, по которому можно предполагать слабый ответ на стимуляцию овуляции и необходимость повышения дозы препаратов в программе ЭКО.
При наличии менее 5 фолликулов в обоих яичников прогноз адекватного ответа на стимуляцию овуляции очень сомнителен.
При помощи анализа крови на гормоны
Кроме УЗИ фолликулярный резерв яичников может помочь определить анализ крови на гормоны. В первую очередь исследуют уровень ФСГ — фолликулостимулирующего гормона гипофиза. Он вырабатывается в специальной железе, которая находится в головном мозге — гипофизе и стимулирует рост фолликулов в яичниках. Если в яичниках достаточного количества фолликулов нет и они не реагируют на его «требования» адекватным ответом, гормон повышается, чтобы заставить яичники работать.
Уровень ФСГ исследуется на 2-5 день менструального цикла. Повышение концентрации гормона выше 10-12 МЕ/л говорит о снижении фолликулярного резерва яичников.
Другие гормоны, показывающие уровень фолликулярного резерва — это АМГ (антимюллеров гормон) и ингибин В. Они вырабатываются в ткани яичников. Концентрация ингибина В менее 45 пг/мл сопровождается уменьшением количества яйцеклеток.
Уровень АМГ наиболее точный прогностический фактор исхода лечения, низким считается его показатель менее 1 нг/л. Но для получения достоверной оценки фолликулярного резерва яичников нужно учитывать в целом все показатели — малое число антральных фолликулов на узи, высокие концентрации ФСГ, низкие уровни АМГ и ингибина В.
Многие пациентки, получив результаты обследования на гормоны, задают вопрос: Как повысить уровень АМГ? Можно ли снизить уровень ФСГ?
Изменить уровень этих гормонов в крови можно. Для этого существует так называемая заместительная гормональная терапия, например, можно пропить курс гормональных препаратов, которые «обманут» гипофиз и он уменьшит выработку ФСГ, т. к. будет получать сигнал о мнимой активности яичников. Но, к сожалению, как я уже говорила выше, восстановить таким образом фолликулярный резерв яичников не удастся.
Снижение уровня ФСГ не улучшит результативность ЭКО и не повысит вероятность получения беременности, поэтому делать этого перед ЭКО не нужно.
Что же делать, если по результатам обследования констатировано снижение фолликулярного резерва яичников?
В этом случае для достижеия беременности необходимо обратиться к врачу репродуктологу. Получить беременность у женщин позднего репродуктивного возраста или со сниженным фолликулярным резервом можно с помощью лечения методом ЭКО.
При выборе клиники ЭКО при этом факторе бесплодия очень важно обратить внимание на качество эмбриологической службы, ведь от ее работы зависит львиная доля успеха.
Также важным является такой, казалось бы, на первый взгляд не слишком существенный момент, как режим работы клиники. Если у Вас снижен фолликулярный запас, оптимально выбрать для лечения клинику, работающую без выходных. Именно такой режим позволяет производить своевременный забор клеток, даже если их мало, всего 1-2, без риска допустить их овуляцию.
Также сейчас широко применяются новые эффективные методики получения большего количества ооцитов в циклах ЭКО у пациенток с низким фолликулярным резервом. Например, так называемая «двойная стимуляция» яичников, суть которой заключается в том, что в течение одного цикла ЭКО собирается двойной «урожай» клеток. Повышение количества клеток увеличивает шансы на наступление беременности, ведь так получается большее количество эмбрионов, из которых можно с большей вероятностью выбрать перспективные эмбрионы на перенос.
Имеет ли значение особенность проведения программы ЭКО?
Безусловно. Схема стимуляции яичников подбирается врачом индивидуально в каждом конкретном случае, с учетом возраста женщины, ее веса, гормонального фона, результатов УЗИ, предыдущих протоколов ЭКО. Если за плечами у пациентки со сниженным фолликулярным резервом уже были неэффективные протоколы ЭКО, например такие, при которых не было получено яйцеклеток при пункции яичников, врач использует альтернативные подходы, чтобы изменить ситуацию.
Например, есть теория, что у пациенток со сниженным фолликулярным резервом в программе ЭКО можно использовать специальную технику пункции фолликулов, с промыванием содержимого фолликулов специальным раствором, что якобы повышает вероятность получения ооцитов. Правда исследования, которые проводились у таких пациенток, не подтвердили, что пункция, проведенная таким образом, способствует увеличению общего числа полученных яйцеклеток и повышению частоты наступления беременности, а методика при этом существенно удлиняет время процедуры и требует большей дозы анестетиков во время операции, поэтому целесообразность ее спорна (данные исследования 2010 г.).
Истощение фолликулярного резерва у женщин до 40 лет называется преждевременной недостаточностью яичников или, в прежней классификации болезней — синдром истощения яичников.
Яичники перестают продуцировать женские гормоны — эстрогены, что сопровождается нарушениями работы всего организма — повышение артериального давления, учащенное сердцебиение, появлении симптомов «приливов», жара, повышенной потливости, сухости кожи, ломкости волос, плаксивости и раздражительности, снижения либидо, сухости влагалища и как следствие — болезненности при половых контактах, нарушении мочеиспускания (учащенное мочеиспускание, недержание мочи при напряжении) и проч. Конечно же при этом страдает и репродуктивная функция — при синдроме преждевременного истощения яичников яйцеклеток, пригодных для оплодотворения практически не остается.
Преждевременное истощение яичников часто носит наследственный характер (у 25 % матерей женщин с такими проблемами менопауза также наступила до 40 лет)
Другие причины истощения яичников — воздействие на яичники повреждающих факторов, от аутоиммунных до внешних, например, интоксикации, радиации или воспалительного процесса. Также такая проблема может возникнуть у женщин с резким снижением массы тела из-за неправильного питания (анорексии).
Диагностировать преждевременную недостаточность яичников у женщин младше 40 лет кроме указанных выше жалоб помогает УЗИ, на котором определяется уменьшение размеров матки, истончение слизистой оболочки матки (эндометрия), уменьшение яичников, а также отсутствие в них фолликулов.
При исследовании гормонального профиля выявляется существенное повышение фолликулостимулирующего гормона, уменьшения эстрадиола, выраженное снижение АМГ и ингибина В.
Восстановление репродуктивной функции у женщин с преждевременной недостаточностью яичников перспективно только в случаях, когда она вызвана интоксикаций или нарушением веса вследствие анорексии — устранение повреждающего фактора в этой ситуации может помочь яичникам вновь заработать.
В большинстве же случаев единственный способ забеременеть при такой проблеме — это ЭКО с использованием донорских ооцитов.
Если у молодых девушек (20-25 лет) поздно начинается и долго устанавливается менструальный цикл, можно предположить риск возникновения преждевременной недостаточности яичников в будущем, особенно, если у мамы девушки отмечалась ранняя менопауза. В этом случае нужно обратиться к врачу репродуктологу — его своевременное вмешательство может помочь решить проблему бесплодия до ее возникновения.
Например, на сегодняшний день существует возможность сохранить яйцеклетки при повышенном риске их преждевременной утраты с помощью программы криоконсервации (заморозки) ооцитов, которая позволяет хранить их в течение десятков лет без повреждения их структуры, а при планировании беременности — безопасно разморозить, оплодотворить спермой партнера и получить эмбрионы, которые после переноса в подготовленную полость матки помогут обрести паре долгожданного здорового малыша.
Контроль фолликулов в яичнике на УЗИ

Развитие женской половой системы и определение количества фолликулов происходит ещё в период внутриутробного развития. Это число остаётся неизменным в течение жизни. Ежемесячно происходит созревание одного фолликула.
Пройти процедуру можно в сети клиник «Доктор рядом». К нам обращаются все те, кто желает, чтобы она прошла максимально комфортно и дала необходимые результаты. Наши диагносты проводят контроль фолликулов в фазу цикла. Цель — зафиксировать факт и время овуляции, в процессе которой из фолликула выходит созревшая яйцеклетка.
Точную стоимость услуг и наличие вакцины сети клиник «Доктор рядом» можно узнать по телефону +7 (495) 230‑03‑09 или в регистратуре.
О чем говорит фолликул в яичнике на УЗИ?
Нахождение фолликулов в яичниках является естественным и при проведении исследования позволяет определить прохождение овуляции у пациентки и оценить её шансы на зачатие ребёнка. Как правило, в процессе исследования выявляют несколько фолликулов, один из которых больше остальных. Это — доминантный фолликул, который содержит в себе яйцеклетку, выходящую при овуляции. В случае, если у пациентки выявляют на УЗИ сразу два доминантных фолликула, это значит что она может зачать двойню.
Фолликулы просматриваются приблизительно с дня цикла вплоть до начала у женщины месячных, во время которых они исчезают, после чего цикл повторяется снова. Если у пациентки имеются нарушения репродуктивной системы, количество фолликулов может изменять, они могут отсутствовать или быть в чрезмерно большом количестве. Всё это проявляется в сбоях цикла, нерегулярных менструациях или их полном отсутствии.
Показателями по количеству фолликулов являются следующие:
— низкая вероятность зачатия;
— высокая вероятность зачатия;
Менее четырёх или более шестнадцати — невозможность зачатия.
Показания к фолликулометрии:
Пациентка не может зачать в течение более чем одного года при регулярных половых актах без контрацептивов;
Если планируется ЭКО (оплодотворение вне женского организма с переносом эмбриона в маточную полость пациентки);
Различные сбои гормонального фона;
Если существует необходимость стимулировать овуляцию;
Если планируется проведение такой процедуры, как искусственная инсеминация.
Как подготовиться к ультразвуковому исследованию фолликулов?
За несколько дней до исследования исключить из рациона продукты, способствующие газообразованию: кисломолочные продукты, свежие овощи и фрукты, чёрный хлеб и бобовые;
В случае, если врач прописал средства, приём которых позволяет уменьшить количество газов в кишечнике, нужно их выпить в обозначенные сроки;
Если исследование проводят трансвагинально, она проводится при пустом мочевом пузыре, если трансабдоминально — при полном. В последнем случае нужно за полтора часа выпить полтора литра негазированной воды. Если это невозможно по причинам, нужно воздержаться от мочеиспускания в течение пяти часов.
Как проводится контроль фолликулов?
Этапы проведения процедуры зависят от того, какой доступ используют.
Пациентка принимает положение лёжа на спине;
Врач наносит на кожный покров в области низа живота медицинский гель и прикладывает к ней ;
Датчик перемещают его в разных направлениях и под разными углами, получая изображение на экране монитора;
Процедура считается завершённой после того как врач получил всю необходимую информацию.
На головку диагност наносит гель, надевает на неё презерватив, который смазывает гелем и аккуратно вводит его во влагалище;
Совершая аккуратные движения и направляя его в желаемую сторону, он получает изображение матки, фаллопиевых труб и яичников;
После того, как процедура завершена, датчик извлекают.
Фолликулометрия по дням
Главная сложность методики заключается в необходимости проведения исследований каждые несколько дней. В целом, пациентка должна пройти шесть процедур с разной частотностью. Это требует не только времени, но и соответствующих финансовых затрат. Каждое посещение диагноста и исследование фолликулов на УЗИ направлено на решение определённых задач и, соответственно, должно быть осуществлено в определённые дни.
Что позволяет увидеть?
УЗИ осуществляют сразу после завершения менструации.
В одном из яичников можно увидеть фолликула диаметром от пяти до девяти мм. В этот период толщина внутренней слизистой матки (эндометрия) составляет около миллиметров, а его однородная структура не имеет включений.
Второе исследование проводят на день цикла.
Возможно определение доминантного фолликула, который развивается быстрее других и имеет диаметр не менее десяти милиметров. Каждый день он увеличивается как минимум на два миллиметра. Толщина эндометрия в это время достигает пяти миллиметров. В случае, если диагност не смог обнаружить доминантный фолликул, исследования прекращают.
Третье по счёту УЗИ проводят на день цикла, когда появляются первые признаки овуляции.
Диаметр «главного» фолликула достигает миллиметров, толщина эндометриального слоя — ‒ мм. Он имеет ярко выраженную трёхслойную структуру. При отсутствии вышеописанных проявлений дальнейшее исследование не проводится, потому что матка не сможет принять созревшую яйцеклетку; следовательно, и зачатие невозможно.
Четвёртая процедура контроля фолликулов проводится через день после третьей.
В норме она должна обнаружить овуляцию, при которой доминантный фолликул исчезает, а на его месте появляется тело, которое имеет неровные контуры или жидкость. Если такого не обнаружено, исследование проводят каждый день до тех пор, пока это не случится.
Пятое УЗИ проводят в период с пятнадцатого по семнадцатый день цикла.
Вместо фолликула обнаруживают жёлтое тело звёздчатой формы. Толщина эндометрия составляет от тринадцати миллиметров, а сам он перестаёт быть трёхслойным.
Шестое диагностическое исследование проводят не ранее чем на день цикла.
В норме оно позволяет обнаружить внедрение оплодотворённой яйцеклетки в матку. Эндометрий в этот период времени имеет ту же толщину, что и ранее, и приобретает однородную структуру. Жёлтое тело может увеличиваться в размерах.
Трактовка результатов фолликулометрии
Преимущества фолликулометрии в клинике «Доктор рядом»
Врачи
Будамаев Рустам Рамазанович
Хван Марина Рональдовна
Марина Рональдовна самый лучший гинеколог, квалифицированный специалист
Теперь могу точно сказать) если что девочки, то лучше сразу к ней, а по поводу наблюдения беременности несомненно к Марине Рональдовне.
Для себя могу точно сказать ( я нашла своего врача гинеколога )



