Нск на шейном уровне у новорожденного что это такое
Кривошея у ребёнка
Содержание статьи
Кривошея у ребенка является врожденной или приобретенной деформацией костно-мышечного аппарата в области шеи – голова фиксируется в наклонном положении. Заболевание возникает у младенцев, требует своевременного лечения, чтобы не допустить изменений костей и мышц.Кривошея находится на третьем месте по частоте патологий опорно-двигательного аппарата у новорожденных. Чаще встречается лишь вывих тазобедренного сустава и косолапость. По статистике она есть у 0,3-2,0 % младенцев, по другим данным распространенность достигает 16 %. Патология больше свойственна девочкам, обычно наблюдается наклон в правую сторону. Заболевание может сопровождаться изменениями скелета, недоразвитием психомоторики, нарушениями слуха и зрения. Поэтому за отклонениями внимательно следят специалисты при первых обследованиях.
Причины заболевания
В зависимости от причин, вызвавших заболевание, различают врожденную и приобретенную форму. Ребенок может родиться с патологией, если у матери был тяжелый токсикоз, маловодие, угроза самопроизвольного прерывания беременности. Среди распространенных причин – многоплодие, аномальное положение и травмирование плода. С врожденным наклоном головы могут рождаться, если было обвитие пуповиной, тазовое или поперечное предлежание, родовая травма. Источник:
https://www.ncbi.nlm.nih.gov/pubmed/25419317
Kessomtini W, Chebbi W
Congenital muscular torticollis in children //
Pan Afr Med J. 2014 Jul 4;18:190 Приобретенная патология может проявиться в любом возрасте. Среди причин – миозит и саркома. Различают право-, лево- и двустороннюю кривошею.
Чтобы понять, как исправить кривошею у ребенка, нужно определить механизм, который способствовал развитию деформации. Различают мышечную, суставную, костную, нейрогенную, дермо-десмогенную и компенсаторную патологию.
Разновидности патологии
Симптомы: как понять, что у ребенка кривошея?
При двусторонней патологии головка малыша может быть прижата к груди или запрокинута, при этом движения шейного отдела ограничены.
Если у ребенка остеогенная форма, зрительно заметен изгиб в одну сторону, укорочение. Голова низко посажена, ее движения ограничены.
В случае нейрогенной патологии скелетные мышцы имеют повышенный тонус с одной стороны, а с другой – пониженный. На стороне, где дефект, нога согнута, рука сжата, при этом голова свободно двигается.
Развитие по времени
При ранней форме проблемы заметны в первые дни, при поздней – на второй неделе от рождения. Ребенок держит голову набок, на ощупь чувствуется уплотнение. Спустя 2-3 месяца дефект проявляется в неправильном положении головы, гипертонусе шейных мышц и спины. На ногах асимметричные складки.
Уже к 4-5 месяцам, при наличии кривошеи, у ребенка медленнее растут зубы, он хуже реагирует на звуки. К 7 месяцам становится заметно косоглазие, гипертонус проявляется и в нижней части тела.
К 12 месяцам диагностируется искривление позвоночника, малыш отстает в развитии, снижается зрение и слух. Черты лица изменяются – глаз и ухо на наклоненной стороне располагаются ниже. Малыши плохо держат равновесие, позже начитают сидеть и ходить, асимметрично ползают.
К 5-6 годам асимметрия лица ярко выражена. На стороне дефекта щека более плоская, заметны нарушения в развитии челюстей. При врожденном заболевании выявляют сопутствующую дисплазию тазобедренных суставов, заячью губу, неправильный прикус, короткую уздечку. Проблемы с шеей провоцируют нарушения слуха и зрения с одной стороны, косоглазие, головные боли.
Методы диагностики
Специалист при осмотре обращает внимание на симптомы кривошеи у детей: фиксацию наклона головы и поворот подбородка. Если попытаться развернуть голову, ребенку больно, он плачет.
Для определения заболевания прибегают к разным исследованиям: рентгену, УЗИ, МРТ, электромиографии. Проводят биохимический анализ крови, иногда направляют на консультацию к невропатологу. При выявлении симптомов кривошеи у ребенка необходимо проконсультироваться с ортопедом, неврологом, офтальмологом, отоларингологом.
Диагностика осуществляется на основании анамнеза, проведенного обследования и инструментальных методов. Благодаря комплексному подходу успешно выявляют костно-суставные дефекты: сращения, переломы, присутствие лишних позвонков. Для подтверждения нейрогенной формы деформации проводят электромиографию и электронейрографию. Для диагностирования миогенной кривошеи рекомендовано УЗИ мышц, а при дермо-десмогенной – УЗИ мягких тканей. Чтобы исключить сопутствующие заболевания, врач может назначить ультразвуковое исследование тазобедренных суставов, нейросонографию. Источник:
Л.Ю. Ходжаева, С.Б. Ходжаева
Дифференциальная диагностика кривошеи
у детей первого года жизни //
Травматология и ортопедия России, 2011, №3(61), с.68-72
Как проходит лечение?
Выбор метода зависит от вида заболевания. Для лечения приобретенной кривошеи прибегают к консервативным методам: гимнастике, массажу. При врожденной патологии рекомендована операция. Желательно, как можно раньше обратиться к врачу, поскольку консервативное лечение кривошеи у детей эффективно до года. Оперативное вмешательство проводят малышам в возрасте от 2-3 лет. Источник:
А.В. Губин
Алгоритм действий хирурга при острой кривошеи у детей //
Травматология и ортопедия России, 2009, №1(51), с.65-69
В некоторых случаях невозможно полностью избавиться от проблемы, тогда лечебные мероприятия направляют на укрепление мышц шеи и недопущение развития деформации.
Лечение начинают после постановки диагноза. Главное – придать правильное положение. Для этого стимулируют повороты головы в разные стороны, применяют специальные укладки, контролируют правильное ношение на руках.
ЛФК, массаж и физиотерапию рекомендуют при мышечной кривошее. Врачи назначают электрофорез, УВЧ, парафиновые аппликации и плавание. В ряде случаев прописывают ношение воротника Шанца, шейного ортеза. В клиниках используют метод вытяжения петлей Глиссона. Источник:
Р.С. Алимханова
Ранняя диагностика и лечение врожденной кривошеи у детей //
Медицина и экология, 2008, №3, с.41-42
Что делать, когда у ребенка кривошея, а консервативное лечение малоэффективно? В такой ситуации при наличии показаний проводят хирургическую коррекцию с помощью рассечения и удлинения мышцы. Такие процедуры можно проводить с 1,5-2 лет.
При врожденной костно-суставной патологии назначают корригирующую иммобилизацию в несколько этапов. Чтобы вылечить заболевание, используют гипсовую повязку, пластиковый держатель для головы, воротник Шанца. Приспособления подбирают с учетом тяжести дефекта и возраста малыша.
Если подвывих вправить невозможно, рекомендуют спондилодез позвоночника (операцию, при которой позвонки обездвиживаются путем сращивания) в шейном отделе. При диагностировании нейрогенной патологии назначают фармакотерапию для снижения повышенного тонуса мышц, снятия возбудимости нервной системы. Хорошо помогает массаж. Дермо-десмогенную кривошею лечат иссечением рубцов, кожной пластикой.
Необходимо понимать, что на скорость лечения влияет возраст – проблемы у грудничка 2 месяцев решаются быстрее, чем у малыша 8 месяцев. Чем раньше начали лечение, тем больше вероятность быстрого и полного выздоровления.
Массаж в домашних условиях
Массаж рекомендуют выполнять три раза в день по шесть минут. Движения должны быть мягкими. Во время процедуры поглаживают ноги, руки, грудь, мышцы со стороны деформации и здоровую щеку.
Затем переходят к массированию боковой стороны туловища, живота, шеи, стоп. Ребенка выкладывают на живот и проходят массажными движениями по спине и шее. Переворачивают с одного на другой бок, заканчивают процедуру разминанием стоп.
Упражнения для малышей
Физкультура в воде
Как лечить кривошею в домашних условиях? Выполняйте простые упражнения в воде. Наберите в ванну, используйте специальный надувной круг, который нужно надеть малышу на голову. Благотворное влияние теплой воды и поддержки способствует расслаблению мышц.
Приступайте к гимнастике, она поможет расслабить тело и убрать патологию. Малыша можно положить на спину, придерживая рукой. Нужно двигать головой в одну и другую сторону. Переверните на живот и ведите по ходу воды, придерживая за подбородок. При этом больное место нужно удерживать в воде.
Правильное положение тела
Внимательно следите за тем, как лежит ребенок. Создавайте условия, чтобы малыш поворачивал голову в разные стороны, наблюдая за игрушками. Перед укладыванием положите кроху сначала на здоровый бок. За спиной поставьте светильник или подвесьте игрушку, чтобы вызвать интерес, спровоцировать поворот головы.
Для малыша лучше купить матрас средней жесткости. Хорошо помогает ортопедическая подушка. Ее можно использовать только с разрешения врача и при достижении 6 месяцев. Предлагаем взять обычную пеленку и сложить ее, чтобы использовать вместо подушки.
Когда вы носите ребенка, держите его в вертикальном положении, контролируйте, чтобы плечи были на одном уровне. Чаще выкладывайте малыша на живот, чтобы улучшить состояние шейных мышц.
Профилактика кривошеи
Предупредить врожденную патологию у малышей невозможно. Чтобы не допустить приобретенную форму, необходимо избегать травмирования шеи, регулярно проходить обследование у хирурга.
При обнаружении признаков или при подозрении на патологию не прибегайте к самолечению – посетите опытного специалиста «СМ-Клиника». Наш детский хирург осмотрит малыша и при необходимости подберет лечение.
родовая травма
Травма шейного отдела позвоночника
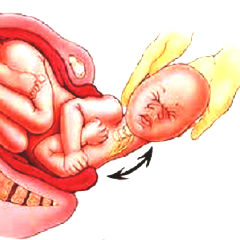
По каким признакам определить родовую травму шеи? Каковы причины и последствия родовой травмы у ребёнка? Какая помощь необходима при родовой травме? – в данной статье мы поможем найти ответы на эти и подобные вопросы, а именно – расскажем об эффективном и безопасном методе лечения родовой травмы шеи у детей, о причинах и симптомах этого заболевания, а также о наиболее популярных мифах, связанных с ним.
что такое родовая травма
Родовая травма – это повреждения тканей и органов ребенка во время родов, вызванные механическими силами, и целостная реакция на эти повреждения со стороны организма.
Условно все травматические поражения ребенка в родах делят на: механические (обусловлены воздействием извне) и гипоксические (из-за механического воздействия у ребенка развивается кислородное голодание мозга, которое приводит к травме ЦНС – центральной нервной системы). В свою очередь, травма ЦНС является следствием травмы шейного отдела позвоночника, так как при его повреждении страдают кровеносные сосуды, питающие головной мозг.
Родовая травма может затрагивать разные структуры шейного отдела. В зависимости от ее локализации выделяют: травма позвонков, суставов, связок; травма мягких тканей (кожи, мышц).
причины и симптомы родовой травмы
Родовая травма возникает во время прохождения ребенка по родовым путям, если приосходит какое-либо несинхронизированное действие в организме мамы в момент родов.
На процесс родов сильно влияют анатомические особенности мамы и ребенка, состояние их здоровья. Если в процессе родов возникают какие-либо отклонения, то неоказание акушерской помощи может привести к травме. С другой стороны, любое медицинское воздействие также представляет опасность развития травмы у малыша: препараты, стимулирующие родовую деятельность, надавливание на живот во время потуг, наложение акушерских щипцов, операция Кесарево сечение.
Даже во время нормальных физиологических родов малыш, проходя по родовым путям, испытывает колоссальную нагрузку. У новорожденного мышцы и связки шеи очень слабые, поэтому при нагрузках во время родов травмировать их очень легко. Применение акушерского пособия увеличивает частоту повреждений шейного отдела позвоночника, но даже без медицинского воздействия, риск получения родовой травмы остаётся.
Независимо от тяжести родовой травмы, имеющиеся повреждение обязательно будет иметь последствия. Самый страшный вариант – летальный исход. В таком случае ставят диагноз синдром внезапной смерти. Причина смерти заключается в прогрессировании рубцевания места травмы в мягких тканях шеи, задеваются жизненно важные центры дыхания и сердцебиения, что несовместимо с жизнью.
Достаточно тяжелыми последствиями родовой травмы может быть развитие детского церебрального паралича (ДЦП), парезы или параличи конечностей.
Иногда очевидных последствий травмы нет, и несколько месяцев или лет она никак не проявляется. Это не означает, что ребенок абсолютно здоров. При повреждении шейного отдела часто возникают смещения позвонков и развивается защитный мышечный спазм. В результате родовой травмы начинает страдать мозговой кровоток и у малыша в определенное время проявляются следствия перенесенной травмы от затрудненного мозгового кровотока.
В первые дни и месяцы жизни нарушение мозгового кровотока проявляется в виде внезапных кратковременных остановок дыхания (с первых суток), в виде дрожания подбородка, ручек или ножек, сбоя сердечного ритма. Ребенок беспокоен и часто сильно плачет, плохо спит, имеется высокий или низкий мышечный тонус в руках или ногах, косоглазие, явно заметна короткая шея. Часть детей имеют отставание в двигательном развитии.
После года могут возникать следующие проблемы: задержка двигательного и эмоционального развития, частые истерики, плач, гиперактивность или заторможенность, дефицит внимания, плохая память. У таких детей может быть увеличенный размер головы, деформации черепа и грудного отдела, психические отклонения, судороги (эписиндром), парезы конечностей.
Некоторые последствия проявляются только в дошкольном и школьном возрасте. На тот момент их уже мало кто связывает с полученной при рождении травмой. К таким последствиям относятся: дизартрия, нарушение мелкой моторики, энурез, головные боли, вегето-сосудистая дистония (ВСД), повышенное внутричерепное давление, неврозы. В этом возрасте от перенесенной родовой травмы появляются проблемы с позвоночником (сколиоз, нарушение осанки), косолапость, плоскостопие, разная длина ног. К последствиям также относятся проблемы с иммунитетом, стойкие аллергические реакции, заболевание ЛОР-органов.
развенчиваем мифы о родовой травме
На сегодняшний день существует ряд заблуждений о проблеме родовой травмы у детей, порождаемых в основном отсутствием у родителей, столкнувшихся с данной проблемой, объективной информации по поводу причин родовой травмы и предлагаемого лечения. Постараемся внести ясность в этом вопросе и развенчать наиболее популярные мифы.
Как видно из описанных выше примеров, объективный взгляд на проблему родовой травмы с точки зрения причин её возникновения и способов решения помогает родителям ребёнка, у которого обнаружено это заболевание, своевременно и обдуманно подойти к выбору эффективного и безопасного метода лечения.
о нашем лечении родовой травмы
Как альтернативу стандартному лечению родовой травмы мы предлагаем реабилитационный комплекс, направленный на устранение последствий родовой травмы шеи и восстановление мозгового кровотока.
На первом этапе проводится лечение поврежденных анатомических структур шейного отдела позвоночника. Благодаря вытяжению и лечебной гимнастике, за короткое время происходит вправление смещенного позвонка, укрепляются мышцы, сращиваются связки шеи, рассасываются гематомы. Воротник оказывает благоприятное влияние на состояние кровоснабжения головного мозга путем освобождения сосудов от сдавления. Без этого этапа эффективность лечения родовой травмы снижается в несколько раз.
На следующих этапах проводятся терапия, направленная на улучшение работы сосудов и клеток головного мозга (в том числе аминокислотами), рассасывания глубоких гематом и рубцов около позвонков, восстановление двигательных функций шейного отдела позвоночника и тонуса мышц шеи.
Лечение проводится амбулаторно (вне стационара) и подразумевает ношение ребёнком тракционного воротника оригинальной конструкции (Патент № 2587960) в сочетании с приёмом натуральных препаратов для нормализации деятельности головного мозга.
Наше лечение быстро и эффективно решает проблему родовой травмы у ребёнка, при этом оно безопасно и надёжно.
Таким образом, предлагаемая нами тракционная терапия в силу её очевидных преимуществ является отличной и часто единственной альтернативой не только приёму противосудорожных препаратов, но и другим методам лечения родовой травмы.
начинаем лечение родовой травмы
Лечение родовой травмы в нашем центре начинается с приёма невролога. Приём ведёт главный врач и ведущий специалист нашего центра, невролог (вертеброневролог), кандидат медицинских наук Мажейко Людмила Ивановна.
На первичном приёме врач проведёт консультацию и специализированное обследование, выявит истинную причину развития патологии, установит диагноз, разработает план лечения, даст рекомендации, при необходимости назначит дополнительные обследования. Длительность первичного приёма – 60 минут.
Цена лечения родовой травмы в нашем центре рассчитывается индивидуально, в зависимости от стадии заболевания, его давности и наличия осложнений. Такой подход позволяет назначить только необходимый объём лечения с учётом особенностей организма ребёнка и картины течения заболевания.
Расчёт цены лечения родовой травмы производится после приёма невролога и проведения необходимых дополнительных обследований.
При единовременной оплате курса лечения предоставляется скидка 10 %.
Приём невролога осуществляется по предварительной записи. Для записи на приём необходимо позвонить нам в рабочее время по телефону +7 (343) 266-79-01 или оставить заявку на сайте и ожидать нашего звонка.
Позволяет определить наличие или отсутствие родовой травмы
Нестабильность шейного отдела позвоночника это патологическая излишняя подвижность позвонков в шейном отделе позвоночника, которая возникает на фоне нарушенного соотношения их суставных поверхностей и измененного тонуса связочно-мышечного каркаса.
Удержание позвонков в определенном положении, а так же препятствие соскальзывание суставной поверхности одного относительно другого, формируется за счет связок и мышц, которые расположены в данной области.
Нестабильность шейного отдела позвоночника у детей может стать основой для возникновения не только основных симптомов данного процесса, но и способствовать развитию другой патологии опорно-двигательного аппарата, например остеохондроз.
Нестабильность шейного отдела позвоночника то признак смещения позвонков и слабости связочного аппарата.
Основными видами нестабильности будут: дегенеративная чаще развивается на фоне остеохондроза, посттравматическая, послеоперационная и диспластическая. Нестабильность шейного отдела позвоночника у детей чаще формируется в результате перенесенной травмы, например родовой (излишнее натяжение за головку).
Очень часто нестабильность шейного отдела позвоночника может быть скрытой и обнаруживается только при случайном рентгенологическом исследовании, например при остеохондрозе.
Симптомы
Боли в области шеи и лопаток, напряжение мышц, ограничение подвижности в области шейного отдела позвоночника, чувство смещения позвонков относительно друг друга, скорее всего, у вас нестабильность шейного отдела позвоночника.
Симптомы так же могут быть и выраженный спазм мышц, дискомфорт или неприятные ощущения в области шеи, снижение активности суставов, прострелы и онемение конечностей, головные боли (симптом позвоночной артерии).
Нестабильность шейного отдела позвоночника: симптомы основаны на состоянии повышенного тонуса мышц, нарушения кровоснабжения и излишней патологической подвижности суставных поверхностей позвонков.
Нарушается сон, появляется эмоциональная лабильность, сонливость, нарушение зрения или слуха, нарушение походки.
Выставлен диагноз: «нестабильность шейного отдела позвоночника», лечение должно быть незамедлительным и консервативным.
Нестабильность шейного отдела у детей
Нестабильность шейного отдела у детей это проявление перенесенной травмы, операции или диспластических процессов данной области. Чрезмерная нагрузка может спровоцировать спазм мышц шеи и это приведет к смещению суставных поверхностей позвонков относительно друг друга, что и приведет к формированию состояния «нестабильность шейного отдела».
Лечение у детей проводят консервативным путем, целью которого является снятие спазма и улучшение кровоснабжение в области шеи. Даже в молодом возрасте может сформироваться дегенеративное поражение межпозвонковых суставов, что и послужит провокатором в развитии нестабильности.
Нестабильность шейного отдела лечение
Нестабильность шейного отдела позвоночника – лечение должно включать методы физиотерапии и массажа. Физиотерапия является совершенно безболезненной, эффективной и современной. Улучшение питания мышечных волокон, их расслабление приведут к устранению основных симптомов заболевания, которые затрудняют повседневную жизнь.
Нск на шейном уровне у новорожденного что это такое
Радуем своих пациентов скидками на лечебный, лимфодренажный, антицеллюлитный, медовый массаж от специалистов взрослого отделения!
Час массажа = 2000 ₽ вместо обычных 2400 ₽! Ещё выгоднее – полтора часа – 3000 ₽ вместо 3600 ₽!
Анисимова Ю.В., Неретина А.Ф., Ткачев В.В.
Воронежская государственная медицинская академия им. Н.Н.Бурденко
Перинатальное поражение нервной системы у детей в последние годы становится одной из ключевых проблем педиатрии раннего возраста. По данным литературы, в настоящее время из 100 новорождённых детей, здоровыми рождаются около пятнадцати. Это обусловлено прогрессирующим ростом частоты церебральных нарушений у новорожденных, ведущей их ролью в формировании инвалидности с детства, а также влиянием на последующее нервно-психическое и соматическое развитие ребенка.
Частота родовых повреждений позвоночника и спинного мозга по отношению ко всем родившимся детям варьирует в очень широких пределах, составляя от 10% до 96%. Исследованиями А.Ю. Ратнера (1991) установлено, что у 33-37% всех новорожденных обнаруживаются неврологические нарушения, причем у 10% из них выявляются тяжелые формы.
Наиболее часто в процессе родового акта страдает шейный отдел позвоночника и спинного мозга. В.Н. Некрутенко (1990) считает, что у 96% новорожденных из группы риска имеет место родовая травма шейного отдела позвоночника и спинного мозга. Ряд авторов, анализируя причины возникновения родовой травмы позвоночника и спинного мозга, пришел к выводу, что отказ от каких-либо акушерских манипуляций приводит к снижению родового травматизма. Так Ратнер А.Ю. пришел к выводу, что отказ от такого физиологического пособия в родах, как защита промежности, снижает родовой травматизм в 5 раз!
Шейный отдел позвоночника новорожденного лишен физиологического лордоза, основу позвонка составляет хрящевая ткань, а точки окостенения только появляются. Дисбаланс родовых сил приводит к чрезмерным воздействиям на позвоночный столб, что влечет за собой нарушение костно-хрящевой структуры, заинтересованность спинного мозга, нарушение сегментарной или проводниковой его функции.
Очевидно, существует еще и комбинированная травма позвоночника, где механизмы приложения сил разнообразны и действуют в различных направлениях. Этого же мнения придерживаются и М.К.Михайлов с соавторами (1994). Возрастающие по своей интенсивности расстройства гемодинамики, сочетание хронической внутриутробной гипоксии и возникающая гипоксия плода в результате травмы приводят к падению тонуса сосудистой стенки, переполнению кровью сосудистого русла, повышению проницаемости стенки сосудов, возникновению диапедезных(экссудативных точечных) кровоизлияний. При этом замедляется скорость мозгового кровотока, как артериального, так и, особенно, венозного, снижается скорость объемного мозгового кровотока, что в конечном итоге приводит к развитию синдрома внутричерепной гипертензии. На фоне вышеперечисленных нарушений кровоснабжения головного мозга и нарушений кислотно-щелочного равновесия плода происходит усугубление этих изменений под влиянием родостимулирующих медикаментозных препаратов. По данным Братчиковой Т.В., Терентьевой Л.В и др., (2004) более чем в половине случаев роженицам проводят необоснованно длительную родостимуляцию без своевременного пересмотра плана ведения родов, что приводит к повышению перинатальной заболеваемости, травматизму и смертности.
Ранней диагностике должно сопутствовать лечение с индивидуально подобранными терапевтическими комплексами. Однако, практически все протоколы лечения, как правило, направлены на ликвидацию уже развившегося патологического состояния или компенсацию различных симптомов развившегося заболевания.
Ребёнок К., был взят под наблюдение в возрасте 1 месяца по поводу повышенной возбудимости, беспокойства ребенка, выраженного нарушения ночного и дневного сна, частые и обильные срыгивания, вынужденной позы ребенка из-за ограничения поворота головы вправо (ребенок не мог поставить голову даже по средней линии тела).
Анамнестический опрос матери выявил, что во время течения беременности была угроза прерывания с 17 недель. Отмечался гестоз I-II половины беременности. Во время родов из-за переднего головного вставления было проведено экстренное кесарево сечение. У плода – тугое обвитие пуповины. Оценка ребенка по шкале Апгар – 6-7 баллов. Проведена минимальная медикаментозная терапия. Из роддома ребенок был выписан домой с диагнозом: Перинатальное поражение ЦНС смешанного генеза, острый период, легкое течение, синдром повышенной нервно-рефлекторной возбудимости. Посгипоксическая кардиопатия.
При осмотре была выявлена следующая неврологическая картина: выраженная мраморность кожных покровов, выбухание и пульсация большого родничка, определялось изменение формы черепа (из-за нахождения теменных и затылочных костей друг на друга в области швов), асимметрия глазных щелей, короткая шея, выраженное напряжение паравертебральных мышц и умеренная болезненность их при пальпации, больше слева, отека и напряжения области основания черепа, ограничение ротации и флексии головы, гипертонус мышц верхних и нижних конечностей и спины (больше слева), ограничение разведение бедер.
Физиологические автоматизмы были снижены, полностью отсутствовал рефлекс автоматической ходьбы и рефлекс опоры, выявлялся положительный рефлекс Греффа.
При инструментальном обследовании (нейросонограмма) было выявлено повышенная эхогенность вещества мозга слева и справа в лобной и теменной областях и признаки гемодинамических нарушений. Рентгенография шейного отдела позвоночника в боковой проекции позвоночника выявила лестничную дислокацию тел позвонков на уровне С1-С3 и С5-С7 (см. рис. 1).