Нормозооспермия и нормоспермия в чем разница
Виды патоспермии: астенозооспермия, азооспермия, олигозооспермия и другие
Причиной мужского бесплодия чаще всего являются патологические состояния спермы. Для определения вида патологии спермы – патоспермии – назначают анализ эякулята и составляют спермограмму, в которой указывают все характеристики сперматозоидов. Для различных отклонений от нормы характеристик спермы существуют свои термины – астенозооспермия, азооспермия, тератозооспермия и др. Их рассмотрению посвящена данная статья.
Патологические состояния спермы
В ходе анализа эякулята исследуются такие характеристики:
На основании полученных данных делается вывод о состоянии спермы. Если ни по одной из характеристик не обнаружено отклонения от нормы, то эякулят считается нормальным, что в медицинской терминологии обозначается словом «нормозооспермия» или «нормоспермия». В случаях выявления отклонений от норм различных параметров спермы для их обозначения применяют ниже приведенные термины.
Азооспермия. Этим термином обозначают полное отсутствие сперматозоидов в эякуляте. Азооспермия может быть трех видов: секреторной (необструктивной), когда сперматозоиды не вырабатываются в яичках, экскреторной (обструктивной), когда половые клетки продуцируются, но из-за непроходимости семявыводящих протоков не могут попасть в эякулят, и сочетанной, когда имеют место оба эти фактора. Лечение азооспермии имеет более благоприятный прогноз, если сперматогенез не нарушен, и патология носит обструктивный характер. Среди причин азооспермии наиболее частыми являются токсическое действие химических соединений и радиации, генетические нарушения, закупорка семявыводящих путей вследствие воспалительных процессов.
Олигоспермия. При этой патологии наблюдается уменьшение объема эякулята. В норме количество выбрасываемой спермы должно составлять не менее 1,5 мл. Чем меньше ее выделяется, тем ниже вероятность, что она сможет попасть к месту оплодотворения. Олигоспермия может быть вызвана слишком активной половой жизнью, в этом случае при снижении половой активности она исчезает. Для исключения ошибки перед сдачей спермы на анализ необходимо воздержаться от семяизвержений в течение 4-5 суток.
Олигозооспермия – состояние спермы, при котором концентрация сперматозоидов в эякуляте ниже нормы. Сейчас считается допустимым содержание в 1 мл эякулята не менее 39-20 млн. сперматозоидов с высокой оплодотворяющей способностью, при их меньшей концентрации могут возникнуть трудности с оплодотворением.
Астенозооспермия. При этой патологии спермы наблюдается снижение подвижности сперматозоидов. В норме эякулят должен содержать не менее 40% активных половых клеток, при их меньшей концентрации существует риск бесплодия. Астенозооспермия имеет несколько степеней – от легкой, когда отклонение от нормы незначительно, до самой тяжелой – акинозооспермии – полного отсутствия подвижных сперматозоидов в эякуляте.
Тератозооспермия – превышение допустимого процента дефектных половых клеток. Не все половые клетки в сперме имеют правильное строение. Часть из них имеют различные аномалии: слишком большую, маленькую или раздвоенную головку, раздвоенный жгутик и т.п. В зависимости от применяемого метода исследования, нормы количества аномальных сперматозоидов различаются. Сейчас чаще всего применяется метод «окрашенного мазка», при использовании которого доля выявленных аномальных половых клеток не должна превышать 85%.
Лейкоспермия (пиоспермия) – это повышенный уровень лейкоцитов в сперме. В норме содержание белых кровяных телец в эякуляте не должно превышать 1млн/1мл. Большее количество свидетельствует о протекании воспалительных процессов и наличии инфекции в органах мочеполовой системы. В таких случаях необходимо обследование и лечение обоих половых партнеров.
Все эти патологии спермы могут встречаться как в чистом виде, так и в сочетании друг с другом. Во втором случае, их названия объединяются в одно, например – олигоастенозооспермия, астенотератозооспермия, олигоастенотератозооспермия и т.п.
Нормозооспермия: что это такое, патология или норма
Содержание:
Для определения уровня фертильности мужчины, то есть способности к оплодотворению, необходимо пройти обследование у андролога и сделать спермограмму. В каких случаях это может понадобиться? Во-первых, если пара долго и безуспешно (более года) пытается зачать ребенка. Во-вторых, если мужчина намеревается стать донором спермы. По результатам стандартной спермограммы врач-эмбриолог составляет заключение, на основе которого поставит первичный диагноз, и одним из возможных вариантов может быть нормозооспермия.
Что это за диагноз
Диагноз нормозооспермия означает, что на первоначальном этапе исследования в ходе стандартной спермограммы никаких отклонений не выявлено и все основные параметры эякулята находятся в пределах нормы. Однако здесь ключевое слово «основные», то есть причины бесплодия кроются более глубоко, и, чтобы их выявить, нужно пройти ряд дополнительных обследований, такие как тест на иммунную совместимость (МАР-тест), определение морфологии сперматозоидов по строгим критериям Крюгера, тест на фрагментацию ДНК и некоторые другие.
Результаты спермограммы
Стандартная спермограмма оценивает состояние эякулята по четырем основным параметрам (количество и концентрация сперматозоидов, их подвижность и жизнеспособность, а также морфология), и если по ее результатам ставится диагноз «нормозооспермия», для определения причин бесплодия (при условии репродуктивного здоровья партнерши) мужчине нужно пройти более глубокое обследование, которое поможет обнаружить патологии, не выявленные в ходе первичного исследования.
Одним из распространенных видов отклонений при нормозооспермии, которые обнаруживаются по результатам расширенной спермограммы и других тестов, является наличие агрегации и агглютинации в сперме на фоне выявления антиспермальных антител иммунной или аутоиммунной природы. Это означает, что нормальные здоровые сперматозоиды с хорошей морфологией собираются в сгустки и утрачивают способность к планомерному движению в сторону яйцеклетки. То есть способность к оплодотворению сохранена, но из-за присутствия слизи сперматозоиды свою функцию выполнить не могут.
Основные виды отклонений
Как указывалось выше, при нормальных результатах стандартной спермограммы, то есть при нормозооспермии, агрегация и агглютинация встречаются наиболее часто. Однако для лучшего понимания причин бесплодия, следует разграничить эти понятия. Так, агрегацией называют склеивание сперматозоидов между собой, в то время как агглютинация — это склеивание сперматозоидов с прочими компонентами семенной жидкости (остатками эпителия, лейкоцитами и др.). И в том, и в другом случае сперматозоиды не могут участвовать в оплодотворении.
Отрицательно на способность к зачатию при нормозооспермии также влияют следующие отклонения в спермограмме:
Как улучшить качество спермы
Для улучшения качества спермы рекомендуется придерживать следующих рекомендаций:
Лечение
В большинстве случаев причиной нормозооспермии с сопутствующими патологиями, выявленными по результатам расширенной спермограммы, являются инфекционные воспалительные процессы. В зависимости от природы воспаления и типа инфекции назначается медикаментозное лечение. Хороший эффект дает применение антибиотиков направленного действия. Если причину воспаления выявить не удалось, назначают антибактериальные препараты широкого спектра.
В некоторых случаях может потребоваться хирургическое лечение, например при варикоцеле.
Можно ли забеременеть
Вероятность наступления естественного зачатия при диагнозе нормозооспермия, поставленном по результатам спермограммы, очень велика и составляет более 60%. Обычно беременность наступает вскоре после завершения курса лечения от инфекционных и воспалительных заболеваний. В случае хронических заболеваний шансы ниже, однако и в этом случае при условии нормализации образа жизни вероятность естественного зачатия здорового ребенка значительно возрастает.
Но следует помнить, что если по результатам спермограммы диагностирована нормозооспермия, но выявлена агрегация, то даже в случае успешного зачатия велика вероятность патологий развития плода. Поэтому, чтобы детально разобраться в причинах бесплодия, не стоит пренебрегать врачебной помощью и пускать ситуацию на самотек. Важно строго придерживаться рекомендаций врача, поскольку самостоятельное лечение выявленных отклонений может лишь усугубить ситуацию.
Показания к проведению данного анализа:
Основные правила подготовки к сдаче анализа:
Как проводится спермограмма?
Многие медицинские учреждения выдают результаты спермограммы с указанием значений в норме. Однако окончательный вывод и рекомендации остаются за специалистом – врачом-урологом или андрологом. Первичную оценку спермограммы может также проводить врач акушер-гинеколог либо репродуктолог.
Нормативными, эталонными показаниями, согласно рекомендации ВОЗ, были приняты так называемые референсные значения. Их получили, протестировав большое количество здоровых молодых мужчин, у чьих партнерш в течение года наступила беременность. Однако это не значит, что если ваши показатели не дотягивают до нормы, то шанса зачать ребенка нет – многое зависит от индивидуальных особенностей конкретного женского и мужского организма.
Спермограмма представляет собой оценку целого ряда параметров спермы:
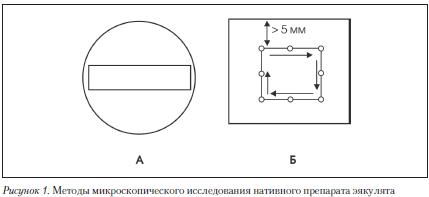
Рис. 1. Критерии ВОЗ нормальной спермограммы
Остановимся подробнее на значениях, заносимых в стандартные графы спермограммы.
Объем эякулята: одна из важнейших характеристик спермы. Вместе с концентрацией сперматозоидов, этот показатель дает представление об их общем количестве, извергаемом при половом акте. Объем меньше 2 мл. может рассматриваться как причина мужского бесплодия.
Концентрация сперматозоидов Продуктивная концентрация – не менее 20 миллионов сперматозоидов в 1 мл.спермы. При значительно более низких показателях способность к оплодотворению снижена.
Общее число сперматозоидов: данный показатель связан с концентрацией, а также с количеством эякулята. Нормальное общее число сперматозоидов – не менее 40 миллионов.
Подвижность. Оцениваются сперматозоиды, производящие быстрые поступательные движения, медленные поступательные движения, отмечается количество сперматозоидов у которых регистрируется отсутствие поступательных движений и неподвижные сперматозоиды. Чем выше подвижность сперматозоидов, тем выше вероятность благополучного зачатия. Сперма считается нормальной, если доля сперматозоидов, производящих быстрые поступательные движения составляет не менее 20%, неподвижных – 30%, а суммарная доля быстрых и медленных сперматозоидов составляет не менее 50%.
Морфология. В этой графе выявляется доля поврежденных сперматозоидов, с теми или иными отклонениями во внешней форме (патология головки, хвоста, смешанная). Способность к оплодотворению может быть нарушена, если доля сперматозоидов с внешними повреждениями превышает 70%.
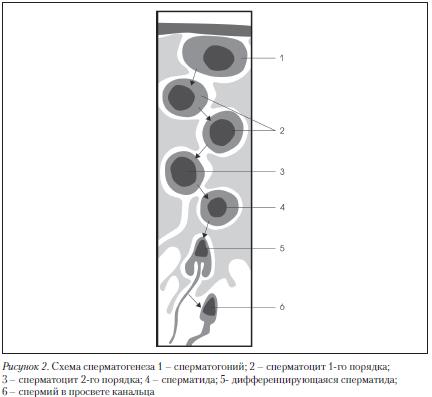
Рис. 2. Строение сперматозоида
Существуют два типа анализов, позволяющих установить морфологические особенности сперматозоидов.
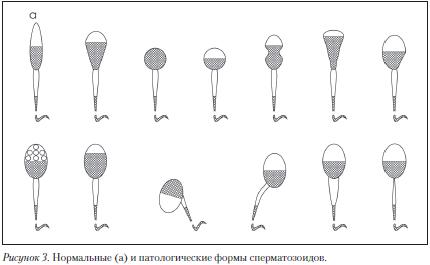
Рис. 3. Аномальные типы сперматозоидов
Доля живых сперматозоидов В здоровой сперме доля живых сперматозоидов должна быть не ниже 50%.
Сперматозоидные антитела. Наличие сперматозоидных антител является причиной так называемого иммунологического бесплодия. В здоровой сперме доля сперматозоидов с антителами должна быть не выше 50%.Так называемый MAR-тест.
Количество лейкоцитов. Нормальный уровень лейкоцитов в сперме не более 1 миллиона на 1 миллилитр.
Количество эритроцитов. В норме красные эритроциты должны в сперме отсутствовать. Их появление в эякуляте может быть признаком травмы, опухолевых заболеваний половых органов, наличия камней в предстательной железе, хронического простатита или везикулита. Показатель не оказывает влияния на возможность зачатия естественным путем, но может быть признаком серьезного заболевания органов малого таза.
Агглютинация – слипание сперматозоидов. В норме сперматозоиды несут отрицательный электрический заряд и отталкиваются друг от друга. Если сперматозоиды склеиваются, они не двигаются. Таким образом, чем выше степень агглютинации, тем меньше подвижность сперматозоидов.
Агрегация – скопление сперматозоидов в большие сгустки. Появляется при длительном хроническом воспалительном процессе половых желез, чаще всего агрегация появляется одновременно с увеличением времени разжижения и вязкости эякулята. Сама по себе агрегация не влияет на вероятность зачатия естественным путем, но выраженная агрегация может резко нарушить подвижность сперматозоидов.
Оттенок эякулята. В норме цвет спермы белый, сероватый или молочный. Красный или бурый оттенки свидетельствуют о примеси крови в сперме, зеленоватый оттенок – признак наличия гноя, желтоватый появляется при длительном половом воздержании.
Причины проблем с качеством спермы
Вязкость эякулята оценивается по длине непрерывной «нити», образуемой при отрыве капли спермы от иглы. В норме длина «нити» не превышает 2 см. Если она более 2 см. – это признак повышенной вязкости спермы, которая может приводить к снижению способности к оплодотворению. Также повышенная вязкость может свидетельствовать о хроническом простатите.
Скорость саморазжижения спермы в норме от 10 до 60 минут. Увеличение времени разжижения может свидетельствовать о длительном хроническом воспалении половых желез или ферментной недостаточности организма. Если сперматозоиды дольше набирают свою подвижность, они дольше контактируют с кислой средой влагалища, что значительно снижает их шансы на проникновение в матку и на дальнейшее оплодотворение.
Слизь в норме должна в сперме отсутствовать или ее должно быть небольшое количество.Повышенное количество слизи – признак выраженного воспалительного процесса половых желез.
Также в спермограмме могут использоваться следующие термины для определения состояния сперматозоидов:
Хотя это не относится непосредственно к параметру спермограммы, тем не менее, хочу немного подробнее остановиться на методах определения антител в сперме, т.к. наличие большого количества антител может быть непосредственной причиной бесплодия даже при нормальной спермограмме. Существует множество различных тестов, но наиболее распространенными являются нижеследующие.
Тест на смешанную антиглобулиновую реакцию (MAR-тест)
MAR-тест рекомендован ВОЗ для выявления АСА. Изначально в тесте на смешанную антиглобулиновую реакцию (mixed antiglobulin test [MAR]) (Jager et al., 1978) сперма смешивалась с отмытой суспензией резус-положительных человеческих эритроцитов, покрытых человеческими антирезусными антителами (IgG) (или иногда IgA). Позднее этот тест был модифицирован – эритроциты были заменены на частички латекса. В смесь добавляют античеловеческие IgG. Они соединяют антирезусные IgG на эритроцитах с антиспермальными IgG на сперматозоидах. Если сперматозоиды в эякуляте имеют на своей поверхности АСА, они могут образовывать смешанные аглютинаты с частичками латекса. Считается, что фертилизация может быть существенно нарушена, если 50% и более подвижных сперматозоидов имеет на своей поверхности АСА (Рекомендации ВОЗ, 1999).
Преимуществом MAR – теста является возможность использования высоко специфичной антисыворотки, проведение реакции даже при существенно сниженном объеме эякулята, простота и скорость получения результатов возможность точной локализации антитела на поверхности сперматозоида (голова, шея, хвост).
Недостатком MAR-теста является возможность выявления АСА как участвующих, так и не участвующих в процессе фертилизации. Однако, учитывая отсутствие высоко специфичных тестов, только с помощью проведения MAR-теста можно выявить пары, имеющие высокую вероятность нарушения фертилизации.
Тест с иммунными шариками (Immunobead test [IBT])
Тест с иммунными шариками рекомендован ВОЗ для выявления АСА. С помощью прямого теста с иммунными шариками можно выявить антитела на поверхности сперматозоидов. Иммунные шарики представляют собой полиакриламидные сферы, покрытые кроличьими античеловеческими иммуноглобулинами. С помощью этого теста можно выявлять IgG и IgA (Bronson et al., 1981, 1982). Иммунные шарики склеиваются с подвижными сперматозоидами, на поверхности которых есть антитела.
С помощью этого метода можно определять локализацию АСА на поверхности сперматозоида и процент сперматозоидов в эякуляте, которые связаны с АСА (Bronson et al., 1984). Считается, что если 50% и более подвижных сперматозоидов покрыты антителами, оплодотворение может быть существенно затруднено (Рекомендации ВОЗ, 1999).
Не стоит пугаться, увидев в результате анализа какое-то из этих обозначений – выводы должен делать врач, он же назначит соответствующее лечение, и обрисует дальнейшие перспективы
Реакция агглютинации
В реакции агглютинации (Kibrick et al.,1952) сыворотка пациента смешивается со сперматозоидами донора в желатиновом медиуме на предметных стеклах. Если в сыворотке имеются антитела, наблюдается агглютинация сперматозоидов. Агглютинация также может быть вызвана бактериями и аморфным материалом, содержащимся в сперме, так же как и белками не иммуноглобулиновой природы. Это ведет к ложно-положительным результатам (Bronson, 1984).
Метод иммунофлюоресценции
Для метода иммунофлюоресценции (Hjort and Hansen, 1997; Tung et al., 1976) использовали меченые флюоресцеином античеловеческие антитела, которые связываются с АСА на поверхности сперматозоида.
Однако, в случае повреждения плазматической мембраны сперматозоида вследствие фиксации для реакции могут стать доступны внутренние спермальные антигены. Это может приводить к ложно-положительным результатам. Следует отметить, что антитела к этим внутренним антигенам вырабатываются у мужчин и женщин и, по-видимому, не влияют на репродуктивную функцию (Bronson et al., 1984). Определение локализации антител на сперматозоидах не представляется возможным из-за низкой разрешающей способности этого метода (Young and Smithwick, 1991). Недостатком этого метода является быстрая потеря диагностической яркости сигнала, высокий процент неспецифического связывания, дорогостоящие реактивы и оборудование.
Иммуно-ферментный анализ (ИФА)
Для иммуно-ферментного анализа (ИФА) (Zanchetta et al., 1982; Alexander and Bearwood, 1983; Paul et al., 1983; Witkin and Bongiovanni, 1983) используют связанные с ферментами античеловеческие антитела, которые прикрепляются к антителам на поверхности сперматозоидов. Затем добавляют субстрат для фермента и измеряют количество его продукта колориметрическим методом.
Для ИФА используются отмытые сперматозоиды либо экстракты мембран сперматозоидов. Однако экстракт мембран сперматозоидов содержит как наружные, так и внутренние антигены, что приводит к ложно-отрицательным и ложно-положительным результатам. Экстракты мембраны могут не содержать соответствующий антиген, связанный с процессом фертилизации, в связи с чем результат теста не будет иметь клинического значения. При использовании отмытых сперматозоидов фиксация может вести к денатурации спермальных антигенов или повреждению мембраны, приводя к ложно-отрицательным и ложно-положительным результатам. (Bronson et al., 1984; Helmerhorst et al., 1999).
Таким образом, эти тесты выявляют значительно более широкий спектр антител, включая антитела, не влияющие на репродуктивную функцию.
Радиоиммунный анализ (РИА)
Радиоиммунный анализ (РИА) отличается от ИФА тем, что вместо фермента антитело мечено изотопом. В отличии от ИФА, для этого метода могут быть использован нативный эякулят, и фиксация не является необходимой.
Радиоизотопный и ферментный методы являются количественными методами анализа. С помощью РИА можно определить место связывания АСА со сперматозоидом (голова, шея, хвост). Однако, этот метод не дает информации об антигенной специфичности антител. Следует, также, учитывать, что положительный результат может являться следствием наличия антител на лейкоцитах, находящихся в сперме, а не на сперматозоидах (Haas, 1987).
Все перечисленные выше методы требуют микроскопирования и, следовательно, интерпретируются субъективно.
Анализ эякулята (спермограмма)
Основной целью исследования эякулята является определение способности спермы к оплодотворению и выявление заболеваний и/или патологических процессов, вызвавших соответствующие поражения. Исследование спермы – неотъемлемая часть диагностики бесплодия. Примерно в 47% случаев причиной бездетности семейных пар является мужчина. Причиной бесплодия мужчин могут быть заболевания яичек, простаты, нарушения проводимости семявыводящих путей, заболевания и пороки развития уретры. Исследование семенной жидкости также является одним из тестов при диагностике гормональных расстройств, заболеваний половых органов или пороков их развития.
В норме эякулят представляет собой взвесь сперматозоидов в секрете яичек и их придатков, которая к моменту эякуляции смешивается с секретом предстательной железы, семенных пузырьков и луковично-уретральных желез.
Сперматозоиды составляют около 5% объема спермы, они образуются в семенниках. Приблизительно 60% объема спермы образуется в семенных пузырьках. Это вязкая, нейтральная или слегка щелочная жидкость, часто желтая или даже сильно пигментированная из-за высокого содержания рибофлавина.
Простата производит примерно 20% объема семенной жидкости. Эта жидкость, похожая на молоко, имеет слабокислую реакцию (рН около 6,5), в основном из-за высокого содержания лимонной кислоты. Простатический секрет также богат кислой фосфатазой и протеолитическими ферментами, считается, что протеолитические ферменты отвечают за коагуляцию и разжижение семенной жидкости.
Менее 10–15% объема спермы образуется в придатках яичек, семявыводящих протоках, бульбоуретральных и уретральных железах.
Стандартная спермограмма оценивает физические (макроскопические) и микроскопические параметры эякулята (Табл., рис. 1-3).
| Показатель | Характеристика | Интерпретация |
|---|---|---|
| Цвет | Серовато-беловатый, слегка опалесцирующий | Норма |
| Почти прозрачный | Концентрация сперматозоидов очень низка | |
| Красновато-коричневатый | Присутствие эритроцитов | |
| Зеленоватый | Пиоспермия | |
| Желтоватый | Желтуха, прием некоторых витаминов, при длительном воздержании | |
| Реакция рН | 7,2–7,8, слабо-щелочная | Норма |
| Ниже 7,0 | В образце с азооспермией – наличие обструкции или врожденного двустороннего отсутствия семявыносящих протоков | |
| 9,0–10,0, щелочная | Патология предстательной железы | |
| Объем | 2–6 мл | Норма |
| Менее 1 мл | Андрогенная недостаточность, эндокринные заболевания, сужения и деформации пузырьков, семявыводящих путей |
Условия взятия и хранения образца
Эякулят должен быть получен после, как минимум, 48 ч, но не более 7 дней полового воздержания.
Макроскопическое исследование – определение консистенции, объема, запаха, цвета, вязкости и рН эякулята.
Сперма, полученная при эякуляции, густая и вязкая, что обусловлено свертыванием секрета семенных пузырьков. В норме при комнатной температуре образец эякулята должен разжижаться в течение 60 мин. Если эякулят длительное время остается вязким, полувязким или вообще не разжижается, то можно предполагать воспаление предстательной железы. В норме объем эякулята составляет 2–6 мл. Количество менее 1,0 мл характерно для андрогенной недостаточности, эндокринных заболеваний, сужения и деформации пузырьков, семявыводящих путей. Максимальный объем может достигать 15 мл. Объем эякулята не влияет на фертильность. Запах нормального эякулята специфический и обусловлен спермином (напоминает запах «свежих каштанов»). Специфический запах становится слабым или отсутствует при закупорке выводных протоков предстательной железы. При гнойно-воспалительных процессах запах спермы обусловлен продуктами жизнедеятельности бактерий, вызвавших воспалительный процесс.
Микроскопическое исследование – изучение в нативном препарате подвижности сперматозоидов и наличия агглютинации, подсчет количества сперматозоидов в камере Горяева, изучение морфологии сперматозоидов, клеток сперматогенеза и дифференциальная диагностика живых и мертвых сперматозоидов в окрашенных препаратах.
Микроскопическое исследование эякулята проводят после полного его разжижения
Для оценки подвижности сперматозоидов рекомендуется использовать простую систему классификации по категориям. Для классификации 200 сперматозоидов последовательно просматривают в 5 полях зрения микроскопа (Рис. 1).
Подвижность каждого сперматозоида классифицируют по категориям, используя следующие критерии:
Сначала подсчитывают все сперматозоиды категорий а и b в ограниченном участке поля зрения или, если концентрация сперматозоидов низкая, во всем поле зрения (%). Далее в той же области подсчитывают сперматозоиды с непоступательным движением (категория с) (%) и неподвижные сперматозоиды (категория d) (%).
Определять подвижность можно с подсчетом в камере Горяева. Сперму разводят в 20 раз физиологическим раствором, в камере смотрят только неподвижные и малоподвижные сперматозоиды.
Расчет ведут по формуле:
А – общее количество сперматозоидов;
В – количество малоподвижных сперматозоидов;
С – количество неподвижных сперматозоидов.
Отсюда количество активно подвижных сперматозоидов в процентах составляет (Y):
Подвижность сперматозоидов зависит от времени года и суток. Имеются данные, что весной происходит снижение подвижности сперматозоидов (сезонные колебания). При наблюдении за количеством активно-подвижных сперматозоидов в течение суток было отмечено увеличение их количества во второй половине дня (суточные ритмы).
Снижение подвижности сперматозоидов ниже нормы – астенозооспермия. Незначительной степени астенозооспермии – количество активно- и малоподвижных сперматозоидов c поступательным движением в сумме составляет менее 50%, но более 30%.
Оценка агглютинации сперматозоидов. Под агглютинацией сперматозоидов подразумевают склеивание подвижных сперматозоидов между собой головками, хвостами или головок с хвостами. Склеивание неподвижных сперматозоидов друг с другом или подвижных сперматозоидов с нитями слизи, другими клетками или остатками клеток следует считать и регистрировать не как агглютинацию, а как неспецифическую агрегацию. При исследовании регистрируют тип агглютинации (головками, хвостами, смешанный вариант). Можно использовать полуколичественный метод оценки степени агглютинации от «–» (отсутствие агглютинации) до «+++» (тяжелая степень, при которой все подвижные сперматозоиды подвержены агглютинации). В норме склеиваются не более 3–5%. Если количество агглютинированных сперматозоидов составляет 10–15%, можно говорить о понижении их оплодотворяющей способности.
Подсчет общего количества сперматозоидов проводят в камере Горяева. Общее количество сперматозоидов в эякуляте рассчитывают, умножая количество сперматозоидов в 1мл спермы на объем выделенной спермы.
Нормоспермия – у здорового мужчины в 1 мл эякулята содержится более 20 млн. сперматозоидов.
Полизооспермия – количество сперматозоидов в 1 мл эякулята превышает 150 млн.
Олигозооспермия – в 1 мл эякулята содержится менее 20 млн. сперматозоидов.
Азооспермия – отсутствие сперматозоидов в эякуляте.
Аспермия – в доставленной жидкости нет сперматозоидов и клеток сперматогенеза.
Оценка жизнеспособности сперматозоидов. Для оценки жизнеспособности сперматозоидов смешивают на предметном стекле одну каплю свежего эякулята с каплей стандартного красителя эозина. Живые сперматозоиды в таких препаратах не окрашиваются (белые); мертвые сперматозоиды окрашиваются в красный цвет, т.к. повреждены их плазматические мембраны. Под жизнеспособностью подразумевают долю (в процентах) «живых» сперматозоидов. Жизнеспособность следует оценивать, если процент неподвижных сперматозоидов превышает 50%.
Оценка жизнеспособности может служить контролем точности оценки подвижности сперматозоидов, поскольку процент мертвых клеток не должен превышать (с учетом ошибки подсчета) процента неподвижных сперматозоидов. Наличие большого количества живых, но неподвижных сперматозоидов, может указывать на структурные дефекты жгутиков. Сумма мертвых и живых сперматозоидов не должна превышать 100%.
Характеристика клеточных элементов эякулята. Обычно эякулят содержит не только сперматозоиды, но и другие клетки, которые в совокупности обозначают, как «круглые клетки». К их числу относят эпителиальные клетки мочеиспускательного канала, клетки предстательной железы, незрелые половые клетки и лейкоциты. В норме эякулят не должен содержать более 5*106 круглых клеток/мл.
В большинстве случаев эякулят человека содержит лейкоциты, в основном нейтрофилы. Повышенное содержание этих клеток (лейкоспермия) может свидетельствовать о наличии инфекции и о плохом качестве сперматозоидов. Число лейкоцитов не должно превышать 1106/мл. Подсчет ведут в камере Горяева аналогично подсчету сперматозоидов.
Эякулят кроме лейкоцитов может содержать незрелые половые клетки (клетки сперматогенеза) на разных стадиях созревания: сперматогоний, сперматоцит I порядка, сперматоцит II порядка, сперматид. (рис. 2)
Наличие в эякуляте различных типов незрелых клеток сперматогенеза обычно говорит о его нарушении. Избыток этих клеток является следствием нарушения функции семенных канальцев, в частности, при сниженном сперматогенезе, варикоцеле и патологии клеток Сертоли.
Оценка морфологии сперматозоидов. Для анализа используют мазок, окрашенный гистологическими красителями (гематоксилин, Романовский-Гимза и др.), в котором производят последовательный подсчет 200 сперматозоидов (однократный подсчет 200 сперматозоидов предпочтительней двукратного подсчета 100 сперматозоидов) и выражают в процентах количество нормальных и патологических форм (Рис. 3).
Головка сперматозоида должна быть овальной формы. Отношение длины головки к ее ширине должно составлять от 1,5 до 1,75. Должна быть видна хорошо очерченная акросомная область, составляющая 40–70% площади головки. Шейка сперматозоида должна быть тонкой, составлять 1,5 длины головки сперматозоида и прикрепляться к головке вдоль ее оси. Размеры цитоплазматических капель не должны превышать 1/2 размера головки нормального сперматозоида. Хвост должен быть прямым, одинаковой толщины на всем протяжении и несколько уже в средней части, не закрученным и иметь длину около 45 мкм. Отношение длины головки к длине хвоста у нормальных сперматозоидов 1:9 или 1:10.
Дефекты головки: большие, маленькие, конические, грушевидные, круглые, аморфные, с вакуолями в области хроматина; головки с маленькой акросомальной областью, вакуолизированной акросомой, с несимметрично расположенной акросомой; двойные и множественные головки, головки с компактным строением хроматина и т.д.
Дефекты шейки и средней части: «склоненная» шейка (шейка и хвост образуют угол 90° к длинной оси головки), асимметричное прикрепление средней части к головке, утолщенная или неравномерная средняя часть, патологически тонкая средняя часть (отсутствие митохондриальной оболочки) и их любая комбинация.
Дефекты хвоста: хвосты короткие, множественные, в виде шпильки, сломанные, наклонные (угол больше 90°), неравномерная толщина хвоста, тонкая средняя часть, закрученный конец, закрученный полностью и их любая комбинация. При дифференцированном морфологическом подсчете учитываются только сперматозоиды с хвостами.
Тератозооспермия – увеличение количества патологических форм сперматозоидов выше референсных значений. Выраженная тератозооспермия резко снижает шансы оплодотворения и увеличивает вероятность пороков развития у плода, если оплодотворение произошло. Тератозооспермия обычно сочетается с олигозооспермией и астенозооспермией.
Сперматозоиды, у которых головка заключена в цитоплазматическую каплю, и те, у которых цитоплазматическая капля расположена на шейке в виде шарфа и по отношению к размеру головки составляет более 1/3, выделяются как незрелые или юные. В нормальной спермограмме они составляют около 1%.