Низкое давление после инсульта ишемического что делать
Реабилитация после инсульта в домашних условиях
Реабилитация после инсульта в домашних условиях
Нарушение мозгового кровообращения приводит к таким последствиям, как частичный или полный паралич, потерю речи, памяти, слуха. Но грамотная реабилитация после инсульта позволяет вернуть человеку утраченные способности. В домашних условиях провести полноценное лечение и обеспечить последующее восстановление возможно, если заранее понять, что ожидает людей, близких больному, какие мероприятия потребуется проводить.
Длительность восстановительного периода
Сколько времени нужно для реабилитации после перенесенного инсульта, зависит от обширности повреждений, степени проявления возникших нарушений, возраста пациента и других факторов. Постепенно на месте погибших нейронов могут образоваться новые. Часть функций, выполняемых поврежденными отделами мозга, может быть перенесена на здоровые структуры.
При легкой форме ишемического инсульта, в результате которой у человека возникает нетяжелый паралич конечностей, лицевых мышц, нарушение зрения и координации, для частичного восстановления понадобится один-два месяца. Для полного – около трех месяцев.
Если последствия нарушения мозгового кровообращения проявляются в виде стойких нарушений координации, грубого паралича, срок реабилитации будет длиться не менее полугода. При этом шанс на возвращение всех утраченных навыков минимален.
После тяжелого инсульта, повлекшего паралич одной стороны тела и другие проблемы, от начала лечения до возвращения больному способности сидеть и обслуживать себя проходит от одного до двух лет. О полном исцелении в данном случае говорить невозможно.
Уровни восстановления нормальных функций организма у людей, перенесших инсульт, делятся на три группы:
Основным условием для успешной реабилитации после инсульта является готовность самого больного и близких ему людей пройти долгий путь, не сдаваясь и не прерывая занятий.
Контроль артериального давления в остром периоде инсульта
О.С. Левин, Н.И. Усольцева, М.А. Дударова
Кафедра неврологии Российской медицинской академии последипломного образования, Москва
Инсульт – одна из наиболее актуальных медико-социальных проблем [1, 2]. Ежегодно в России происходит более 450 000 новых случаев инсульта [3]. Инсульт служит не только одной из основных причин смерти (наряду с сердечно-сосудистыми и онкологическими заболеваниями), но и часто является причиной инвалидизации больных. Более 80% лиц трудоспособного возраста, перенесших инсульт, являются инвалидами.
Более чем у 50% выживших больных не происходит восстановления бытовой независимости [2, 3].
На сегодняшний день в многочисленных исследованиях четко доказано, что артериальная гипертензия (АГ) – ведущий фактор риска инсульта, который носит модифицируемый характер [2]. Эпидемиологические исследования показывают, что снижение диастолического артериального давления (ДАД) на 5 мм рт. ст. со снижением систолического артериального давления (САД) на 9 мм рт. ст. приводит к снижению риска инсульта на 33%, а более значительное снижение уровня АД (например, снижение ДАД на 10 мм рт. ст., а САД на 18–19 мм рт. ст.) сопровождается снижением риска инсульта более чем на 50% [4, 5]. Эти данные подтверждаются результатами рандомизированных исследований гипотензивных средств, согласно которым снижение ДАД на 5–6 мм рт. ст. приводит к уменьшению риска инсульта на 42%. Данные исследования PROGRESS показывают, что снижение АД на 9/4 мм рт. ст. у лиц, уже перенесших инсульт, приводит к уменьшению риска повторного инсульта на 28% [6]. Таким образом, важность коррекции АГ для первичной и вторичной профилактики инсульта не вызывает сомнений. Тем не менее оптимальная коррекция повышенного АД в острой фазе инсульта остается предметом дискуссий.
Почему повышается АД в острой фазе инсульта?
В первые часы после инсульта, как ишемического, так и геморрагического, повышенное АД (САД>140 мм рт. ст.) отмечается не менее чем у 80% пациентов [5, 6]. В обыденном сознании глубоко укоренились представления, согласно которым повышенное АД, регистрируемое у больного с инсультом, и является его причиной. Именно поэтому повышенное АД для многих медицинских работников, оказывающих неотложную помощь пациенту с инсультом, по словам одного из ведущих американских специалистов в области лечения инсульта Л.Каплана, часто становится чем-то вроде «красной тряпки» для быка, и они, движимые самыми лучшими побуждениями, немедленно и бездумно приступают к его снижению [7].
Дело, однако, обстоит сложнее. Повышенное АД, очень часто регистрируемое в первые часы после инсульта, правильнее считать не причиной инсульта, а скорее его закономерным следствием. Более того, повышенное АД можно рассматривать как компенсаторную реакцию и важный дополнительный симптом, подкрепляющий диагноз инсульта. Отсутствие повышения АД или слишком низкое (по отношению к привычному уровню) АД в первые часы развития неврологического дефицита должно вызывать сомнение в диагнозе инсульта. Если же клиническая картина инсульта несомненна, то следует всегда искать возможную причину снижения АД. Она может заключаться в обширности или стволовой локализации инсульта, наличии сердечной недостаточности, ишемии миокарда или нарушения сердечного ритма, тромбоэмболии легочной артерии, гиповолемии, сепсисе и др. [8, 9]. Неудивительно, что низкое АД у больного с инсультом, как это будет показано далее, является неблагоприятным прогностическим признаком [5].
Но, безусловно, объяснений требует и закономерное повышение АД в первые часы после инсульта. Конечно, у многих больных (примерно в 50% случаев) повышение АД может быть следствием плохого контроля ранее имевшейся АГ, но АД повышается и у тех пациентов, у которых повышенное АД ранее никогда не отмечалось, и даже у тех, кому была свойственна тенденция к пониженному АД [9]. Существует несколько возможных объяснений повышения АД. Во-первых, повышение системного АД можно рассматривать как неспецифическую реакцию на повреждение мозга. Во-вторых, важную роль, по-видимому, играет рефлекс Кушинга (благодаря которому АД повышается вследствие повышения внутричерепного давления, например вследствие отека мозга). В-третьих, можно полагать, что повышение АД может возникать как реакция на закупорку артерии. Эту гипотезу доказывают данные исследования динамики АД при внутриартериальном тромболизе, согласно которым при успешной реканализации артерии происходит быстрое снижение САД, тогда как при неэффективной реканализации АД длительное время остается повышенным [10]. Наконец, повышению АД могут также способствовать стресс, связанный как с самим заболеванием, так и с госпитализацией, повышенное высвобождение катехоламинов и кортизола, поражение ствола и гипоталамуса, боль, задержка мочи [7].
АД, поднявшееся в первые часы после инсульта, обычно имеет тенденцию к спонтанной нормализации в первые часы или дни после инсульта. Скорость снижения АД зависит от причины его повышения; если повышение АД вызывается стрессом при госпитализации, болью или затруднением мочеиспускания, то оно снижается быстро в случае устранения его конкретной причины. Повышение АД, вызванное рефлексом Кушинга и отеком мозга, будет снижаться более медленно – в течение нескольких дней. Как минимум у трети пациентов АД остается повышенным к концу 1-й недели после инсульта [11].
Клиническая значимость гипертензивной реакции в острой фазе инсульта
Теоретически повышение АД в условиях ишемии или повышенного внутричерепного давления может способствовать улучшению перфузии мозга. В эксперименте доказано, что при повышении АД улучшается коллатеральный кровоток, повышается уровень оксигенации и поглощения кислорода как в центральной зоне ишемии, так и в области ишемической полутени (пенумбры) [12]. С этой точки зрения повышение АД в остром периоде инсульта можно до определенной степени считать компенсаторной реакцией, позволяющей улучшить перфузию в ишемизированном регионе мозга и ограничить объем его повреждения [13, 14].
С другой стороны, исследования показывают, что повышенное АД в первые дни инсульта является независимым предиктором его неблагоприятного исхода, повышенной смертности и инвалидизации [5]. Прямые риски повышения АД связаны с опасностью нарастания отека мозга и, следовательно, дополнительного ухудшения перфузии мозга, развития острой гипертонической энцефалопатии, повторением инсульта. Хотя на экспериментальной модели инсульта было показано, что повышенное АД увеличивает риск геморрагической трансформации инфаркта мозга, в условиях клиники это, как правило, наблюдается лишь при проведении тромболиза (хотя и в этом случае геморрагическая трансформация далеко не всегда сопровождалась клинически значимым ухудшением состояния или ухудшением прогноза) [15]. Следует заметить, что во многих исследованиях не удалось выявить статистически достоверной связи между инициальным повышением АД и исходом инсульта [5].
Так является ли повышенное в первые часы после инсульта АД клинически полезным или клинически вредным феноменом? Противоречивость приведенных выше данных снимается концепцией U-образной зависимости между уровнем АД в первые сутки после инсульта и его исходом, которая подтверждается данными целого ряда исследований [5, 9]. Согласно этой концепции как слишком высокое, так и слишком низкое АД связано с неблагоприятным исходом инсульта и ранним ухудшением неврологического статуса. Однако какой уровень АД в острой фазе инсульта следует считать оптимальным, остается неясным. По-видимому, в условиях срыва ауторегуляции мозгового кровообращения грань между умеренным («полезным») повышением АД, поддерживающим мозговую перфузию, и более высоким («вредным») повышением АД, которое усиливает отек мозга и тем самым ухудшает перфузию, достаточно тонка и может быть не универсальной, а индивидуальной.
Согласно результатам International Stroke Trial, включавшем 17 398 пациентов, из которых у 54% САД в первые 48 ч после инсульта было выше 160 мм рт. ст., оптимальным в среднем оказался уровень САД 150 мм рт. ст., при этом снижение САД на каждые 10 мм рт. ст. приводило к повышению смертности на 17,9%, а повышение САД на каждые 10 мм рт. ст. – к повышению смертности на 3,8% [5]. В другом исследовании оптимальным был уровень САД 180 мм рт. ст. [9]. Следует заметить, что в большинстве исследований более важное прогностическое значение имеет уровень САД. Это объяснимо, если учесть высокую долю пожилых людей среди пациентов с инсультом (у которых гипертензия часто протекает при низком уровне ДАД).
Установление клинической значимости повышения АД затрудняется тем обстоятельством, что более важное значение могут иметь не столько абсолютные цифры АД, сколько относительное повышение (по сравнению с привычным уровнем). Наконец, немаловажное значение имеет и динамика снижения АД. Проведенное нами наблюдение за 100 больными с ишемическим инсультом в каротидной системе показало, что с функциональным исходом инсульта через 6 мес лучше коррелируют не показатели АД в момент госпитализации (в первые сутки после инсульта), а уровень САД к концу 1-й недели. В некоторых других исследованиях также выявлена корреляция между замедленной нормализацией АД и неблагоприятным исходом инсульта, оцениваемым через 1 и 3 мес [9].
Таким образом, грань между «полезным» и «вредным» повышением АД может меняться во времени. И если в первые часы инсульта (особенно ишемического) мозг может быть более чувствительным к падению АД, то со временем увеличивается его чувствительность к повышенному АД, и, соответственно, умеренно повышенное АД из возможного «друга» может превращаться в несомненного «врага». Наконец, следует заметить, что причинно-следственные взаимосвязи повышения АД и неблагоприятного исхода инсульта не могут считаться окончательно установленными. Более высокие цифры АД в первые часы инсульта и последующая его замедленная нормализация могут быть не столько причиной более тяжелого повреждения мозга, сколько его следствием. Установить истинные причинно-следственные отношения между повышенным АД и повреждением мозга могут помочь не обсервационные исследования, а оценка влияния гипотензивной терапии в первые дни инсульта на его исход.
Следует ли проводить экстренное снижение АД в острой фазе ишемического инсульта?
Вопрос о том, следует ли снижать повышенное АД в острой фазе инсульта, остается дискуссионным. Опубликованные на данный момент исследования, оценивавшие эффективность гипотензивной терапии, не дают окончательного ответа на этот вопрос [5, 16]. Общепринятым является мнение о том, что к вопросу снижения АД в первые сутки после инсульта следует подходить с осторожностью и индивидуально, однако степень осторожности четко не определена [4, 7, 17]. Почему необходима осторожность в снижении АД, почему не следует стремиться к его быстрой нормализации?
Выше уже подчеркивался компенсаторный характер умеренного повышения АД в первые часы после инсульта, которое позволяет поддерживать перфузию мозга. Следует учитывать еще один важный фактор – возникающее при инсульте расстройство ауторегуляции мозгового кровообращения и крайняя степень вазодилатации вследствие локального ацидоза. В результате перфузионное давление в мозге попадает в непосредственную зависимость от системного АД. Снижение повышенного АД в условиях срыва ауторегуляции мозгового кровообращения создает реальную угрозу гипоперфузии мозга и расширения объема повреждения мозга прежде всего за счет зоны «ишемической полутени». Более того, показано, что нарушение ауторегуляции мозгового кровообращения носит глобальный характер и не ограничивается зоной фокальной ишемии (выявляясь, например, с контралатеральной пораженному полушарию стороны), поэтому в результате снижения АД могут пострадать ранее не поврежденные участки мозга. Опасность особенно велика у пациентов с длительно существовавшей высокой АГ, выраженным диффузным поражением системы мелких мозговых артерий, стенозами магистральных мозговых артерий, а также при гемодинамическом типе инсульта. На фоне снижения системного АД кровоток дистальнее стенозированного участка сосуда может критически падать, более того, снижение АД в этом случае может способствовать росту пристеночного тромба. Неслучайно в литературе неоднократно описаны случаи нарастания неврологического дефицита на фоне резкого снижения АД в остром периоде инсульта [5, 7, 18, 19].
С другой стороны, снижение резко повышенного АД может снижать смертность, уменьшать риск отека мозга и геморрагической трансформации мозга при обширном инфаркте мозга, а также снижать вероятность осложнений, связанных с сопутствующей патологией (например, ишемией миокарда). Подтверждают ли это положение данные исследований? Экспериментальные данные показывают, что снижение АД может приводить к уменьшению размеров инфаркта мозга [13]. В сравнительно небольшом исследовании ACCESS, включавшем 339 больных с АД, превышающим 200/110 мм рт. ст., оценивавшем эффект антагониста ангиотензиновых рецепторов кандесартана, было показано, что на фоне приема препарата отмечается почти 50% снижение смертности и кардиоваскулярных осложнений (препарат назначали в первые 72 ч после инсульта). Однако между группами, получавшими в течение 7 дней плацебо и кандесартан, не было различия в уровне АД, поэтому достигнутое улучшение скорее можно объяснить не снижением АД, а предполагаемым класс-специфическим гистопротекторным потенциалом средств, действующих на ангиотензиновую систему). К тому же улучшение исхода в данном исследовании достигалось скорее за счет снижения риска кардиоваскулярных осложнений, а не за счет улучшения восстановления неврологических функций [9].
С другой стороны, ретроспективный анализ исследования тканевого активатора плазминогена NINDS показал, что в группе пациентов, которым вводили плацебо, не было различия в исходе между теми, кому проводили или не проводили гипотензивную терапию [5]. Не было получено положительного влияния снижения АД на исход инсульта и в некоторых других исследованиях. Более того, в исследовании INWEST, оценивавшем эффект антагониста кальция нимодипина, было показано, что исход инсульта ухудшался, если на фоне применения препарата происходило снижение уровня ДАД (примерно у 60% участников ДАД 181 мм рт. ст. и
Литература
Ишемический инсульт: лечение и реабилитация
Инсульт — острое нарушение мозгового кровообращения, которое каждый год поражает 15 миллионов человек по всему миру и 450 тысяч в России. Несколько десятков лет назад наступление подобного состояния в большинстве случаев заканчивалось смертью. От инсульта скончались Екатерина II, Александр Дюма, Максимилиан Волошин и Иоганн Бах. Если бы эти известные люди были нашими современниками, то их шансы на спасение были бы значительно выше, ведь сегодня врачи спасают пациентов с закупоркой и разрывом сосудов, а после помогают им вернуться к активной жизни.
Что такое ишемический инсульт
Функционирование такого удивительного органа как головной мозг требует огромного количества топлива — энергии. Без кислорода нервные клетки погибают быстрее, чем любые другие в человеческом организме. Если вы остановите подачу крови в мышцах или костях, например, при травме, то ткани сохранят жизнеспособность еще в течение часа, нейронам головного мозга для гибели достаточно нескольких минут.
Наш центр предлагает медицинскую программу реабилитации после инсульта. Узнайте подробности по ссылке
Ишемией называют патологическое сужение просветов сосудов, от нее страдают ткани расположенные рядом с областью закупорки. Ишемический инсульт может закончится без врачебного вмешательства. По интенсивности приступы делят на:
Важно! Если ишемический инсульт не закончился серьезными последствиями, он должен стать важным сигналом о том, что с организмом не все в порядке. Выживаемость после первичного инсульта — 70%, но уже спустя 5 лет —50%, а через 10 лет — 20%.
Приступы также делят в зависимости от причины, вызвавшей нарушение кровообращения:
Отличие геморрагического инсульта от ишемического
Инсульты делят на два основных типа: ишемический (87% случаев) и геморрагический (20% случаев). Они отличаются типом повреждения, вызвавшим дефицит кислорода.
Причины ишемического инсульта
К приступу может привести комплекс внешних и внутренних факторов. В группу риска можно отнести человека, если у него отмечается:
Реабилитация после ишемического инсульта: основные принципы
Успешность восстановления пациента после приступа зависит от размеров и расположения очага поражения, возраста пациента и наличия у него других заболеваний.
Программы реабилитации после инсульта — это комплекс мероприятий, направленных на разработку парализованных рук и ног, обучение базовым функциям: ходьбе, приему пищи, гигиене. Специалисты назначают двигательные тренировки, речевые упражнения и задачи для активизации памяти, проводят физиотерапию, массаж и разрабатывают диету.
Реабилитация после инсульта
8500 рублей/сутки
Ишемический инсульт: лечение движением
Данный тип реабилитации можно применять уже на ранних этапах восстановления. Начинать можно со сгибания пальцев рук и ног здоровой стороны, разминания кистей и ступней. Эти простые движения помогут активизировать пораженные участки. Далее можно сгибать и плавно вращать суставы рук и ног. Упражнения отлично сочетаются с массажем.
Для восстановления двигательной функции рук и плеч можно использовать захват над кроватью, за который пациент может держаться, к которому может тянуться. Когда часть активности вернется захват можно разместить выше, чтобы усложнить задачу. Отлично работает тренажер-кольцо из мягкой резины, который необходимо растягивать руками и ногами.
Возвращение речи
Вернуть способность общаться сложнее, чем начать двигательную активность. Порой восстановление речи занимает до нескольких лет. Однако, работать со способностью говорить можно даже на ранних этапах, для этого надо общаться с человеком, даже если он не может ответить. Центр речи активизируется, когда пациент слышит, как к нему обращаются. Также важно восстанавливать мышцы челюсти, для этого существует целый ряд упражнений для губ и языка.
Для тренировок пострадавшему могут предлагать закончить слово (произнести последний звук), затем предложение. Можно петь вместе с пациентом, читать популярные стихи, скороговорки.
Тренировка памяти
Специалисты рекомендуют выбирать упражнения, соотносящие с прошлыми хобби пациента, чтобы тренировка больше напоминала развлечение и доставляла радость.
Особенности питания
Если человек потерял чувствительность одной стороны гортани, то ему приходится учиться принимать пищу заново, вырабатывая новые рефлексы. Для упрощения обучения используются специальные тренировки:
К приему пищи пациентов при восстановлении после ишемического инсульта, есть определенные требования:
Меню для пациентов после ишемического инсульта
Многие пациенты после перенесенного инсульта испытывают проблемы с памятью, поэтому могут забывать поесть. Очень важно контролировать регулярность приемов пищи на стадии восстановления.
Важно! Все блюда готовятся без добавления соли. Если необходимо можно немного подсолить их перед подачей.
Для разработки меню, особенно для пожилых и лежачих пациентов, лучше привлекать специалиста, который составит правильное соотношение калорийности, белков, жиров и углеводов. В любом случае, пища должна быть легкой, чтобы не перегружать пищеварительную систему, но содержать достаточно нутриентов.
Медикаментозная терапия
Лекарственные препараты при ишемическом инсульте назначает только врач. Многие средства можно принимать только при строгом контроле медиков, поскольку эти лекарства могут оказывать сильное влияние на ослабленный организм.
Сроки восстановления после ишемического инсульта
Куликова Анна Александровна, невролог
Низкое давление после инсульта
Инсульт ― опасное заболевание, связанное с нарушением кровотока в головном мозге. Вследствие этого некоторые клетки могут отмирать, что приводит к инвалидизации и даже к смерти. К сожалению, статистика говорит о том, что в России каждый год возникает более 450 тыс. случаев инсульта. При этом около 15-30% среди перенесших данное заболевание уходят из жизни в первый месяц. Более 80% трудоспособных лиц становятся инвалидами. В сокращении риска столь негативных последствий большое значение имеет правильное медикаментозное лечение.
Важно помнить и о программе реабилитации, которая может быть назначена только врачом с учетом всех индивидуальных особенностей пациента.
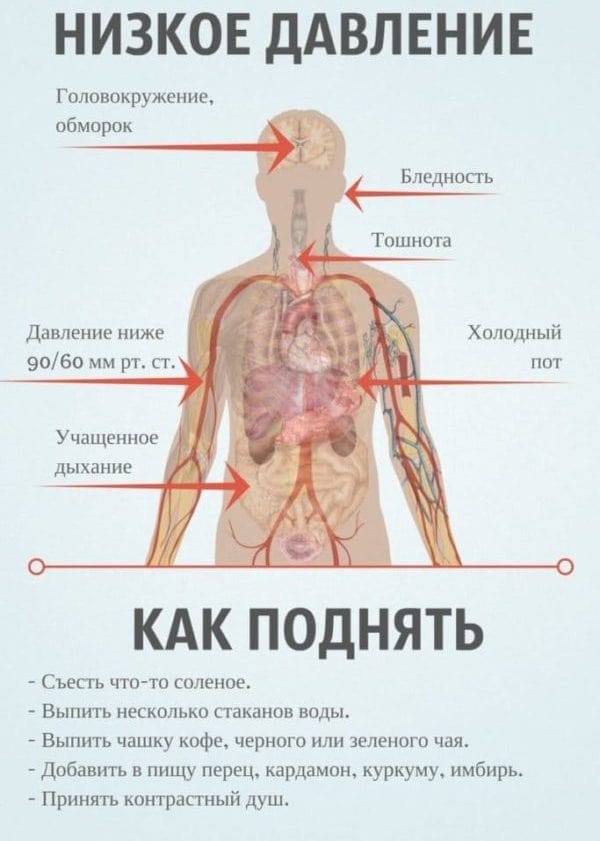
Чаще всего инсульт провоцирует повышенное артериальное давление (АД). Однако в некоторых случаях фактором риска является и гипотония (пониженное АД). После инсульта давление не сразу возвращается к нормальным показателям и некоторое время может оставаться повышенным. Если пациент жалуется на головные боли, слабость, тошноту и озноб в конечностях, это может быть признаком неблагоприятного исхода, так как говорит о гипотонии.
Давление после инсульта: нормальные показатели и отклонения
В остром периоде заболевания (сразу после перенесенного инсульта) систолическое артериальное давление (САД) у 80% остается в высоких границах (больше 140 мм рт. столба). Это явление считается закономерным следствием перенесенной болезни. Именно повышенное давление способствует сохранению жизнеспособности неповрежденных клеток головного мозга. Врачи рассматривают данное явление как неспецифическую реакцию организма. Вследствие закупорки сосудов или повышения внутричерепного давления возникает рефлекс Кушинга, который приводит к увеличению САД.
В период реабилитации давление спонтанно снижается до нормальных показателей. Это происходит в первые несколько недель после инсульта. Однако для стабилизации состояния пациента врачи применяют гипотензивную терапию. Она направлена на медленное снижение САД. Скорость естественной нормализации давления во многом зависит от причин, вызвавших инсульт. Резкое снижение САД опасно для жизни. Чтобы сосуды могли восстановить свою работоспособность в первые дни давление должно держаться на уровне 150 мм рт. столба. Однако, в этот период граница между «полезным» и «вредным» САД весьма условна и является строго индивидуальным критерием.
Признаки пониженного давления
Причины падения САД могут быть как самыми банальными (стресс, нервное напряжение, черепно-мозговая травма), так и весьма опасными (тромбоэмболия легочной артерии, инфаркт миокарда, расслаивающая аневризма аорты и множество других патологий).
Почему после инсульта давление может быть пониженным?
Низкое САД в первые часы после инсульта является поводом усомниться в правильной постановке диагноза. Если же клиническая картина говорит о нарушении кровотока мозга и наличии неврологического дефицита, но давление все же остается пониженным в первые часы и дни, это может быть симптомом следующих заболеваний.
Часто пониженное САД свидетельствует об обширном инсульте или о его стволовой локализации. Не реже этот симптом говорит о том, что в организме есть инфекционные осложнения или дефицит жидкости. Плохой аппетит и отсутствие потребности в питье являются характерными для восстановительного периода. Однако отказ от еды и воды увеличивает вязкость крови, а пониженное давление говорит о том, что клетки мозга недополучают питательных веществ, что затрудняет процесс реабилитации.
Скачки САД после инсульта
Чем опасно низкое давление?
Если в острой фазе инсульта САД остается невысоким, врачи могут прибегать к мерам по его повышению. Низкое давление затрудняет способность сосудов к восстановлению и может являться симптомом сложных болезней сердечной системы. Отсутствие повышения САД сразу после инсульта говорит о неспособности организма даже к простой декомпенсации.