Невоспалительная болезнь яичника маточной трубы и широкой связки матки неуточненная что это
Болезни мочеполовой системы (N00-N99)
Не воспалительные болезни женских половых органов
N80 Эндометриоз
N80.0 Эндометриоз матки
N80.1 Эндометриоз яичников
N80.2 Эндометриоз маточных труб
N80.3 Эндометриоз тазовой брюшины
N80.4 Эндометриоз ректовагинальной перегородки и влагалища
N80.5 Эндометриоз кишечника
N80.6 Эндометриоз кожного рубца
N80.8 Другой эндометриоз
N80.9 Эндометриоз неуточненный
N81 Выпадение женских половых органов
N81.0 Уретроцеле у женщин
Исключено: цистотеле с выпадением матки (N81.2-N81.4)
N81.2 Неполное выпадение матки и влагалища
Выпадение шейки матки БДУ
N81.3 Полное выпадение матки и влагалища
N81.4 Выпадение матки и влагалища неуточненное
Выпадение матки БДУ
N81.5 Энтероцеле влагалища
Исключено: энтероцеле с выпадением матки (N81.2-N81.4)
Выпадение задней стенки влагалища
N81.8 Другие формы выпадения женских половых органов
N81.9 Выпадение женских половых органов неуточненное
N82 Свищи с вовлечением женских половых органов
Исключен: пузырно-кишечный свищ (N32.1)
N82.0 Пузырно-влагалищный свищ
N82.1 Другие свищи женских мочеполовых путей
N82.2 Свищ влагалищно-тонкокишечный
N82.3 Свищ влагалищно-толстокишечный
N82.4 Другие кишечно-генитальные свищи у женщин
N82.5 Свищи генитально-кожные у женщин
N82.8 Другие свищи женских половых органов
N82.9 Свищ женских половых органов неуточненный
N83 Невоспалительные поражения яичника, маточной трубы и широкой связки матки
Исключен: гидросальпинкс (N70.1)
N83.0 Фолликулярная киста яичника
N83.1 иста желтого тела
N83.2 Другие и неуточненные кисты яичника
Простая киста яичника
Исключены: киста яичника:
N83.3 Приобретенная атрофия яичника и маточной трубы
N83.4 Выпадение и грыжа яичника и маточной трубы
N83.5 Перекручивание яичника, ножки яичника и маточной трубы
Исключены: гематосальпинкс с:
N83.7 Гематома широкой связки матки
N83.8 Другие невоспалительные болезни яичника, маточной трубы и широкой связки матки
Синдром разрыва широкой связки [Мастерса-Аллена]
N83.9 Невоспалительная болезнь яичника, маточной трубы и широкой связки матки неуточненная
N84 Полип женских половых органов
N84.0 Полип тела матки
Исключена: полипоидная гиперплазия эндометрия (N85.0)
N84.1 Полип шейки матки
N84.2 Полип влагалища
N84.8 Полип других отделов женских половых органов
N84.9 Полип женских половых органов неуточненный
N85 Другие невоспалительные болезни матки, за исключением шейки матки
N85.0 Железистая гиперплазия эндометрия
N85.1 Аденоматозная гиперплазия эндометрия
N85.2 Гипертрофия матки
Исключена: послеродовая гипертрофия матки (O90.8)
N85.3 Субинволюция матки
Исключена: послеродовая субинволюция матки (O90.8)
N85.4 Неправильное положение матки
Исключено: как осложнение беременности, родов или послеродового периода (O34.5, O65.5)
N85.5 Выворот матки
N85.6 Внутриматочные синехии
Исключена: гематометра с гематокольпосом (N89.7)
N85.8 Другие уточненные воспалительные болезни матки
N85.9 Невоспалительная болезнь матки неуточненная
N86 Эрозия и эктропион шейки матки
Исключены: с цервицитом (N72)
N87 Дисплазия шейки матки
Исключена: карцинома in situ шейки матки (D06.-)
N87.0 Слабовыраженная дисплазия шейки матки
N87.1 Умеренная дисплазия шейки матки
N87.2 Резко выраженная дисплазия шейки матки, не классифицированная в других рубриках
Исключена: цервикальная интраэпителиальная неоплазия III степени с упоминанием (или без него) о резко выраженной дисплазии (D06.-)
N87.9 Дисплазия шейки матки неуточненная
N88 Другие невоспалительные болезни шейки матки
N88.0 Лейкоплакия шейки матки
N88.1 Старые разрывы шейки матки
Спайки шейки матки Исключена: текущая акушерская травма (O71.3)
N88.2 Стриктура и стеноз шейки матки
Исключены: как осложнение родов (O65.5)
N88.3 Недостаточность шейки матки
Обследование и помощь при (предполагаемой) истмико-церви кальной недостаточности вне беременности
N88.4 Гипертрофическое удлинение шейки матки
N88.8 Другие уточненные невоспалительные болезни шейки матки
Исключена: текущая акушерская травма (O71.3)
N88.9 Невоспалительная болезнь шейки матки неуточненная
N89 Другие невоспалительные болезни влагалища
N89.0 Слабовыраженная дисплазия влагалища
N89.1 Умеренная дисплазия влагалища
N89.2 Резко выраженная дисплазия влагалища, не классифицированная в других рубриках
Исключена: внутриэпителиальная неоплазия влагалища III степени с упоминанием (или без него) о резко выраженной дисплазии (D07.2)
N89.3 Дисплазия влагалища неуточненная
N89.4 Лейкоплакия влагалища
N89.5 Стриктура и атрезия влагалища
Исключены: послеоперационные спайки влагалища (N99.2)
N89.6 Плотная девственная плева
Исключена: девственная плева заращенная (Q52.3)
N89.8 Другие невоспалительные болезни влагалища
N89.9 Невоспалительная болезнь влагалища неуточненная
N90 Другие невоспалительные болезни вульвы и промежности
N90.0 Слабовыраженная дисплазия вульвы
N90.1 Умеренная дисплазия вульвы
N90.2 Резко выраженная дисплазия вульвы, не классифицированная в других рубриках
Исключена: внутриэпителиальная неоплазия вульвы III степени с упоминанием (или без него) о резко выраженной дисплазии (D07.1)
N90.3 Дисплазия вульвы неуточненная
N90.4 Лейкоплакия вульвы
N90.5 Атрофия вульвы
N90.6 Гипертрофия вульвы
N90.8 Другие уточненные невоспалительные болезни вульвы и промежности
N90.9 Невоспалительная болезнь вульвы и промежности неуточненная
N91 Отсутствие менструаций, скудные и редкие менструации
Исключена: дисфункция яичников (E28.-)
N91.0 Первичная аменорея
N91.1 Вторичная аменорея
N91.2 Аменорея неуточненная
N91.3 Первичная олигоменорея
N91.4 Вторичная олигоменорея
N91.5 Олигоменорея неуточненная
N92 Обильные, частые и нерегулярные менструации
Исключено: кровотечение после менопаузы (N95.0)
N92.0 Обильные и частые менструации при регулярном цикле
N92.1 Обильные и частые менструации при нерегулярном цикле
N92.2 Обильные менструации в пубертатном периоде
N92.3 Овуляторные кровотечения
Регулярные менструальные кровотечения
N92.4 Обильные кровотечения в предменопаузном периоде
Меноррагия или метроррагия:
N92.5 Другие уточненные формы нерегулярных менструаций
N92.6 Нерегулярные менструации неуточненные
Исключены: нерегулярные менструации на фоне:
N93 Другие аномальные кровотечения из матки и влагалища
N93.0 Посткоитальные или контактные кровотечения
N93.8 Другие уточненные аномальные кровотечения из матки и влагалища
Дисфункциональные или функциональные маточные или влагалищные кровотечения БДУ
N93.9 Аномальное маточное и влагалищное кровотечение неуточненное
N94 Болевые и другие состояния, связанные с женскими половыми органами и менструальным циклом
N94.0 Боли в середине менструального цикла
Исключена: психогенная диспареуния (F52.6)
Исключен: психогенный вагинизм (F52.5)
N94.3 Синдром предменструального напряжения
N94.4 Первичная дисменорея
N94.5 Вторичная дисменорея
N94.6 Дисменорея неуточненная
N94.8 Другие уточненные состояния, связанные с женскими половыми органами и менструальным циклом
N94.9 Состояния, связанные с женскими половыми органами и менструальным циклом неуточненные
N95 Нарушения менопаузы и другие нарушения в околоменопаузном периоде
N95.0 Постменопаузные кровотечения
Исключены: связанные с искусственной менопаузой (N95.3)
N95.1 Менопауза и климактерическое состояние у женщины
Связанные с менопаузой такие симптомы, как приливы, бессонница, головные боли, нарушение внимания
Исключены: связанные с искусственной менопаузой (N95.3)
N95.2 Постменопаузный атрофический вагинит
Старческий (атрофический) вагинит Исключен: связанный с искусственной менопаузой (N95.3)
N95.3 Состояния, связанные с искусственно вызванной менопаузой
Синдром после искусственной менопаузы
N95.8 Другие уточненные нарушения менопаузного и перименопаузного периода
N95.9 Менопаузные и перименопаузные нарушения неуточненные
N96 Привычный выкидыш
Обследование или оказание медицинской помощи вне периода беременности
N97 Женское бесплодие
Исключено: относительное бесплодие (N96)
N97.0 Женское бесплодие, связанное с отсутствием овуляции
N97.1 Женское бесплодие трубного происхождения
Связанное с врожденной аномалией маточных труб
N97.2 Женское бесплодие маточного происхождения
N97.3 Женское бесплодие цервикального происхождения
N97.4 Женское бесплодие, связанное с мужскими факторами
N97.8 Другие формы женского бесплодия
N97.9 Женское бесплодие неуточненное
N98 Осложнения, связанные с искусственным оплодотворением
N98.0 Инфекция, связанная с искусственным оплодотворением
N98.1 Гиперстимуляция яичников
N98.2 Осложнения, связанные с попыткой имплантации оплодотворенной яйцеклетки после экстракорпорального оплодотворения
N98.3 Осложнения, связанные с попыткой имплантации эмбриона
N98.8 Другие осложнения, связанные с искусственным оплодотворением
Осложнения искусственной инсеминации:
N98.9 Осложнения, связанные с искусственным оплодотворением, неуточненные
Что такое киста параовариальная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соловьевой Т. С., гинеколога со стажем в 8 лет.
Определение болезни. Причины заболевания
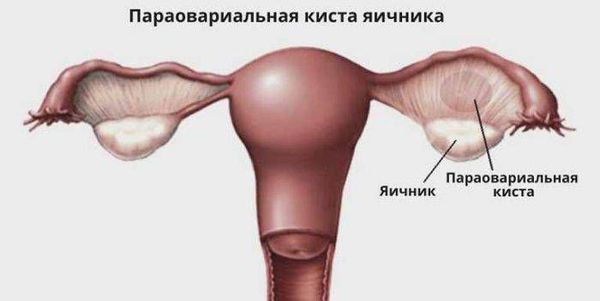
Параовариальная киста (paraovarian cyst) — это доброкачественное полостное образование рядом с яичником, заполненное жидкостью.
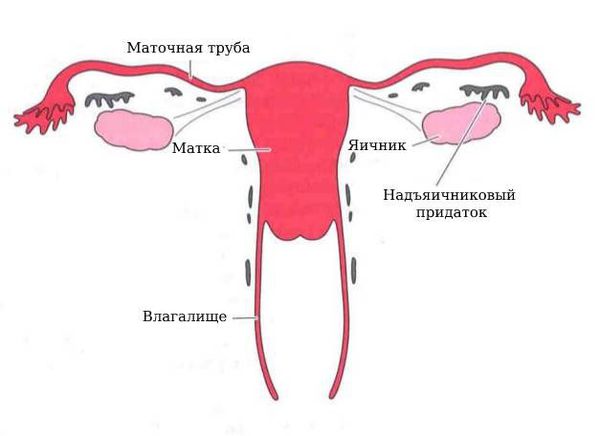
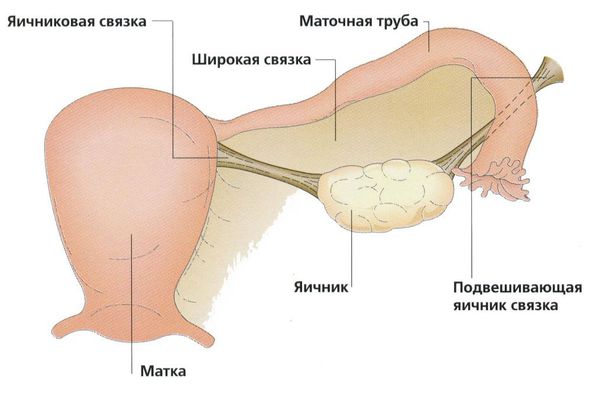
Параовариальная киста образуется из надъяичникового придатка, который расположен между яичником и трубой в широкой маточной связке. А натомически он не связан с яичником.
Параовариальная киста — это тугоэластическое гладкостенное округлое однокамерное образование. Стенки кисты тонкие, в среднем 1 мм. Внутри киста выстлана однорядным эпителием: плоским, кубическим или цилиндрическим. Полость заполнена серозной (прозрачной) жидкостью, которая содержит большое количеством белка и немного муцина.
Такое образование малоподвижно, растёт медленно за счёт накопления жидкости, которая вырабатывается стенками кисты.
Распространённость
Причины параовариальных кист
Причины возникновения этих кист неизвестны. Они формируются на этапе эмбриогенеза, т. е. внутриутробно. В течение жизни в них постепенно накапливается жидкость и они медленно растут.
Другие факторы, при которых киста может увеличиваться:
Симптомы параовариальной кисты
Большинство параовариальных кист небольшие и бессимптомные. Жалобы появляются, когда киста увеличивается до 4–5 см в диаметре и больше. Она начинает давить на соседние органы и менять их нормальное анатомическое соотношение.
Большая киста может вызывать периодические ноющие или распирающие боли внизу живота, в боку, крестце или пояснице. Такая боль не связана с менструацией или переовуляторным периодом в середине цикла (2 – 3 дня до и после овуляции). Она иногда усиливается при физической активности и нагрузке, проходит самостоятельно.
Патогенез параовариальной кисты
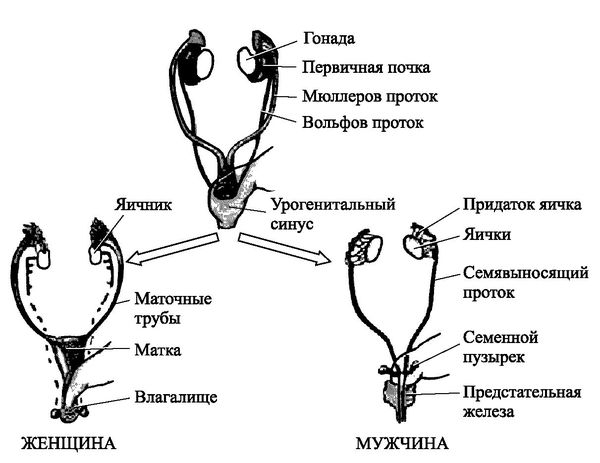
Закладка параовариальных кист происходит внутриутробно. При нормальном развитии эмбриона на втором месяце внутриутробной жизни в тазовой его части образуется Вольфов проток (эмбриональный орган — проток первичной почки). У мужчин он преобразуется в каналец придатка яичка и семявыносящий проток. У женщин редуцируется и остаётся в виде надъяичникового придатка, который состоит из сети поперечных канальцев и продольного протока придатка.
Классификация и стадии развития параовариальной кисты
По локализации:
В зависимости от размеров:
По степени подвижности:
По течению:
Осложнения параовариальной кисты
При интенсивной физической нагрузке, подъёмах тяжестей, резких изменениях положения тела параовариальная киста может осложняться перекрутом ножки или разрывом капсулы.
Перекрут ножки кисты. При этом осложнении пережимаются сосуды, питающие ткани кисты и маточной трубы, которая находится рядом. Нарушается кровообращение, ткани не получают достаточно кислорода и питательных веществ и начинают отмирать.
Состояние женщины резко ухудшается, появляется симптоматика «острого живота»: резкие схваткообразные боли внизу живота, которые не проходят после приёма спазмолитических препаратов; напряжение передней брюшной стенки; учащённое сердцебиение; бледность кожи; липкий холодный пот; иногда учащённый стул.
Когда ножка кисты не выражена, возможен перекрут параовариальной кисты вместе с маточной трубой и яичником. В этом случае также нарушается приток крови, что грозит некрозом (омертвением) этих органов.
Разрыв капсулы. Проявляется симптоматикой «острого живота» и признаками внутреннего кровотечения: нарастающей слабостью, вялостью и бледностью кожи.
Все эти осложнения требуют экстренной госпитализации и оперативного лечения в объёмах, диктуемых клинической ситуацией.
Диагностика параовариальной кисты
Чаще всего параовариальные кисты выявляются случайно при плановых УЗИ, во время операций, в том числе диагностической лапароскопии, или на осмотре у гинеколога, если киста большая.
Осмотр
При бимануальном исследовании на гинекологическом кресле врач может обнаружить над маткой или сбоку от неё округлое безболезненное образование с гладкими контурами, эластической консистенцией и ограниченной подвижностью. Так выявляются кисты размером около 5 см и более.
Инструментальная диагностика
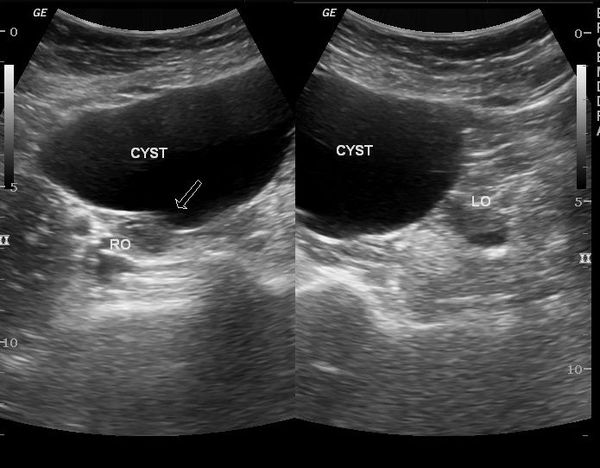
При ультразвуковом исследовании влагалищным или абдоминальным датчиком определяется округлое тонкостенное образование с однородным содержимым, которое выглядит тёмным пятном. Иногда внутри определяется мелкодисперсная взвесь.
Важным критерием, указывающим на параовариальную кисту, является незатронутый яичник, который видно при УЗИ.
Перегородки в кисте, сосочкообразные выросты и пристеночные включения — неблагоприятные признаки, которые могут указывать на неоплазию (онкопатологию).
Как правило, ультразвукового исследования, проведённого грамотным специалистом, достаточно, чтобы поставить правильный диагноз.
Если по результатам УЗИ не получается точно определить патологию, целесообразно провести магнитно-резонансную томографию (МРТ) малого таза.
Дифференциальная диагностика
Параовариальную кисту нужно отличить от яичниковых образований (истинных опухолей и кист). Они отличаются по биологическому происхождению, клиническому течению и прогнозу.
Лечение параовариальной кисты
В отличие от функциональных ретенционных кист яичника (фолликулярной кисты или кисты жёлтого тела) параовариальные кисты не исчезают самостоятельно. Поэтому их не лечат терапевтическими методами, т. е. лекарственными препаратами.
Бессимптомные кисты размером до 4 см можно оставить под динамическим наблюдением с УЗИ контролем через 3 месяца, затем через полгода.
Крупные образования, быстро увеличивающиеся или симптомные кисты, а также образования с признаками неоплазии (перегородками, папиллярными выростами, чередованием жидкого и плотного компонента) удаляют хирургическим путём.
Также плановое удаление параовариальной кисты требуется перед планированием беременности путём ЭКО. Это необходимо, чтобы во время беременности избежать таких осложнений, как перекрут ножки кисты, надрыв капсулы и др. При беременности параовариальные кисты могут увеличиваться. К тому же, в циклах ЭКО используется массивная гормональная поддержка, что тоже может повлиять на рост кисты.
Хирургическое лечение подразумевает энуклиацию (вылущивание) кисты, т. е. киста удаляется с сохранением окружающих тканей. Операцию можно провести двумя способами:
При неосложнённой параовариальной кисте в ходе плановой операции рассекается передний листок широкой маточной связки и киста вылущивается из межсвязочного пространства. При этом яичник и маточную трубу не затрагивают.
После удаления кисты деформированная маточная труба сокращается и принимает прежнюю форму, если она ещё не атрофировалась.
Иссечённые ткани кисты обязательно направляются на гистологическое исследование. Это необходимо, чтобы подтвердить поставленный диагноз и исключить онкопатологию.
Прогноз. Профилактика
В большинстве случаев при своевременном лечении целостность яичников и маточных труб сохраняется и репродуктивная функция не нарушается.
После хирургического лечения параовариальной кисты рецидивов не отмечается, так как рудиментные ткани, из которых формируется киста, полностью удаляются.
В зависимости от объёма операции и размера кисты период восстановления организма может быть разным, но в большинстве случаев почти сразу можно планировать беременность.
Параовариальная киста и беременность
Небольшая неосложнённая параовариальная киста обычно не препятствует беременности. На ранних сроках такая киста тоже не несёт дополнительных рисков. Но по мере роста плода, кровоснабжение матки усиливается, и киста может увеличиться. Когда матка выходит за пределы малого раза, возрастает риск перекрута ножки кисты. Поэтому ведение беременных пациенток с параовариальной кистой требует динамического контроля за образованием.
Если во время беременности нет экстренных показаний для операции, кисту удаляют после родов.
Профилактика
Доказанных причин формирования параовариальной кисты пока не выявлено, поэтому для профилактики рекомендуется вести здоровый образ жизни и исключать или сводить к минимуму воздействие вредных факторов.
Так как киста развивается бессимптомно и незаметно для женщины, необходимо проходить профилактические обследования у гинеколога один раз в год. При возникновении болезненных ощущений внизу живота — обращаться к специалисту внепланово.
Предотвратить рост уже существующей кисты сложно. Чтобы уменьшить риск осложнений, следует:
Острый сальпингит и оофорит (N70.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Острый сальпингит в англоязычной литературе часто используется как синоним воспалительного заболевания тазовых органов (PID).
В данную подрубрику включены:
Исключены:
-A54.2+ Гонококковый пельвиоперитонит и другая гонококковая инфекция мочеполовых органов
-N74.3* Гонококковые воспалительные болезни женских тазовых органов (A54.2+)
-N74.4* Воспалительные болезни женских тазовых органов, вызванные хламидиями (A56.1+)
-A56.1+ Хламидийные инфекции органов малого таза и других
-N74.1* Воспалительные болезни женских тазовых органов туберкулезной этиологии (A18.1+)
-N74.2* Воспалительные болезни женских тазовых органов, вызванные сифилисом (A51.4+, A52.7+)
Примечание. При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B97).
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
По локализации:
— односторонний;
— двусторонний.
В зависимости от возбудителя:
— специфический;
— неспецифический.
Этиология и патогенез
В маточной трубе очень быстро идёт спаечный процесс в ампулярном отделе за счёт утолщения фимбрий и экссудации. Спаечный процесс происходит и в устье трубы. Секрет накапливается в трубе с образованием гидросальпинкса (может длительно существовать как хроническая патология). Спаечный процесс возникает вследствие склеивания воспалительно изменённых маточных труб (особенно их фимбриального отдела) с брюшиной Дугласа, прилежащими петлями кишечника, аппендикулярным отростком (нередко возникает вторичный аппендицит).
Эпидемиология
Признак распространенности: Распространено
Женщины с ВЗОМТ (воспалительные заболевания органов малого таза) составляют 60–65% всех гинекологических больных, обратившихся в женские консультации, и 30% — всех, направленных на стационарное лечение.
Изолированное воспаление различных отделов малого таза встречается редко, так как анатомически и физиологически они тесно связаны. В связи с этим и точные статистические данные о распространении сальпингоофорита (также как о патологиях других отделов малого таза) получить сложно.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Первый симптом острого сальпингоофорита — сильные боли внизу живота. Боль может иррадиировать в крестец, усиливается при переохлаждении, до и во время менструации.
Повышение температуры до 38 °С (иногда с ознобом), сопровождающиеся ухудшением общего состояния, иногда дизурия и вздутие живота.
При пальпации выявляется болезненность и напряжение мышц в нижних отделах живота, могут наблюдаться перитонеальные симптомы. При больших размерах тубоовариального образования, его можно пропальпировать.
Также могут наблюдаться бели слизистого, серозного или гнойного характера; нарушения менструального цикла (полименорея, олигоменорея, альгодисменорея).
Диагностика
1. Данные анамнеза. Следует выяснить анамнез пациентки в отношении имеющихся факторов риска, наличия хронических воспалительных процессов половых путей, данных об инвазивных вмешательствах.
2. Физикальное исследование. При остром воспалении бимануальное исследование всегда болезненное (особенно область придатков), так как при этом в процесс вовлечена тазовая брюшина (иногда с симптомами раздражения). Гинекологическое исследование выявляет гнойные или сукровично-гнойные выделения из цервикального канала, утолщенные, отечные, болезненные придатки матки.
Лабораторная диагностика
Дифференциальный диагноз
Осложнения
— хронический сальпингоофорит;
— сактосальпинкс;
— гидросальпинкс;
— пельвиоперитонит;
— перитонит;
— абсцессы ректовагинального углубления;
— межкишечные абсцессы;
— внематочная беременность;
— бесплодие;
— нарушение менструального цикла
Лечение
Длительность терапии. Парентеральное введение применяется до клинического улучшения (температура тела ниже 37,5оC, число лейкоцитов в периферической крови ниже 10×109/л) и продолжается еще в течение 48 ч. Затем возможен переход на один из режимов перорального приема:
— амоксициллин/клавуланат в сочетании с доксициклином или макролидами (эритромицин, кларитромицин или спирамицин);
— ципрофлоксацин в сочетании с доксициклином или макролидами (эритромицин, кларитромицин или спирамицин) и метронидазолом или линкозамидами (линкомицин или клиндамицин);
— офлоксацин в сочетании с метронидазолом или линкозамидами (линкомицин или клиндамицин).
При тубоовариальном абсцессе предпочтение отдается амоксициллину/клавуланату или линкозамидам. Общая длительность антибактериальной терапии составляет 14 сут.
Пероральная АБТ:
Основные режимы:
— амоксициллин/клавуланат в сочетании с доксициклином или макролидами (азитромицин однократно, эритромицин, кларитромицин или спирамицин).
Альтернативные режимы:
— офлоксацин в сочетании с метронидазолом или линкозамидами (линкомицин или клиндамицин);
— ципрофлоксацин в сочетании с доксициклином или макролидами (азитромицин однократно, эритромицин, кларитромицин или спирамицин) и метронидазолом или линкозамидами (линкомицин или клиндамицин).
Продолжительность терапии. 14 сут.