Неспецифический вульвовагинит что это у беременных женщин
Неспецифические вульвовагиниты: возможности о локальной терапии
Опубликовано в журнале:
« Эффективная фармакотерапия » №36, 2013
Э.Р. Довлетханова, П.Р. Абакарова
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова Минздрава России
Авторами было проведено исследование эффективности антисептического препарата локального действия Мирамистин в лечении неспецифического (бактериального) вульвовагинита. Уже на 5-7-й день терапии состояние большинства пациенток оценивалось как удовлетворительное. Улучшилось состояние слизистой влагалища, изменился характер патологических выделений из половых путей, уменьшились зуд и жжение в области половых органов.
Прием препарата не сопровождался серьезными нежелательными явлениями. Таким образом, Мирамистин продемонстрировал высокую эффективность и хорошую переносимость, что наряду с удобством применения позволяет рекомендовать препарат к использованию в терапии неспецифических вульвовагинитов.
Ключевые слова: бактериальный вульвовагинит, локальная терапия, Мирамистин
Non-specific vulvovaginitis: local treatment options
E.R. Dovletkhanova, P.R. Abakanova
Kulakov Research Center for Obstetrics, Gynecology and Perinatology of the Ministry of Health of Russia
Efficacy of local antiseptic agent Miramistin was studied in women with non-specific (bacterial) vulvovaginitis. In the majority of patients marked improvement was seen as early as on the 5-7 day of therapy. The patients had less mucosal lesions and vaginal discharge; their symptoms (vaginal itching and burning) also improved. No significant adverse events were reported. Thus, Miramistin is recommended as an effective, well-tolerated and easy-to-use therapy for non-specific vulvovaginitis.
Key words: bacterial vulvovaginitis, local therapy, Miramistin
Введение
Вульвовагинит: этиология, патогенез, симптомы
Вульвовагинит может развиться в любом возрасте: как у девочек и девушек, так и у женщин в период постменопаузы. В детском возрасте заболевание может быть вызвано анатомическими факторами (близость ануса к влагалищу), особенностями слизистой влагалища (тонкая слизистая), щелочной реакцией влагалищного секрета и недостаточным соблюдением гигиены. Немаловажна роль аллергического фактора. В постменопаузе причинами вульвовагинита могут стать истончение слизистой влагалища, изменения влагалищной микрофлоры, снижение защитных свойств влагалищно-шеечной экосистемы в связи с дефицитом эстрогенов и общими инволютивными изменениями в организме и тканях влагалища, шейки матки и вульвы. Клетки поверхностного слоя вагинального эпителия способны накапливать гликоген под действием эстрогена. С уменьшением уровня эстрогена слои истончаются и атрофируются.
И в детском, и в репродуктивном возрасте возникновению и развитию вульвовагинита способствуют различные хронические инфекционные заболевания: гайморит, тонзиллит, пиелонефрит, сальпингоофорит, пороки сердца, гастриты и пр. Большое значение имеет снижение эндокринной, в частности эстрогенной, функции яичников, сопровождающей многие гинекологические заболевания и нейроэндокринные синдромы. Хроническое воспаление придатков матки нередко сопровождается снижением функциональной активности яичников, поэтому у таких женщин сальпингоофориту часто сопутствует вагинит или вульвовагинит.
Клинические проявления бактериального (неспецифического) вульвовагинита у взрослых и детей схожи. Это длительность течения и склонность к рецидивам характер жалоб и объективные признаки воспаления. Основными клиническими симптомами вульвовагинитов являются выделения из половых путей (гнойные, пенистые, с примесью крови, творожистые и др.), гиперемия и отечность слизистой вульвы и влагалища, зуд, жжение, болезненность вульвы, дизурия, диспареуния. В течение репродуктивного периода жизни здоровой женщины микрофлора влагалища образует уникальную сбалансированную среду, которая может изменяться под влиянием внешних факторов, но благодаря механизму самоочищения возвращается к норме. Кислотно-щелочное состояние влагалищной среды варьирует в интервале 3,8-4,5. Оно может колебаться в течение менструального цикла, во время беременности и зависит от сексуальной активности женщины.
Известно, что заболевания, вызванные смешанной инфекцией, протекают дольше и клинически тяжелее, часто рецидивируют и на их фоне нередко возникают различные осложнения. Кроме того, смешанная инфекция тяжелее поддается лечению, особенно при хронизации процесса, когда добиться излечения без последующих рецидивов представляется затруднительным. В этой связи при лечении вульвовагинитов смешанной этиологии следует использовать так называемые комплексные препараты с широким спектром действия (антимикотическим и антибактериальным) [4].
Методы диагностики и лечения неспецифических вульвовагинитов
Диагностика вульвовагинитов обычно не представляет трудностей. Наличие указаний в анамнезе на тяжелые общие заболевания, воспалительные процессы половых органов (аднекситы), нарушения функции яичников и другие патологические состояния, способствующие возникновению заболевания, значительно облегчают диагностику. Большое внимание следует уделять типичным жалобам на зуд в области наружных половых органов, появление патологических выделений из половых путей (бели) и пр. Предположение о возможности развития вульвовагинита подтверждается при осмотре наружных половых органов и исследования влагалища с помощью зеркал.
Для уточнения этиологии воспалительного процесса прибегают к бактериологическому исследованию выделений, полученных из влагалища. При высевании возбудителей неспецифической инфекции (стафилококки, стрептококки, протей, кишечная палочка и пр.), необходимо определить их чувствительность к антибиотикам [5]. Лечение вульвовагинитов является непростой задачей в связи с недостаточной эффективностью многих терапевтических методов и высоким процентом развития рецидивов. Эффективность лечения во многом определяется точным выявлением возбудителя, назначением этиотропной терапии и хорошей переносимостью препарата. Таким образом, лечение должно быть комплексным и направленным на ликвидацию местных воспалительных изменений, а также на улучшение течения имеющихся сопутствующих заболеваний и функциональных нарушений, на повышение адаптационно-защитных сил организма. При выборе препаратов следует считаться с возможной лекарственной непереносимостью.
Следует отметить, что локальная терапия имеет преимущества по сравнению с системной. Среди них отсутствие системного действия на организм; минимальный риск побочных реакций; простота и удобство применения; отсутствие противопоказаний (кроме индивидуальной непереносимости препарата); возможность применения у больных с экстрагенитальной патологией (особенно при локализованных формах инфекционного процесса: острые вульвиты, вагиниты, цервициты или обострения хронических процессов влагалища им шейки матки); быстрое попадание в очаг инфекции и быстрое действие [6].
Мирамистин в лечении неспецифических вульвовагинитов
Исследования Мирамистина были проведены в ведущих лабораториях России, Швеции и Германии. Показано, что Мирамистин обладает выраженными антимикробными свойствами в отношении грамположительных и грамотрицательных бактерий, аэробных и анаэробных бактерий, спорообразующих и аспорогенных бактерий, в виде монокультур и микробных ассоциаций, а также повышает чувствительность бактерий, грибов и простейших к действию антибиотиков [2]. Синергизм действия Мирамистина с антибиотиками и другими препаратами позволяет сократить длительность терапии и значительно повысить ее эффективность.
Отмечено, что Мирамистин обладает также противовирусным действием, особенно активен в отношении вирусов гриппа, герпеса, ретровирусов (ВИЧ), парамиксо-вирусов (корь, паротит), ветряной оспы, лихорадки Денге, аденовирусов и др.
Мирамистин действует избирательно, он активен в отношении патогенных микроорганизмов и не повреждает слизистые оболочки [3]. Кроме этого, доказана способность препарата оказывать дополнительные эффекты:
Основными были жалобы на повышенное количество выделений из половых путей (n=23, 100%), наличие зуда и жжения (n=21, 91,3%), дискомфорт при половом акте (n=11, 47,8%). При осмотре гиперемия слизистой оболочки стенок влагалища и вульвы, отечность, слизисто-гнойные выделения были выявлены во всех случаях (n=23, 100%).
Микроскопия вагинальных мазков до лечения показала, что у всех женщин во влагалище была умеренно выраженная микробная обсемененность. В мазках преобладали грамотрицательные палочки и грамвариабельные кокки. Грамположительные палочки встречались от единичных до нескольких десятков в поле зрения.
Заключение
Клиническое исследование, проведенное с использованием современных методов диагностики, подтверждает высокую эффективность и хорошую переносимость антисептического препарата локального действия Мирамистин при неспецифических (бактериальных) вульвовагинитах. Кроме того, Мирамистин не оказывает системного влияния на организм, не раздражает слизистые, что наряду с удобством применения позволяет рекомендовать его для лечения неспецифических вульвовагинитов.
Практические аспекты лечения неспецифических и кандидозных вульвовагинитов у женщин во время беременности
Опубликовано в журнале:
«Гинекология», том 11, №2, с. 3-6
В.Н.Кузьмин
Кафедра репродуктивной медицины и хирургии Московского государственного медико-стоматологического университета
Введение
Инфекция в акушерстве занимает особое место. Увеличение числа больных инфекциями, передающимися половым путем, влияние инфекции на репродуктивную функцию определяют не только медицинское, но и социальное значение заболеваний. В настоящее время все больший удельный вес приобретают генитальные инфекции, оказывающие влияние на течение беременности, состояние плода и новорожденного. Дискутируется роль влагалищной инфекции в возникновении внутриутробного инфицирования плода. Остаются неясными последствия носительства генитальной инфекции, нарушения влагалищного биотопа и колонизационной защиты влагалищной микрофлоры.
Все чаще врачи сталкиваются с рецидивированием и плохой курабельностью влагалищной инфекции, особенно кандидоза.
Наиболее частым инфекционным поражением слизистой оболочки вульвы и влагалища является кандидозный вульвовагинит (КВ), как правило, поражая женщин репродуктивного возраста. В последние годы распространенность КВ неуклонно растет: удельный вес этого заболевания в структуре инфекционных поражений вульвы и влагалища составляет 30-45%. В настоящее время КВ занимает 2-е место среди всех инфекций влагалища и является одной из наиболее распространенных причин обращения женщин за медицинской помощью. В США ежегодно регистрируется 13 млн случаев этого заболевания. Во время беременности распространенность этой инфекции достигает 40-46%, являясь одной из причин развития осложнений беременности.
Первый эпизод КВ отмечается у многих женщин именно во время беременности. Частота КВ у беременных достигает 40–46%. Такие высокие показатели обусловлены изменениями гормонального баланса во время беременности. Наибольшая степень колонизации отмечается в последнем триместре и у первородящих.
После завершения курса лечения, несмотря на отрицательные результаты культурального исследования, эрадикация микроорганизма может быть неполной, что может привести к возникновению рецидивов, причем этиологическую роль в их развитии обычно играет тот же штамм.
Несмотря на бурное развитие фармакологической индустрии и огромный выбор антимикотических препаратов, проблема лечения КВ не теряет своей актуальности. Учитывая высокую частоту заболевания, длительное течение, а также частое рецидивирование процесса, можно предположить, что, вероятнее всего, речь идет о необоснованном подходе к диагностике и лечению данного заболевания. Таким образом, необходимость разработки новых схем терапии КВ с привлечением уже известных антимикотических препаратов, обладающих адекватным спектром действия, с одновременным воздействием непосредственно на возбудитель и все возможные системные резервуары дрожжеподобных грибов является важной задачей для исключения возможных рецидивов.
Терапия КВ зависит от клинической формы заболевания; основной целью лечения является прежде всего эрадикация возбудителя.
Обычно диагноз КВ устанавливается достаточно легко, и по большей части пациентки излечиваются благодаря местному применению противогрибковых препаратов. Но традиционное интравагинальное лечение нередко оказывается нерегулярным и сопряжено с такими побочными действиями, как раздражение и чувство жжения во влагалище, учащенное мочеиспускание. Этими факторами обусловлена плохая приверженность лечению.
Учитывая, что беременность является основным предрасполагающим фактором развития КВ, особую проблему представляет его лечение при этом состоянии. Лечение генитальных инфекций является сложной задачей вследствие разнообразия микрофлоры влагалища, частоты инфицирования одновременно несколькими патогенами, недостаточной местной и общей иммунной защиты женского организма, особенно во время беременности. Главное требование в этой ситуации – безопасность лечения. Предпочтение следует отдавать местному лечению. Решить эти проблемы помогают антибактериальные препараты, особенно местного применения.
Целью нашего исследования явилась оценка клинической эффективности и безопасности применения препарата Полижинакс у беременных женщин, страдающих генитальными инфекциями.
Задачи исследования предусматривали оценку структуры генитальных инфекций у беременных, клиническую и микробиологическую эффективность использования Полижинак-са в качестве местного лечения неспецифических бактериальных, грибковых и смешанных вагинитов, вульво-вагинитов, цервицитов у беременных. Кроме того, изучали безопасность применения препарата Полижинакс у беременных женщин и новорожденных.
Материалы и методы
Для решения поставленных задач на кафедре репродуктивной медицины и хирургии Московского государственного медико-стоматологического университета проведено обследование и лечение 30 беременных со смешанными формами генитальных инфекций, доказанных бактериоскопическим и бактериологическим методами диагностики, которым применялся препарат Полижинакс. В качестве сравнения в группе контроля из 15 беременных со смешанными формами генитальных инфекций проводилась стандартная санация влагалища. Исследование проводилось в соответствии с международными правилами GCP.
Женщины были распределены и рандомизированы по группам. Критериями включения в исследование явились возраст женщин от 18 до 45 лет, беременность от 12 до 39 нед, клинические или микробиологические признаки вагинита, вульвовагинита, цервиковагинита или цервицита, выявление при микробиологическом исследовании неспецифической бактериальной или грибковой флоры. Все пациентки дали и подписали информированное согласие на участие в исследовании после полного разъяснения протокола.
Критериями исключения были наличие противопоказаний к применению препарата, аллергическая реакция на любой компонент препарата, I триместр беременности, больные с сопутствующими инфекциями, передающимися половым путем, – сифилисом, гонореей, хламидиозом, микоплазмозом, трихомонозом, остроконечными кондиломами, генитальным герпесом (с манифестными проявлениями), наличие у пациентки психического заболевания, не позволяющего проводить оценку эффективности терапии, алкоголизм и наркомания в настоящее время или в анамнезе, активный туберкулез, муковисцидоз, системные заболевания соединительной ткани.
Препарат Полижинакс («Лаборатория Иннотек Интернасиональ», Франция) применялся у женщин во время беременности по 1 вагинальной капсуле ежедневно на ночь в течение 12 дней.
В группе контроля проводилась стандартная санация влагалища у женщин со смешанными формами генитальных инфекций. В стандартную терапию включались растворы для санации – 50 мл 0,01% раствора Мирамистина и 100 мл 0,05% раствора хлоргексидина в течение 7 дней.
Для оценки эффективности препарата проводилось бактериологическое исследование материала из уретры, цервикального канала и заднего свода влагалища, а также бактериологическое исследование на микробный пейзаж (микробиоценоз) влагалища до начала терапии и через 14 дней после начала приема препарата Полижинакс.
Для оценки безопасности препарата исследовали в динамике клеточный состав периферической крови, уровень мочевины, билирубина, аминотрансфераз, глюкозы крови, проводили микроскопию отделяемого уретры, влагалища, цервикального канала, бактериологические посевы мочи, отделяемого влагалища. Оценивали клиническую картину воспаления вульвы и влагалища до и после лечения, анализировали жалобы и общее состояние больных.
Сульфат полимиксина В – полипептидный антибиотик из группы поли-миксинов, высокоэффективен в отношении грамотрицательных микроорганизмов, включая синегнойную палочку. Препарат легко растворим в воде, при местном применении практически не всасывается. Устойчивость и повышенная чувствительность (сыпь, зуд) к полимиксину встречаются редко. Препарат не действует на аэробную кокковую флору, анаэробы, большинство штаммов протея.
Нистатин – антибиотик полиеновой группы, продуцируемый актиномицетом Streptomyces noersei, активен в отношении дрожжеподобных грибов рода Candida и аспергилл.
Входящий в состав вспомогательных веществ гель диметилполисилоксана обладает обволакивающим, успокаивающим и противоотечным действием, способствует проникновению действующих веществ в вагинальные складки, дает местный противовоспалительный и гипосенсибилизирующий эффект.
Полижинакс практически не всасывается с поверхности слизистой оболочки, поэтому системная токсичность данного лекарственного средства не выражена, что позволяет применять его и во время беременности. Показанием для применения Полижинакса является неспецифический воспалительный процесс вульвы и влагалища с присоединением кандидоза или без него у женщин во время беременности, в послеродовом периоде, у гинекологических больных (по 1 капсуле в течение 6-12 дней).
Учитывая спектр действия препарата Полижинакс, нами выполнено клиническое исследование его эффективности при лечении цервиковагинитов, вульвовагинитов грибковой и смешанной этиологии у беременных женщин во II и III триместрах с последующей целью профилактики послеродовых инфекционно-воспалительных осложнений у родильниц.
Результаты исследования
В настоящей статье мы представляем лишь часть результатов исследования применения препарата Полижинакс у беременных со смешанными формами генитальных инфекций.
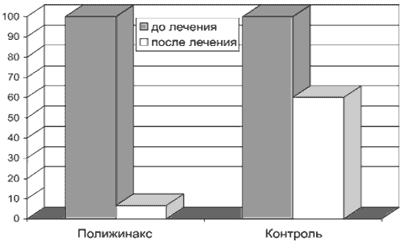
К моменту завершения курса лечения при проведении контрольных исследований отмечено улучшение данных микроскопии отделяемого влагалища и цервикального канала (снижение лейкоцитоза, уменьшение количества кокковой и бактериальной флоры, исчезновение грибов) у 28 из 30 пациенток, что составило 93,3% (рис. 1).
Рис. 1. Клинико-бактериологическая эффективность в процессе лечения.
В группе контроля эффект от проводимой терапии (снижение лейкоцитоза, уменьшение количества кокковой и бактериальной флоры, исчезновение грибов) составил 40% (6 из 15 пациенток). При этом не отмечено ни одного случая стерильных посевов отделяемого цервикального канала и влагалища (см. рис. 1).
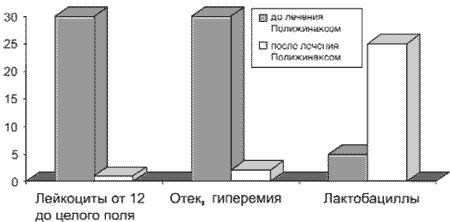
При применении Полижинакса больными с бактериальным или бактериально-кандидозным вульвовагинитом отмечалось исчезновение зуда, жжения, уменьшение объема влагалищного отделяемого. Улучшение клинической картины наблюдалось во всех случаях, но у 2 беременных через 14 дней полное излечение не было лабораторно подтверждено, что потребовало повторного назначения препарата (рис. 2).
Рис. 2. Динамика физикального и бактериоскопического обследования.
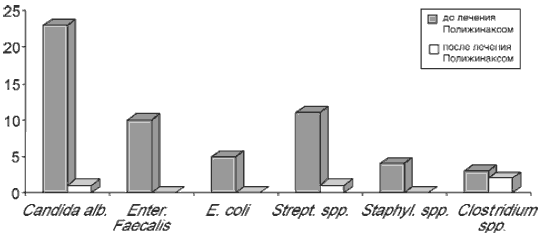
Улучшение самочувствия больных (уменьшение или исчезновение болевого синдрома, зуда, жжения в области наружных половых органов, регресс воспалительного процесса на слизистой оболочке вульвы и влагалища) отмечено у всех беременных на 2 и 3-й день применения препарата. У 14 (46,7%) пациенток отмечены стерильные бактериологические посевы отделяемого цервикального канала и влагалища. До терапии Полижинаксом наиболее часто в высевах присутствовали Candida alb., Enter. Faecalis, Strept. spp., Е. coli, Staphyl. spp., Clostridium spp. (рис. 3).
Рис. 3. Сравнительный анализ микрофлоры: данные бактериологического исследования.
Следует отметить, что Полижинакс обеспечивал защитный эффект у женщин, родоразрешенных операцией кесарева сечения, которым назначался препарат. У 6 из 30 беременных с генитальными инфекциями был назначен Полижинакс. И у этих женщин в послеродовом периоде послеродовые гнойно-септические заболевания (эндометрит и т.д.) не развивались. Полижинакс положительно влияет на влагалищный биоценоз, сдерживая проникновение условно-патогенных и патогенных микроорганизмов в матку, обеспечивая тем самым профилактику эндометрита и других осложнений.
Целесообразным является применение Полижинакса у беременных с клинической картиной вульвовагинита непосредственно перед родоразрешением (в течение 6 дней с целью профилактики гнойно-септических осложнений). Это обеспечивает хорошую санацию родовых путей и защищает плод от интранатального инфицирования.
Следует отметить абсолютную безопасность интравагинального введения препарата Полижинакс для плода. При обследовании новорожденных от 30 матерей, страдающих генитальными инфекциями и применявших препарат до родоразрешения, заболеваний не выявлено: новорожденные и дети были в удовлетворительном состоянии. Это лишний раз доказывает местное действие препарата вне зависимости от длительности применения и сроков родоразрешения.
Изменений показателей состава периферической крови, функции печени и почек при применении препарата Полижинакс не отмечено.
Отдельно хочется отметить, что во время клинического исследования применения препарата Полижинакс ни у одной пациентки (т.е. в 100% случаев) не наблюдалось побочных действий и нежелательных эффектов от терапии.
Заключение
Таким образом, вагинальные капсулы Полижинакс могут активно применяться во время беременности в качестве средства для лечения вульвовагинитов грибковой и смешанной этиологии у женщин во II и III триместрах беременности, а также для санации при подготовке к естественному родоразрешению или перед операцией кесарева сечения для предупреждения интранатального инфицирования и профилактики послеродовых гнойно-септических осложнений.
ЛИТЕРАТУРА
1. Прилепская В.Н. Клиника, диагностика и лечение вульвовагинального канди-доза (клиническая лекция). Гинекология. 2001; 6 (3): 201–5.
2. Прилепская В.Н., Байрамова Г.Р. Современные представления о вагинальном кандидо-зе. Рус. мед. журн. 1998; 5 (6): 301–8.
3. Серов В.Н. Изучение эффективности Полижинакса в лечении неспецифических бактериальных и грибковых кольпитов. Рос. журн. кожн. и венерич. бол. 2004; 2: 59–61.
4. Granger SE. The etiology and pathogenesis of vaginal candidosis: an update. Br J Clin Bact 1992; 46 (4): 258–9.
5. Horowitz В. Mycotic vulvovaginitis: a broad overview. Am J Obstet Gynecol 1991; 165 (4): 1188–92.
Вульвовагинит
Вульвовагинитом называют первично-неинфекционное либо инфекционное воспаление слизистой оболочки наружных половых органов и влагалища у девочек или женщин. Чаще всего вульвовагинит диагностируется у девочек младше десяти лет, а также у женщин в период постменопаузы, что вытекает из особенностей возрастной физиологии. Пиком заболеваемости врачи называют период от 3 до 7 лет. Заболевание характеризуется высокой степенью распространенности, такой диагноз ставится в 60–80 процентах всех случаев. Сложность проблемы состоит в вялом и медленном течении недуга. Нередко врачам приходится заниматься лечением рецидивов, переходом в хроническую стадию, которая сложнее поддается лечению. Кроме того, лечат вульвовагинит и в сочетании с устранением воспалительного процесса других органов мочеполовой системы, а также как возможное развитие отдаленного последствия репродуктивной дисфункции организма женщины.
Классификация
Основываясь на клинико-этиологическом принципе развития заболеваний, выделяют два типа вульвовагинитов:
Первично-неинфекционный вульвовагинит отличается травматическим, аллергическим, паразитарным, дисгормональным, дисметаболическим происхождением и протекает со специфическими выделениями.
По этиологии инфекционные болезни бывают:
По возрастному критерию классифицируют:
По продолжительности течения выделяются:
По характеру течения вульвовагиниты бывают:
Симптомы и признаки
Что это такое и каким образом проявляется болезнь? Перед диагностикой гинеколог общается с пациенткой, выслушивая все ее жалобы. Может показаться. что в каждом отдельном случае заболевание имеет свои симптомы, однако, невзирая на множество различных этиологических факторов вульвовагинитов, их клинические признаки в общих чертах схожи.

Наружные гениталии у пациенток при осмотре выглядят отечными, врач наблюдает гиперемию вульвы, нередки такие симптомы, как покраснение, расчесы и мацерация кожи промежности и бедер.
Тяжелые и запущенные стадии вульвовагинита характеризуются появлением эрозий в зоне наружных гениталий. У детей, страдающих этой болезнью, из-за зуда развиваются невротические реакции, проявляются симптомы беспокойства, нарушается сон.
Проявление общеинфекционной симптоматики (повышается температура тела, увеличиваются регионарные лимфоузлы) бывает в редких случаях. Если пациентка обратилась с такими симптомами, это должно особенно насторожить врача, который назначит дополнительные диагностические мероприятия.
Обычно жалуются на наличие выделений, которые в каждом конкретном случае различаются. Они бывают скудные или обильные по объему, различают водянистые, серозно-гнойные, гнойные, кровянистые выделения по характеру. Если речь идет о творожистых выделениях, то лечат молочницу.
Нередко характеристикой выделений является неприятный специфический запах, наличие такого симптома тоже является поводом для проведения обследований.
При хронической форме вульвовагинита главный симптом – патологические выделения из половых путей и ощущение постоянного непроходящего зуда в области вульвы. Обостряется болезнь после переохлаждения, неправильного питания (злоупотребления сладким, острым, обильное употребление экстрактивных веществ), интеркуррентных заболеваний.
У маленьких девочек эта форма заболевания приводит к еще одной проблеме. Болезнь способствует формированию синехий (сращения) малых половых губ, способных препятствовать процессу мочеиспускания. Длительное вульвовагинальное воспаление приводит к еще более серьезному симптому – развитию рубцовых сращений во влагалище. С таким заболеванием дальнейшая половая жизнь будет сильно затруднена.
В случае восходящего распространения инфекции зачастую развиваются: эндометрит, сальпингит, оофорит. Особенную опасность вульвовагинит различной этиологии представляет для беременных. Им болеть в принципе нежелательно, а лечить вульвовагинит нужно обязательно. Поскольку если не обратиться своевременно к врачу и не вылечить подобное состояние, оно может стать причиной самопроизвольного выкидыша, развития хориоамнионита, послеродового эндометрита, инфекций новорожденных.
Диагностика
Какие анализы нужно сдавать, чтобы проверить наличие недуга у себя? С целью выявления и уточнения диагноза этиологической формы вульвовагинита у женщин в больнице выполняется комплексная инструментальная и лабораторная диагностика. Недуг диагностируют, выполняя необходимые обследования, анализы, пользуясь разными методами диагностики.
Врач проводит гинекологический осмотр в зеркалах (девочкам не делают). По показаниям назначается проведение кольпоскопии (для девочек проводят вагиноскопию) и цервикоскопии. Обследование в зеркалах у женщин позволяет выявить признаки воспаления: отечность слизистых влагалища и вульвы, гиперемированность, наличие плотных серых пленок на поверхности влагалища, обильно вытекают бели (патологические выделения). Признаками воспаления является отек и гиперемия слизистой оболочки, и патологические влагалищные выделения. В некоторых случаях использование метода, а именно введение гинекологического зеркала, которое осуществляет врач, характеризуется болезненностью для пациентки.

Обязательными методами являются ПЦР-диагностика на присоединение других болезней, анализы на основные урогенитальные инфекции, которые передаются через половые контакты, включая выполнение анализов на трихомониаз, гонорею, микоплазмоз, уреаплазмоз, гарднереллез, вирус папилломы человека (ВПЧ), цитомегаловирус (ЦМВ).Также не лишним будет провериться на хламидиоз, генитальный герпес. Наиболее высокоточной диагностикой выступает метод флуоресцирующих антител (МФА).
Чтобы лечение в дальнейшем получило максимальный эффект, выполняется бактериологический посев микрофлоры влагалища на определение чувствительности к антибактериальным препаратам, который в дальнейшем позволяет быстрее справиться с болезнью.
Обязательным является анализ общего анализа мочи, у девочек также берут соскоб на энтеробиоз.
Дифференциальная диагностика проводится между специфическими и неспецифическими вульвовагинитами. Чтобы исключить воспалительную патологию матки и придатков, осуществляют УЗИ органов малого таза.
Причины
Многие столкнувшиеся с этим диагнозом ищут причины развития неприятного состояния. Надо отметить, что основная роль в развитии заболевания отдана инфекционному фактору. У девочек до 10 лет возбудителями являются представители неспецифической бактериальной микрофлоры. Преимущественно причина в кишечной палочке, на втором месте – золотистый стафилококк и диплококк, разносчиками могут быть энтерококки, хламидии, а также анаэробы.
У женщин детородного возраста вульвовагинит чаще вызывают возбудители генитального кандидоза (в 30-45 процентах случаев), причиной недуга может быть и неспецифическая бактериальная инфекция. Причину развития недуга находят в незащищенных половых контактах, которые способствуют возникновению вульвовагинита при инфекциях, передающихся половым путем: хламидиозе, гонорее, микоплазмозе, уреаплазмозе, трихомониазе, генитальном герпесе и других ИППП.
Независимо от возрастного критерия, фактором, провоцирующим развитие вульвовагинита, считается неправильная интимная гигиена; при этом причины могут крыться не в недостатке гигиенических процедур, а, напротив, в их переизбытке. Следует помнить, что слишком частое подмывание и спринцевание с применением антисептиков и очищающих средств так же опасно, как и пренебрежение гигиеническими процедурами.
Провоцировать недуг с последующим присоединением инфекционно-воспалительного процесса может бесконтрольное лечение антибиотиками, прием глюкокортикоидов, цитостатиков, КОК, лучевая терапия.
Привести к развитию вульвовагинита может беременность, пролапс гениталий, травмы и расчесы вульвы, экзема кожи промежности и ануса, хронические стрессы, продолжительные маточные кровотечения.
Поражение влагалища и вульвы происходит при генитальном туберкулезе и дифтерии. В последнее время эксперты говорят об увеличении этиологической роли ассоциаций микроорганизмов в развитии вульвовагинита.
Причинами первично-неинфекционных форм заболевания являются инородные тела влагалища, занятия мастурбацией, глистные инвазии (энтеробиоз).
Рецидивирующий вульвовагинит отмечают у лиц, которые страдают эндокринно-обменными нарушениями (включая сахарный диабет, ожирение), инфекциями мочеполового тракта, дисбактериозом кишечника, аллергией, частыми вирусами. В постменструальном периоде отмечается высокая частота возникновения атрофического вагинита.
К факторам риска относятся:
У детей высокая распространенность болезни обусловлена состоянием гормонального покоя (отсутствием работы яичников), анатомическими особенностями (близкое расположение ануса к половым органам, тонкая и рыхлая слизистая оболочка), щелочной реакцией вагинальной секреции, неправильной гигиеной.
В периоде постменопаузы женщины могут болеть из-за изменений влагалищной микрофлоры и снижения местных защитных механизмов на фоне возрастного недостатка гормона эстрогена.
Здоровой женщине недуг не страшен. В ее организме работают природные местные защитные механизмы, которые не позволяют патогенам размножаться и внедряться в подлежащие ткани, ограничивающие и не дающие распространиться воспалительному процессу. К подобным механизмам относят неповрежденную слизистую, нормальную, сбалансированную микрофлору влагалища, рН 4-4,5. При уменьшении свойств защиты влагалищной экосистемы развивается вульвовагинит, который широко открывает двери для восходящего распространения инфекции на внутренние половые органы.
Вульвовагинит у младенцев, как правило, возникает по причине инфицирования в процессе прохождения по родовым путям заразной матери. Более того, возможно трансплацентарное инфицирование плода, в частности при вирусном течении недуга.
Врачи, занимающиеся лечением этой болезни
Какой врач лечит подобное состояние? При подозрении на любую разновидность вагинита женщинам необходимо записаться на прием к врачу-гинекологу в женскую консультацию или в частный медицинский центр для выбора максимально эффективного способа терапии. Поскольку лечением вагинитов занимаются в амбулаторных условиях, то обращаться в гинекологические отделения городских и районных больниц не имеет смысла. В целях уточняющей диагностики рецидивирующего вульвовагинита и выполнения дополнительных исследований может потребоваться консультация узких специалистов: венеролога, аллерголога, эндокринолога, уролога и др.
Лечение

Этиотропный метод терапии вульвовагинита подразумевает применение медикаментов, которые воздействуют непосредственно на возбудителя. Для этого назначаются местные (в форме вагинальных таблеток, суппозиториев, мазей) и системные антибиотики. Учитывая высокую распространенность вульвовагинита полимикробной этиологии, весьма актуально использование поликомпонентных препаратов, имеющих местный антибактериальный, антимикотический и антипротозойный эффект. Применение этого метода имеет хорошие результаты.
При кандидозном вульвовагините методы лечения несколько отличаются. Необходим прием и местное использование противогрибковых препаратов.
Принципы лечения направлены не только на уничтожение возбудителя, но и на укрепление иммунитета, восстановление микрофлоры влагалища. Методы восстановления микрофлоры подразумевают интравагинальное введение пробиотиков и их пероральный прием. Доктор дает рекомендации по лечению вагинита, цены различаются в зависимости от класса и оснащения медицинского центра.
Показания при заболевании
Ряд показаний врачей при этом недуге поможет облегчить симптоматику и быстрее вылечиться.
При вульвовагините в детском возрасте не следует игнорировать показания специалистов. Они касаются общеоздоровительных мероприятий, устранения очагов хронической инфекции, соблюдения личной гигиены.
У женщин в пожилом возрасте вульвовагинит развивается на фоне физиологических изменений слизистой оболочки влагалища. Им для облегчения симптомов вульвовагинита показаны сидячие ванночки и спринцевания с отварами трав, растворами антисептиков, применение вагинальных свечей. Лечить фоновые патологические состояния требуется при уменьшении аллергической настроенности, коррекции уровня гликемии при сахарном диабете, санации инфекционных очагов и т. д.
При выявлении специфического вульвовагинита требуется назначение лечения полового партнера. До окончания лечения необходим половой покой.
Важны также коррекция питания, нормализация веса, изменение гигиенических привычек. В определенных случаях ликвидация провоцирующих факторов приводит к стойкому излечению вульвовагинита без последующих рецидивов. Чтобы проконтролировать ситуацию после курса терапии производится контрольный бактериоскопический и микробиологический анализ отделяемого из половых путей.
Противопоказания
Противопоказаний при заболевании несколько, и большинство из них касается ограничения в использовании определенных продуктов питания. При вульвовагините строго запрещается:
Стоимость первичного приема
Стоимость лечения вульвовагинита в АО «Медицина» (Москва) представлена в таблице ниже. Обратите внимание, что цены указаны по категориям для облегчения поиска необходимой вам услуги. Цена первичного приема отличается от вторичного. Из таблицы, приведенной ниже, вы узнаете о ценах на консультации, обследование, медицинские манипуляции как для взрослых, так и для детей. Если возникли вопросы, можно позвонить по телефону в нашу справочную и уточнить цены на лечение или стоимость проведения необходимых вам обследований.
Преимущества лечения в клинике АО «Медицина»
АО «Медицина» представляет собой современное многопрофильное медицинское учреждение, обеспечивающее полный спектр медицинских услуг согласно высоким мировым стандартам. Мы предлагаем скорую медицинскую помощь, обслуживание в поликлинике, комфортный стационар, высокоточную лабораторную и инструментальную диагностику, ультрасовременный онкологический центр Sofia.
Клиника АО «Медицина» использует последние достижения мирового здравоохранения. Среди наших преимуществ можно назвать следующие:
Для удобства наших пациентов и их родственников мы создали удобный клиентоориентированный сервис. Запись к врачу на прием и просмотр своих медицинских данных возможны посредством мобильного приложения, личного кабинета на сайте, бота в Telegram. Результаты анализов приходят на руки на диске, если нужно получить «второе мнение» специалистов других клиник. При согласии пациентов стационара их родственники могут получать смс-оповещения об этапах оперативного вмешательства и наблюдать больницу и палату в режиме онлайн, убеждаясь в непревзойденном качестве методов проводимого лечения в нашей клинике.