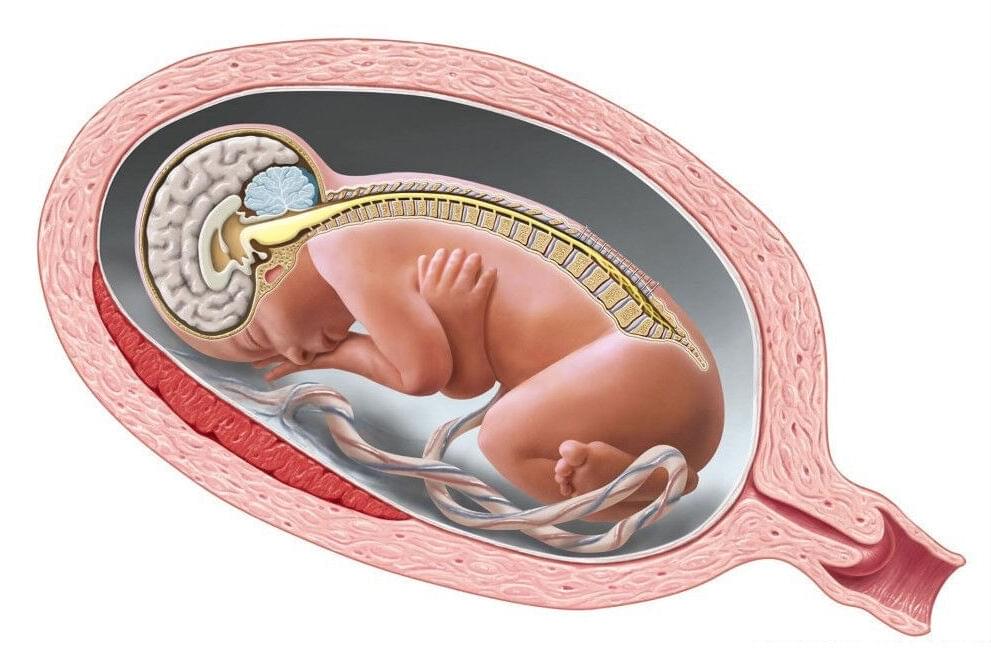
Нервная трубка плода за что отвечает
Процесс формирования нервной трубки и пороки развития
Процесс формирования нервной трубки называется нейруляцией. Нейруляция начинается с появления нервной пластинки, которая инвагинирует внутрь позвоночника, чтобы сформировать нейронную сеть с нервными канавками по обеим сторонам позвоночника. Постепенно, нейронные канавки сближаются друг с другом по средней линии позвоночника и сливаются, таким образом преобразовывая нейронные канавки в нервную трубку.
При нарушении нейруляции на этапах смыкания нервной трубки обнаруживаются врожденные пороки развития, такие как:
и другие дефекты центральной нервной системы. Дефекты закрытия нервной трубки встречаются довольно редко. При серьёзных дефектах развития невральной трубки, таких как анэнцефалия, расщепление позвоночника плод погибает в утробе матери или рождается нежизнеспособным и погибает в ближайшие дни после рождения. Современное оборудование помогает обнаружить пороки развития нервной трубки на регулярных обследованиях во время беременности. При ранней диагностике пороков развития нервной трубки показано прерывание беременности.
Формирование нервной трубки человека это сложное взаимодействие между генетическими и экологическими факторами. Некоторые гены имеют важное значение для формирования нервной трубки, но пищевые факторы, такие как уровень холестерина и фолиевой кислоты, также важны для правильного формирования нервной трубки. Учеными было подсчитано, что 50% дефектов закрытия нервной трубки у плода, можно предотвратить назначив беременной женщине препараты фолиевой кислоты и витамина B 12.
ВОЗ рекомендует всем женщинам на этапе планирования беременности, а так же беременным, принимать 400 мкг фолиевой кислоты ежедневно, чтобы уменьшить риск пороков развития нервной трубки.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Какие патологии плода может выявить УЗИ?
УЗИ — обязательный метод обследования беременных женщин. В норме каждая будущая мама проходит 2-3 обследования, иногда — больше. С помощью ультразвукового исследования врач выявляет патологии развития плода, может оценить состояние околоплодных структур. Своевременно проведенное исследование помогает принять решение по поводу вынашивания беременности, разработать оптимальную лечебную тактику, подготовиться к рождению «особенного» ребенка.
Стаж работы 20 лет.
Причины врожденной патологии плода
Какие же факторы могут плохо повлиять на плод? Причинами появления различных патологий являются:
Чем больше факторов имеют место, тем больше вероятность появления патологий плода. Именно поэтому планировать рождение ребенка нужно начинать заранее, минимум за полгода до зачатия. Этого времени достаточно, чтобы пройти комплексное обследование, выявить и излечить болезни, подготовиться к зачатию здорового малыша. Чтобы подчеркнуть влияние вредных привычек на плод, приведем некоторые цифры.
При алкоголизме матери у 26% случаев наблюдается токсикозы, в 12% — антенатальная гибель и асфиксия, в 22% — выкидыши, в 34% — преждевременные роды, в 8% — родовые травмы, в 19% — задержка внутриутробного развития.
Группы риска
Учитывая причины появления патологий плода, ученые выделили группы риска. Женщины из этих групп попадают под пристальное внимание врачей в связи с высокой вероятностью развития аномалий.
В таких случаях УЗИ проводят неоднократно — врачу нужно детально осмотреть плод, оценить его развитие в динамике, чтобы исключить врожденные аномалии.
Классификация аномалий у плода
К патологиям развития относятся:
Пороки развития нервной трубки
Аномалии развития позвоночника
Чаще всего патологии плода в виде аномалий развития позвоночника локализуются в шейном и поясничном отделе. Так как позвоночник отчетливо визуализируется с 15 недели беременности, то его пороки диагностируются на сроке 18-20 недель, во время второго скринингового УЗИ.
Врожденные пороки сердца
Диагностика врожденных пороков сердца требует специального оборудования. У врача должна быть возможность провести доплерографию. При подозрении на врожденные пороки сердца необходимо заключение эксперта. В затруднительных случаях врачей-клиницистов предупреждают о возможных осложнениях, чтобы они были готовы оказать специализированную помощь при рождении ребенка.
Аномалии развития желудочно-кишечного тракта
Чаще всего из патологий развития пищеварительного тракта диагностируется атрезия двенадцатиперстной кишки. При этом на УЗИ врач видит округлые структуры, похожие на кисты, в верхней части живота плода. Если киста расположена слева, это расширенный желудок, справа — двенадцатиперстная кишка. Это так называемый признак «двойного пузыря». Очень часто патология сочетается с многоводием, аномалиями сердца, почек, ЦНС.
Диагностика атрезии тонкой кишки сложна. В верхней части живота плода врач видит кистозные структуры — перерастянутые петли тонкого кишечника. Как правило, патология плода выявляется в середине беременности или на более поздних сроках. При высокой атрезии обычно диагностируют многоводие. Атрезию толстой кишки диагностировать с помощью УЗИ практически невозможно.
Патология развития передней брюшной стенки
Чаще всего из этой группы диагностируют дефект передней брюшной стенки — омфалоцеле. В грыжевом мешке, образованном амниотической оболочкой и париетальной брюшиной, обнаруживают петли кишечника, часть печени, желудка и селезенки.
Другая патология в основном локализуется в правой околопупочной области (гастрошизис) и обычно является изолированной. Через этот порок пролабируют только петли кишечника, не покрытые амниотической оболочкой.
Асцит у плода
Свободная жидкость на УЗИ визуализируется как анэхогенная зона, окружающая внутренние органы будущего ребенка. При подозрении на асцит врач должен тщательно изучить плод, оценить его анатомию для исключения сочетанных пороков. Нужно тщательно исследовать мочевыводящую систему, так как асцитическая жидкость может быть мочой. Если у будущего ребенка выявлено утолщение кожи или жидкость содержится минимум в двух естественных полостях, говорят о водянке плода.
Ее причинами являются:
Чтобы выяснить точную причину водянки, врач порекомендует женщине дополнительное экспертное УЗИ.
Аномалии мочевыделительной системы
Некоторые врожденные пороки мочевыделительной системы несовместимы с жизнью. Если такая патология выявлена на ранних сроках, врач может посоветовать женщине прервать беременность. Если же аномалия была диагностирована поздно, врач может изменить тактику ведения беременности.
Диагностирование агенезии, или отсутствия почек, затруднено из-за значительного увеличения надпочечников. Эти железы на последних неделях беременности могут приобретать бобовидную форму, что еще больше утрудняет диагностику. Мочевой пузырь при этом маленький или отсутствует вовсе. Чтобы поставить точный диагноз, нужно исследовать плод в нескольких плоскостях. Измерение почек во время УЗИ помогает выявить гипоплазию — недоразвитие органа.
Обструкции, гидронефроз проявляется расширением почечной лоханки. Однако, нужно учитывать, что расширение почечной лоханки может быть преходящим. Такие дилатации чаще всего двусторонние и через некоторое время проходят. При подозрении на гидронефроз нужно повторить УЗИ через две-три недели.
Патологическая двусторонняя обструкция мочевыводящей системы обычно сочетается с маловодием и имеет неблагоприятный прогноз. Если же обструкция односторонняя, количество околоплодных вод остается в пределах нормы.
При мультикистозной почке на УЗИ будет выявляться несколько кист различного диаметра. Они располагаются диффузно, реже — в одной части органа. Между кистами может определяться паренхима почки, хотя она четко не визуализируется. Аутосомно-рециссивный поликистоз почек диагностируют в третьем триместре беременности. В таких ситуациях имеет место отягощенный семейный анамнез и маловодие. При УЗИ почки увеличены в размерах, эхогенность их резко повышена.
Амниотическая жидкость
Самыми частыми причинами многоводия являются:
Причинами маловодия бывают:
Маловодие при двусторонней аномалии почек является плохим прогностическим признаком.
Мнение врача
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
УЗИ и патологии плода
В число обязательных диагностических процедур при беременности входит УЗИ. Это обследование не имеет противопоказаний и является весьма информативным: помогает выявить патологии развития плода, оценить состояние околоплодных структур, при обнаруженных осложнениях – принять решение относительно дальнейшего течения беременности.
Негативное влияние на развитие плода оказывают:
Большинство из перечисленных рисков удается избежать, если планировать беременность заранее. В ходе подготовки будущие родители проходят комплексное обследование, по результатам которого (при необходимости) назначается лечение обнаруженных нарушений.
Как часто нужно проходить УЗИ во время беременности?
Стандартное количество процедур – 2-3, однако в некоторых случаях посещать кабинет диагностики пациентке приходится несколько раз в месяц. Это женщины, которые входят в группу риска в связи с высокой вероятностью развития аномалий у плода. К данной категории относятся люди:
Не стоит пугаться, если врач назначает дополнительное УЗИ – тщательный контроль за состоянием плода позволяет избежать врожденных патологий, заметить отклонения от нормы на ранних стадиях.
Аномалии развития плода: классификация
К данной категории принадлежат следующие заболевания:
Аномалии развития нервной трубки. Самой распространенной патологией ЦНС плода является анэнцефалия – врожденное отсутствие свода черепа и больших полушарий головного мозга. На УЗИ диагностируется на сроке 11-12 недель. Гидроцефалия обнаруживается на 18-й неделе беременности – по расширению передних и задних рогов боковых желудочков. Патологическое уменьшение головки плода (микроцефалия) возникает, как правило, на фоне других смежных заболеваний, и очень редко – в чистом виде. В таких случаях врач проводит УЗИ с разницей в несколько недель (для получения максимально достоверной картины). Округлое выпячивание в области костей свода черепа (энцефаломенингоцеле) диагностируют чаще всего на затылке, и подобная патология также требует повторного УЗИ.
Отклонения в развитии позвоночника наблюдаются в основном в поясничном и шейном отделе. Увидеть позвоночник на УЗИ можно с 15-й недели беременности, примерно с 18-й недели диагностируются (при наличии) пороки его строения. Самым страшным является кистозная гигрома, поражающая лимфатическую систему. На УЗИ при таком диагнозе видно кисту в шейном отделе позвоночника. Если данное заболевание сопряжено с другими патологиями лимфатической системы, плод гибнет. Сложно выявить миеломенингоцеле (образование состоит из жидкости и элементов спинного мозга) и расщепление позвоночника – эти патологии требуют применения аппаратуры экспертного класса.
Среди патологий развития органов ЖКТ чаще всего выявляют атрезию двенадцатиперстной кишки. Нередко данному заболеванию сопутствуют многоводие, поражение почек, сердца, нервной системы. Выявить атрезию тонкой кишки с помощью УЗИ очень сложно, чаще всего она обнаруживается в середине беременности или на поздних сроках. Атрезия толстой кишки УЗ-диагностике не поддается. Из нарушений строения передней брюшной стенки в большинстве случаев выявляют омфалоцеле.
Некоторые из аномалий мочевыделительной системы приводят к очень страшным последствиям, поэтому если патология выявлена на ранних сроках, врач может посоветовать прерывание беременности. Если заболевание обнаружено поздно, меняют тактику ведения беременности. С помощью УЗИ можно обнаружить патологическую двустороннюю обструкцию, мультикистозную почку; диагностирование агенезии (отсутствия) органа бывает затруднено. Определение гидронефроза потребует повторного проведения УЗИ.
Асцит – свободная жидкость – на УЗИ видится как анэхогенная зона, которая окружает органы плода. Только после тщательного изучения результатов обследования ставится окончательный диагноз. На водянку указывают утолщение кожи либо наличие жидкости минимум в двух естественных полостях. К этому заболеванию приводят:
Для точного диагностирования водянки пациентке назначают дополнительное экспертное УЗИ.
Многоводие также можно обнаружить с помощью УЗИ. Развитию данной аномалии способствуют:
Процедура УЗИ абсолютно безопасна для жизни и здоровья матери и ребенка, не имеет ограничений по количеству сеансов, поэтому не пренебрегайте рекомендациями доктора и своевременно проходите назначенное обследование.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Дефекты развития нервной трубки
Врожденные уродства развития являются одной из главных причин детской смертности и инвалидности. В Украине в 2001 году родилось почти 400 тысяч детей, из них 48 тысяч имели уродства. Значительное место в этой патологии занимают дефекты развития нервной трубки, которые формируют различные нарушения нервной системы: от пороков развития позвоночника и спинного мозга до анэнцефалии. При грубых дефектах развития невральной трубки (анэнцефалия, полное незаращение позвоночника и другие) плод погибает внутриутробно или рождается нежизнеспособным и погибает в ближайшие часы или дни после рождения. Поэтому социальный и медицинский аспекты грубых дефектов развития невральной трубки сводятся к профилактике формирования дефекта, его ранней диагностике и своевременному прерыванию беременности. Иные проблемы возникают при менее грубых нарушениях формирования спинного мозга и позвоночника, объединенных понятием спинальные дизрафии, или дефекты развития нервной трубки, которые в зарубежной литературе объединены термином spina bifida.
Историческая справка
Исследования палеонтологов убедительно свидетельствуют о том, что врожденные пороки развития позвоночника и спинного мозга существуют также давно, как и человек. Известны описания дефектов развития позвоночника у взрослого человека неолитического периода (5000 лет до нашей эры), бронзового (3000 лет до нашей эры) и позднего железного века (800 лет до нашей эры).
Упоминания об опухолевых образованиях поясничной области мы находим в трудах Гиппократа (460–370 гг. до нашей эры). В работах итальянского анатома Морганьи Батиста (1688–1771 гг.) приведен обзор литературы XVI и XVII столетий, касающейся спинальных дизрафий, дано описание патологии дефектов невральной трубки с указанием связи spina bifida и гидроцефалии, spina bifida и анэнцефалии. Об этом пишут Pieter van Foreest (1522-1597 гг.), Nikolas Tulpii (1593–1674 гг.), Миколай Бидло (1714 г.). Лечению эта патология не подлежала, оно было бесперспективно.
В доантисептический период лечение спинномозговых грыж сводилось к сдавливанию мешка и повторным проколам его. Рекомендованный Velpeau (1846) метод впрыскивания в полость мешка раствора йода не нашел распространения из-за частых осложнений и даже смерти пациентов. Более эффективный способ лечения был предложен доктором Вауer в 1889 году, который «закрывал» костный дефект выкроенным из подлежащих тканей мышечно-апоневротическим лоскутом. Предложенные в дальнейшем модификации этой методики остаются основными в хирургии спинномозговых грыж и в настоящее время. Однако до 50-х годов XX столетия отношение к хирургическому лечению спинальных дизрафий было отрицательным. В 1929 году J. Fraser опубликовал результаты хирургического лечения 131 ребенка в королевской детской больнице г. Эдинбурга (Англия). После операции выжили 82 ребенка. В течение года после операции еще 16 детей погибли от прогрессирующей гидроцефалии, большая часть выживших детей стали тяжелыми инвалидами. И вновь встал вопрос о целесообразности хирургического лечения спинальных дизрафий. Ситуация изменилась после внедрения в 50-х годах имплантируемых клапанных дренажных систем для лечения гидроцефалии (F. Nulsen, T. Spits, 1951; R. Pudenz, F. Russel, 1957). В сочетании с разработкой новых эффективных антибиотиков для лечения воспалительных осложнений, дренирующие операции, по существу, «открыли двери» для хирургического лечения спинномозговых грыж у детей, включая новорожденных. Однако это поставило новые проблемы перед ортопедами, урологами, неврологами, психологами. У детей часто обнаруживали парезы конечностей, деформации позвоночника и стоп, недержание мочи, задержку физического и психического развития, что требовало конкретного лечения. В 1957 году в Лондоне создано первое «Общество исследования гидроцефалии и spina bifida». По его примеру мультидисциплинарные группы медиков (нейрохирургов, ортопедов, урологов, неврологов, психиатров) для лечения детей со spina bifida были организованы во многих странах.
Что провоцирует / Причины Дефектов развития нервной трубки:
У эмбриона на 20-й день после зачатия на дорсальной стороне формируется нервная пластинка, края которой позднее начинают смыкаться, образуя нервную трубку.
Примерно на 23-й день эта трубка должна полностью закрываться, открытыми остаются только отверстия на ее концах. Если к четвертой неделе беременности часть нервной трубки не сомкнётся полностью или если трубка закрылась, но позднее разошлась, например, вследствие повышенного давления спинномозговой жидкости в первом триместре беременности, у плода может появиться дефект позвоночника.
Пороки развития позвоночника могут быть также следствием вирусной инфекции, облучения и воздействия неблагоприятных факторов окружающей среды. Однако чаще пороки развития спинного мозга встречаются у детей, матери которых уже рожали детей с такими отклонениями. Видимо, наследственность также играет определенную роль.
Какие же факторы способствуют появлению дефекта развития нервной трубки? Во-первых, генетический дефект, унаследованный от одного из родителей. Во-вторых, воздействие неблагоприятных факторов внешней среды, способствующих появлению мутаций в гене. Известно, что встречаемость дефектов развития нервной трубки колеблется от 1:500 до 1:2000 живых новорожденных в различных регионах мира и этнических группах населения, составляя в среднем 1:1000. Однако, если в семье родителей или ближайших родственников встречались случаи рождения детей с дефектами нервной трубки, то вероятность появления ребенка с дефектом возрастает до 2-5%. Это же относится к рождению второго ребенка, если первый родился с дефектом (риск составляет около 5%). Настораживающим моментом в этом плане также являются спонтанные аборты (выкидыши), преждевременные роды, младенческая смертность в семье и у родственников.
Поэтому генетическая предрасположенность к появлению ребенка с дефектом нервной трубки является основным показателем включения беременной в группу высокого риска. К внешним факторам, способствующим появлению дефекта развития нервной трубки, относятся:
— радиация (проживание в районах, загрязненных радионуклидами, работа с источниками радиационного излучения);
— токсические вещества химического происхождения (нефтепродукты, удобрения, пестициды и т. д.);
— применение женщиной до беременности и в первые ее месяцы противосудорожных препаратов;
— высокая температура тела или применение горячих ванн в начале беременности;
— сахарный диабет и ожирение;
— несбалансированное питание, дефицит витаминов и особенно фолиевой кислоты.
Обнаружение одного, а тем более, нескольких из этих факторов, является основанием для включения беременной в группу высокого риска рождения ребенка с дефектом развития нервной трубки.
Патогенез (что происходит?) во время Дефектов развития нервной трубки:
Именно на этих этапах эмбриогенеза возникают первичные нарушения нейруляции и формирование спинальных дизрафий. В стадии вторичной нейруляции могут появляться пороки развития пояснично-крестцового отдела позвоночника. Поэтому ранние периоды беременности, если это не связано с наследственными факторами, являются определяющими для формирования дефектов развития невральной трубки, и все современные методы предупреждения этой патологии распространяются на периоды до наступления беременности и ее первые недели.
Симптомы Дефектов развития нервной трубки:
Несмотря на то, что на связь наследственности и частоты спинномозговых грыж указывали еще исследователи XIX века, истинный интерес генетиков к этой проблеме появился в последние десятилетия XX века.
Скрытые незаращения позвоночника обычно локализуются в пояснично-крестцовой области и, как правило, клинически ничем не проявляются. Часто они являются случайной «находкой» при рентгенологическом исследовании позвоночника. Кожа в области незаращения дужки позвонка не изменена, но могут отмечаться пигментные пятна, подкожные жировики (липомы), свищевые ходы (дермальные синусы). Анатомическая сущность скрытой расщелины позвоночника состоит в неполном заращении дужки позвонка.
Со времени первых описаний скрытого незаращения позвоночника R. Virchow (1875), Recklinghausen (1886) считалось, что эта аномалия развития позвоночника, обусловленная нарушением окостенения, не требует медицинской помощи. По данным А. Д. Сперанского, опубликованным в 1925 году в работе «Происхождение spina bifida occulta в крестцовом отделе позвоночного столба человека», утверждалось, что неполное смыкание крестцовых дужек встречается у 70% людей и является нормой. Лишь последующие анатомические исследования и данные современных методов диагностики (компьютерная томография, ядерно-магнитная томография) позволили обнаружить сопутствующие изменения в местах дефекта дужек позвонков, которые приводят к ночному недержанию мочи, к болям в пояснично-крестцовой области, нарушению осанки, реже к слабости мышц ног, деформации стоп, чувствительным и трофическим нарушениям. Именно эти случаи spina bifida occulta требуют хирургической помощи.
Незаращение позвоночника и мягких тканей с несформировавшимся спинным мозгом (rhachischiasis posterior) является крайней степенью уродства, никогда не сопровождается кистозным компонентом и выпячиванием образования над кожей. Дефект кожи, мягких тканей, заднего полукольца позвоночного канала зияет, и в его глубине видна полоска нервной ткани с большим количеством мелких сосудов (area medullo-vasculosa). Дефект кожи прикрыт фрагментированной пиальной оболочкой с истечением ликвора. Частичный рахишизис у живых новорожденных обычно распространяется на 3-5 позвонков.
Типичным для всех видов и форм спинальных дизрафий является их заднее расположение с дефектом заднего полукольца позвоночного канала. Крайне редко (менее 1% случаев) незаращение формируется на переднебоковой поверхности канала, и возникают передние спинномозговые грыжи. При пояснично-крестцовой локализации эти грыжи распространяются в малый таз и затрудняют процесс дефекации. При более высоком расположении они могут сдавливать образования грудной клетки, шеи, носоглотки.
Расположение спинномозговых грыж по длиннику позвоночного столба в 90% случаев ограничивается пояснично-крестцовой областью. Грудная и шейная локализации грыж относительно редки. Интересно, что при исследовании материала спонтанных абортов японские ученые обнаружили более частое нарушение формирования позвоночника и спинного мозга в грудном и шейном отделах, а также высокую частоту дефектов, захватывающих весь позвоночный столб. Это, в определенной степени, говорит о том, что эмбрион и плод с грубым дефектом формирования невральной трубки, как правило, погибают.
Диагностика Дефектов развития нервной трубки:
Несмотря на успехи в ранней диагностике дефектов развития нервной трубки, благодаря внедрению в практику биохимических методик (исследование содержания α-фетопротеина и ацетилхолинестеразы в сыворотке крови матери и околоплодных водах), методов интраскопии плода (ультразвуковой, ядерно-магнитный) основное значение в снижении частоты этой аномалии принадлежит предупредительным мероприятиям. Учитывая, что причины возникновения дефектов развития нервной трубки многофакторные и эти факторы известны, обоснованно формирование групп риска беременных, у которых вероятность рождения ребенка с дефектом наиболее высока. Поэтому во всем мире признано, что при планировании беременности родителям необходимо обследоваться у врача-генетика, а будущей матери у гинеколога, чтобы предпринять меры по профилактике уродств развития нервной трубки, отнести беременных к различным группам риска и с различной настороженностью контролировать течение беременности.
Значительно сложнее ситуация в семьях, где беременность долгожданна, а перспектива новой беременности маловероятна. Если выраженность дефекта уточнить не удается, используют дополнительные методы диагностики: ядерно-магнитную резонансную томографию (МРТ), но и она не всегда позволяет ответить на поставленные вопросы. Тогда врачи совместно с родителями, объясняя все обстоятельства и возможные исходы, решают судьбу плода.
Лечение Дефектов развития нервной трубки:
Сразу после рождения ребенка акушер, реаниматолог и неонатолог устраняют угрожающие жизни состояния (отсутствие самостоятельного дыхания, нарушение температуры тела и т. д.), определяют грубые нарушения жизненно важных функций организма, исключая возможность хирургического вмешательства, определяют показатели крови, включая группу крови и резус-фактор. Раневую поверхность в области грыжи обрабатывают дезинфицирующими растворами, прикрывают стерильными салфетками, ребенка укладывают на живот с опущенным головным концом. При отсутствии грубых витальных нарушений, после беседы с родителями и их согласия на операцию ребенка срочно переводят в нейрохирургическое отделение, где проводят только те исследования, которые обеспечивают успешное проведение операции (общие анализы, если они не были проведены в роддоме, УЗИ).
Вопрос ургентного вмешательства возникает при разрывах спинномозговых грыж с истечением спинномозговой жидкости (ликвореей) или угрозе таких разрывов при резком истончении тканей (кожи) грыжевого мешка. Срочность вмешательства связана с наличием «открытых ворот» для инфекции при ликворее, и чем раньше прекращена ликворея, тем меньше возможность инфицирования и развития менингитов, менингоэнцефалитов. Ликворея, продолжающаяся более 24 часов, практически всегда приводит к развитию гнойно-воспалительных процессов в нервной системе, что является основной причиной негативных результатов лечения; в этом случае удаление спинномозговых грыж и устранение ликвореи осложняется гнойно-воспалительными процессами в 78% случаев. При проведении операции в первые 24 часа ликвореи частота гнойно-воспалительных осложнений снижается до 3%. Именно эти данные легли в основу проведения срочных оперативных вмешательств у детей со спинномозговыми грыжами, осложненными ликвореей, или при угрозе ликвореи.
Основным принципом операций при спинномозговых грыжах являются удаление грыжевого мешка, восстановление целости твердой мозговой оболочки (устранение источника ликвореи) и мягких тканей в области грыжевого мешка, устранение фиксации спинного мозга и его корешков.
От существовавшей ранее методики сшивания мягких тканей (кожи) в месте истечения ликвора давно отказались, как не оправдавшей надежд. Разрывы тканей и ликворея обычно возникают на вершине грыжевого мешка, где кожа резко истончена или отсутствует. Поэтому наложенные швы «прорезаются» и ликворея возобновляется. Кроме потери времени для радикальной операции, эта манипуляция ни к чему хорошему не приводит. Приходится отказываться от операции до купирования менингита, что удается далеко не всегда и является основной причиной летальных исходов при спинномозговых грыжах.
При ургентных вмешательствах, естественно, объем обследования минимален и должен обеспечивать информацию, необходимую для проведения операции и сохранения жизни ребенка. Все уточняющие исследования сопутствующей патологии, непосредственно не угрожающие жизни, должны быть отложены на послеоперационный период. Минимальный объем обследования указан выше.
Все оперативные вмешательства по удалению спинномозговых грыж проводятся под общим обезболиванием с использованием искусственной вентиляции легких. Мониторирование показателей пульса, артериального давления, насыщения крови кислородом, температуры тела, особенно для самых маленьких пациентов, обязательно, потому что срыв компенсации витальных функций у них происходит незаметно и очень быстро.
Арахноидальную оболочку, спаянную с area medulla-vasculosa, осторожно отделяют, а при невозможности отделения многократно обрабатывают перекисью водорода и раствором антибиотика. Распластанную area medulla-vasculosa атравматическим швом (6-00 или 7-00), захватывая латеральные края арахноидальной оболочки, «сворачивают» в трубку. Ревизируют субарахноидальные пространства на уровне костного дефекта, выделяют спинной мозг от арахноидальных спаек для свободного циркулирования ликвора. При выраженном в этом случае спаечном процессе иногда возникает необходимость в дополнительной ламинэктомии вышележащего позвонка, чтобы рассечь арахноидальные спайки. Далее приступают к формированию мешка твердой мозговой оболочки. При ушивании ее краев не должны сдавливаться спинной мозг и его корешки. При недостаточных размерах сохранившейся твердой мозговой оболочки возникает необходимость в пластическом закрытии дефекта. Для этого используют апоневроз, широкую фасцию бедра или искусственную твердую мозговую оболочку. Хорошо зарекомендовала себя методика ушивания или пластики твердой мозговой оболочки на введенной субарахноидально трубке (силикон, полиэтилен, полипропилен), когда обеспечивается натяжение тканей при ушивании и гарантируется формирование свободного субарахноидального пространства для ликвороциркуляции.
В послеоперационном периоде требуются проведение активных лечебных мероприятий по предупреждению и лечению воспалительных осложнений со стороны легких, мочевого пузыря и почек (антибактериальная терапия), многократные перевязки и обработки раневой поверхности, снижение ликворного давления для предупреждения повторной ликвореи. Активную реабилитацию нарушенных функций начинают после снятия швов, заживления операционной раны и купирования воспалительных осложнений.
Основные принципы ургентной и плановой хирургии спинномозговых грыж мало отличаются друг от друга, только возможности плановой хирургии несколько больше, а имеющийся временной резерв, кроме детального дооперационного обследования, позволяет подготовиться более тщательно к операции. При плановой хирургии приходится сталкиваться со случаями, когда грыжевой мешок представлен рубцовой тканью, имеет место грубая фиксация нервных структур к рубцовоизмененной стенке грыжевого мешка. Нежное обращение с корешками и спинным мозгом, возможность наращивания прилежащих тканей путем введения в подапоневротическое пространство рядом с грыжевым мешком силиконовых баллонов (эспандеров) и увеличение их объема на протяжении месяцев обеспечивают высокую эффективность плановых операций.
Профилактика Дефектов развития нервной трубки:
Профилактика spina bifida в странах Европейского союза
Последние 10 лет гинекологи могут предупреждать пороки развития нервной трубки плода. Это можно сделать, если женщина принимает конкретную дозу (400 микрограмм в день) фолиевой кислоты при планировании беременности и вплоть до истечения первого триместра беременности, поскольку нервная трубка плода закладывается именно в этот период.
В странах Европейского союза этот вопрос уже становится социально значимым, система здравоохранения вводит правила обязательного приема фолиевой кислоты. Речь идет о таких странах как Франция, Великобритания, Ирландия, Норвегия, Финляндия, Испания, Италия. Существует ряд исследований, доказавших, что ежедневный прием 400 микрограмм фолиевой кислоты предупреждает развитие пороков нервной трубки плода. В 2005 году Министерство здравоохранения Италии утвердило закон, в соответствии с которым фолиевая кислота в дозировке 400 микрограмм включена в перечень лекарственных средств, обязательно выдаваемых по медицинской страховке всем планирующим беременность женщинам. В соответствии с этим законом, по заказу Министерства Италии, компания Италфармако занимается производством препарата Фолибер.
Министерство здравоохранения Италии, в рамках национальной программы, ставит своей целью на протяжении 5 лет снизить частоту развития spina bifda на 60% путем приема препарата Фолибер.