Неоплазия low grade что это
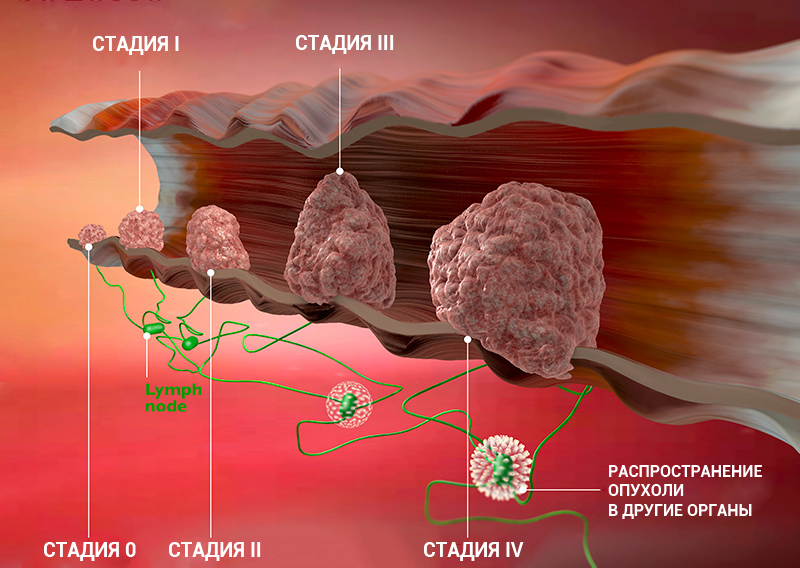
Стадии рака: классификация онкологических заболеваний
Стадия онкологического заболевания дает информацию о том, насколько велика опухоль и распространилась ли она по организму. Это помогает врачам определять прогноз пациента и план лечения.
С помощью врача-онколога, резидента Высшей школы онкологии Сергея Югая разбираемся, как врачи устанавливают стадии рака и что каждая из них означает.
На что влияет стадия онкологического заболевания?
Стадирование нужно, чтобы спрогнозировать, какие у пациента шансы на выздоровление, а также чтобы определить, какой метод лечения будет наиболее эффективен в конкретном случае, — поясняет Сергей Югай.
Все начинается с медицинского осмотра и обследований — УЗИ, КТ, МРТ, ПЭТ-КТ и других методов в зависимости от вида рака. Затем врач берет кусочек опухоли — биопсию или удаляет опухоль целиком во время операции, а после отправляет материал на гистологический анализ, чтобы поставить диагноз.
Стадии рака по TNM-классификации
Стадии онкологического процесса описывают разными способами — это зависит от вида опухоли. Один из самых распространенных способов — стадирование с помощью TNM-классификации.
Т характеризует первичную опухоль, ее размеры и вовлечение окружающих структур в опухолевый рост, например, прорастание в стенку кишки или желудка. N говорит о наличии в лимфоузлах метастазов и количестве пораженных лимфоузлов, а М — о наличии отдаленных метастазов (во внутренних органах, костях, ЦНС или лимфоузлах, которые расположены далеко от первичной опухоли), — объясняет Сергей Югай.
Индекс Т принимает значения от 0 до 4. 0 означает, что первичная опухоль не обнаружена, 1 — опухоль маленькая, а 4 — опухоль проросла в прилегающие ткани. Таким образом, чем больше цифра рядом с Т, тем ситуация сложнее. При некоторых видах рака N принимает значение 0 или 1, при других — 0, 1 или 2, а иногда — 0, 1, 2 и 3. 0 означает, что опухоль не проникла в ближайшие лимфоузлы, а 3 — что поражено множество лимфоузлов. M0 показывает, что метастазов нет, а 1 — что метастазы есть.
Онкологи выставляют стадию по TNM клинически — до операции или когда операция не планируется и патоморфологически — при изучении удаленной во время операции опухоли, — объясняет Сергей.
Клиническая стадия обозначается буквой «c», например, cT2. Патоморфологическая — буквой «p», например, pN1.
От правильной стадии зависит тактика лечения. Например, пациент — мужчина с раком желудка и стадией cT1N0M0. Это значит, что опухоль прорастает в слизистую и подслизистый слой стенки желудка. В этом случае пациенту показана операция. Если же стадия выше (cT2N1M0, например), то есть опухоль пациента прорастает в мышечный слой, и есть метастазы в лимфоузлах, то может понадобиться химиотерапия перед операцией, которая позволит улучшить результаты лечения, — добавляет Сергей.
Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
Клинические стадии (0, I, II, III, IV) тесно связаны с системой TNM. Как правило, одна клиническая стадия включает в себя несколько вариантов стадирования по TNM. Эти варианты характеризуются схожими прогнозом и подходом к лечению. Например, стадии T1N3M0, T2N3M0, T3N2M0 рака легкого объединяются в IIIВ стадию, так как при любой из этих ситуаций пациент будет иметь примерно одинаковый прогноз и тактику лечения. В этом конкретном примере необходима химиолучевая терапия, а не операция, — комментирует Сергей Югай.
Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
Сергей Югай выделяет три фактора:
Система Grade: как упорядочить хаос
Генри Миллер писал: «Хаос — это порядок, который нам непонятен». Трансформация клеток с последующим безудержным ростом опухолевой массы представляет, на первый взгляд, участок анархии в организме, но изучение биологии канцерогенеза постепенно формирует понимание связей и законов опухолевой системы. В клинической практике переход от периода «смуты» выражается в совершенствовании классификаций опухолей. Одной из очевидных, но далеко не самых простых характеристик неоплазий является морфологическая картина. Она позволяет судить о «темпераменте» опухоли, определяющем степень ее злокачественности.
Градация (Grade) — категория степени гистологической злокачественности, основанная на том, как атипичные клетки и опухолевая ткань в целом выглядят при световой микроскопии.
Количество градаций варьирует от 3 до 4 в зависимости от типа опухоли. Если злокачественно трансформированные клетки и структурная организация опухолевой ткани близки к нормальным, опухоль является «хорошо дифференцированной» (Grade 1). Эти опухоли имеют тенденцию расти и метастазировать медленнее, чем «мало/плохо дифференцированные» (Grade 2 и/или Grade 3) или «недифференцированные» (Grade 3 или 4). Более высокий Grade сочетается с увеличением агрессивности опухоли и ухудшением прогноза.
Основываясь на этих и других различиях в микроскопической картине, патологоанатомы вычисляют числовую «оценку» большинства онкологических заболеваний. Факторы, используемые для определения степени злокачественности опухоли, различаются в зависимости от локализации.
Степень злокачественности опухоли не совпадает со стадией. Стадия определяется комбинацией значений T, N, M, описывающих размер первичной опухоли, поражение регионарных лимфатических узлов и наличие метастазов и их характеристику. Валидные гистологические системы классификации достаточно длительно используются при верификации рака молочной железы [1], предстательной железы [2], эндометрия [3], сарком мягких тканей [4] и опухолей почек [5].
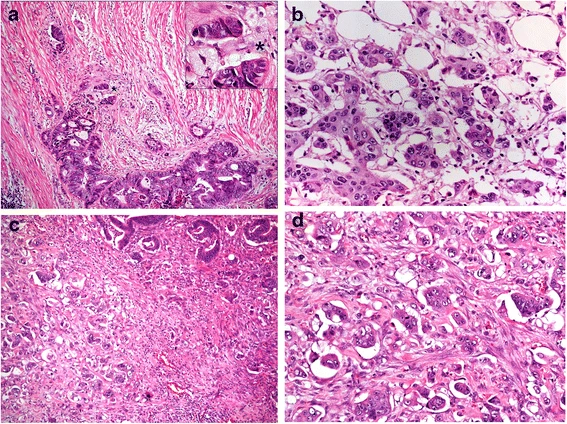
Для некоторых опухолей для определения градации используют уникальные по гистологическому строению участки. Например, низкодифференцированные кластеры (poorly differentiated clusters, PDCs) рассматриваются в качестве гистопатологического предиктора рака прямой кишки. PDCs состоит из пяти и более раковых клеток, которые формируют инвазивный компонент при отсутствии железистой паренхимы опухоли (рис.1) [6].
.
Рассмотрим для примера определение гистологической градации при раке молочной железы. Для объективизации процесса и унификации используется полуколичественная оценка морфологических характеристик опухоли. В настоящее время она представлена Ноттингемской модификацией системы Скарфа-Блума-Ричардсона или Ноттингемской градирующей системой, принятой во всем мире. Кратко ее пункты отражены в таблице 1 (и пусть вас не запутает мнемоника, основанная на аналогии с Tumor/Nodulus/Metastasis).
.
Разберем составляющие ингредиенты гистологической градации.
Оценка железистых структур проводится во всех участках доставленного материала. В зависимости от доли фрагментов с наличием таких элементов выставляется определенное число баллов:
Не всякая щель в препарате – железа, могут быть и артифициальные повреждения материала. Нам нужны только структуры с четко определяемым центральным просветом, окруженным поляризованными злокачественно трансформированными клетками.
Ядерный полиморфизм – морфологическое проявление опухолевой дифференцировки на цитологическом (клеточном) уровне. Это визуальный паттерн генетических поломок в опухолевой клетке: анеуплоидии, генетической нестабильности и изменения транскрипции.
Индивидуальность во взглядах делает нас особенными личностями, но, к сожалению, в морфологической оценке выражается в субъективизме, особенно при рассмотрении ядер клеток.
Ядерный полиморфизм оценивается по балльной системе:
Количество митозов указывает на уровень пролиферативной активности опухоли. Поэтому справедливо отдать лавры самого прогностически значимого компонента гистологической градации букве «М».
Митоз или не митоз — вот в чем вопрос… Для подсчета используют только достоверные фигуры митоза, отражающие различные его стадии. Этот показатель невероятно капризен и реагирует на качество фиксации материала. Поэтому в спектр компетенций патологоанатома включается также и взаимодействие с лабораторией, чтобы осознавать возможные «помехи» и при необходимости запрашивать повторную подготовку опухолевого материала.
Рисунок 2. Grade 1: инвазивная протоковая карцинома состоит из небольших желез с достаточно однотипными ядрами. Карциномы G1 менее агрессивны и имеют лучший прогноз, чем менее дифференцированные. Они также чаще ER-положительные (иммуногистохимический показатель — экспрессия рецепторов эстрогена на опухолевых клетках), что является еще одной особенностью, связанной с более благоприятным прогно зом.
.
Рисунок 3. Grade 2: некоторые участки этой инвазивной протоковой карциномы образуют структуры наподобие трубчатых желез, но другие области представлены плохо сформированными железами с гнездными скоплениями клеток, содержащих умеренно атипичные ядра. Карциномы G2 имеют промежуточный прогноз.
.
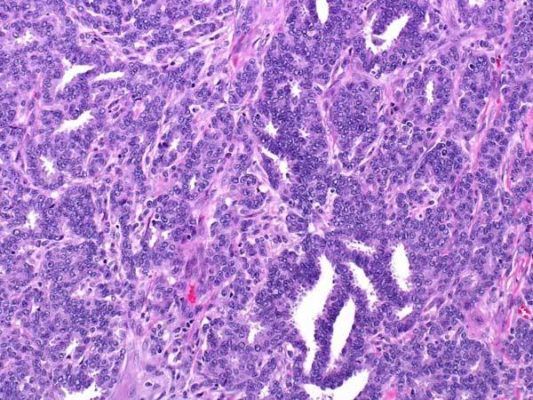
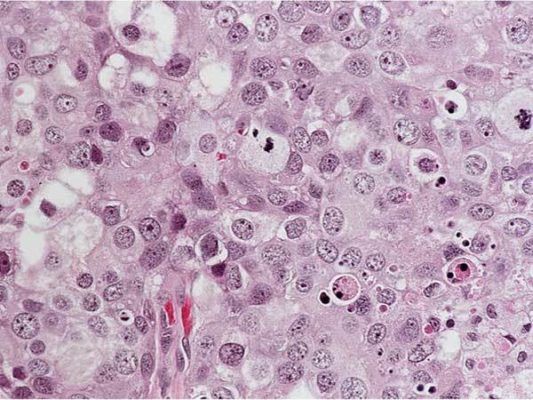
Рисунок 4. Grade 2: эта инвазивная протоковая карцинома состоит из отдельных и гнездно расположенных атипичных клеток с выраженным ядерным полиморфизмом и высокой митотической активностью. Карциномы G3 имеют максимально неблагоприятный прогноз. Молекулярный подтип таких опухолей чаще трижды негативный (отсутствует экспрессия рецепторов эстрогена, прогестерона, отрицательный HER2), что ассоциировано с агрессивным поведением опухоли и худшим прогнозом.
Опухолевая гетерогенность проявляется и в пролиферативной активности. Для максимально точной оценки подсчет проводят в 10 HPF (high-power field, поле зрения при большом увеличении микроскопа) по периферии опухолевого узла, где ожидается наибольшее число пролиферирующих клеток. Важным аспектом являются характеристики используемого микроскопа. Количество определяемых митозов зависит от площади поля зрения. Патологоанатом должен знать объем поля зрения на окуляре и показатели объектива своего верного «помощника».
.
А — объектив Nikon или Labophot с кратностью увеличения в 40 раз (40x) или сопоставимый с диаметром поля 0,44 мм;
В — объектив Leitz или Ortholux 25x или сопоставимый с диаметром поля 0,59 мм;
С — объектив Leitz или Diaplan 40x или сопоставимый с диаметром поля 0,63 мм.
Итоговая оценка Grade основана на подсчете суммы 3 вышеуказанных компонентов:
Введение в онкологическую практику оценки степени злокачественности опухоли подчеркивает важность биологических свойств атипичных клеток. Потенциал к неконтролируемому агрессивному росту, инвазии и метастазированию можно оценить по визуальным характеристикам отдельных клеток и особенностям сформированных ими структур. Для различных локализаций новообразований разрабатываются собственные системы оценки, которые непрерывно совершенствуются. Но даже самый точный, идеально сконструированный алгоритм не будет работать при отсутствии достаточной компетенции специалиста. Сохранить ясный взгляд, педантичность и скрупулезность в течение каждого, даже самого тяжелого рабочего дня крайне важно для онкоморфологов. Их кропотливый труд завершается распечаткой листа с надписью «результаты патологоанатомического исследования», на котором в нескольких строках в графе «заключение» расписаны ориентиры для клиницистов, определяющие судьбу пациента.
Лечение немышечно-инвазивного рака мочевого пузыря высокого риска
С.А. Иванов, И.Н. Заборский, В.С.
Чайков Медицинский радиологический научный центр им. А.Ф. Цыба ‒ филиал ФГБУ «Национальный медицинский исследовательский радиологический центр» МЗ РФ; Обнинск, Россия
Автор для связи: Заборский Иван Николаевич Тел.: +7 (484) 399-32-56; e-mail: i.zaborskii@mail.ru
Введение
Рак мочевого пузыря (РМП) – одна из самых распространенных опухолей мочевыводящего тракта. В Российской Федерации на 2015 год частота встречаемости РМП на 100 000 тысяч населения составила 68,3. Прирост частоты встречаемости от 2005 года составил 22,3 [1].
Определение группы высокого риска
К немышечно-инвазивным формам рака мочевого пузыря (НМИ РМП) относятся следующие формы: Тis, Ta, T1. Распространенность опухоли от T2 до T4 относится к мышечно-инвазивным формам.
Для уротелиального рака согласно действующей системе ВОЗ /Международного общества уропатоморфологов (WHO/ISUP) рекомендуется следующее разделение по степеням дифференцировки:
Европейская организация по исследованию и лечению рака (EORTC) разработала систему распределения больных на 3 группы риска рецидива и прогрессии: низкого, высокого и промежуточного. В ее основе лежит мета-анализ результатов лечения 2596 больных РМП Та-Т1, включенных в 7 рандомизированных исследований EORTC. Каждому из перечисленных выше факторов риска присвоен балл соответственно степени его влияния на развитие рецидива или прогрессии. Суммой баллов определяется группа риска. Согласно рекомендациям Европейской урологической ассоциации, на 2017 год выделяют 3 группы риска, в которых значимо различаются частоты рецидивов и прогрессии в мышечно-инвазивный рак.
К группе низкого риска относятся: одиночная опухоль, 3см) T1G3/ HG и/или рецидивирующие опухоли T1G3/HG – T1G3/HG с карциномой in-situ простатического отдела уретры – атипичные формы уротелиальной карциномы – лимфососудистая инвазия
Неэффективность внутрипузырной БЦЖ-вакцины
Рекомендуется проведение радикальной цистэктомии.
Проведенный мета-анализ 7 рандомизированных исследований (1476 пациентов), изучивших однократное введение химиопрепаратов, в первые 24 часа после проведенной ТУР снижает риск рецидивирования у пациентов, получавших внутрипузырную химиотерапию на 11%. Эффект от ранней адъювантной химиотерапии отмечался как для одиночных, так и для множественных опухолей. Наиболее распространенным препаратом для внутрипузырной химиотерапии является Митомицин С, но значимых различий от применения различных препаратов (эпирубицина, доксорубицина и Митомицина С) получено не было [13].
По данным EAU, применение повторной внутрипузырной химиотерапии терапии для лечения рецидивных опухолей High Grade после проведенного оперативного лечения и ранее проведенной внутрипузырной химиотерапии не целесообразно. В данном случае препаратом выбора является вакцина БЦЖ.
Внутрипузырная иммунотерапия вакциной БЦЖ (Бацилла Calmette-Guerin) показала свою эффективность в профилактике рецидива РМП после выполненной ТУР. Мета-анализ 13 рандомизированных исследований, включающий в себя 2548 пациентов показал, что внутрипузырная имуннотерапия увеличивает время безрецидивной выживаемости на 38% (HR, 0.62. 95% Cl 0.50.77, р
Новообразования толстого кишечника
Опухоли толстого кишечника бывают доброкачественными и злокачественными. Тубулярная аденома толстой кишки и карциноид аппендикса (червеобразного отростка) относятся к доброкачественным новообразованиям. Аденокарцинома толстой кишки представляет собой злокачественное новообразование, которое развивается из клеток железистого эпителия. Это одна из гистологических разновидностей рака толстой кишки.
В Юсуповской больнице определяют наличие новообразований толстого кишечника с помощью современных методов диагностики. Гистологи верифицируют тип опухоли, исследуя под микроскопом образцы тканей, полученных во время биопсии. При наличии тубулярной аденомы толстой кишки проводят описание микропрепарата.
В зависимости от локализации и гистологического типа опухоли, состояния пациента и наличия сопутствующих заболеваний онкологи вырабатывают индивидуальный план лечения пациента. Тяжёлые случаи карциномы толстой кишки обсуждаются на заседании экспертного совета. В его работе принимают участие кандидаты и доктора медицинских наук, врачи высшей категории. Ведущие онкологи Москвы принимают коллегиальное решение о тактике ведения пациента.
Аденокарцинома может развиться из тубулярно-ворсинчатой аденомы толстой кишки с дисплазией. Последовательность «аденома – рак» подтверждена многочисленными исследованиями учёных. Риск развития злокачественных новообразований прямой и ободочной кишки у лиц с аденоматозными полипами в 3–5 раз выше, чем в общей популяции. В связи с высоким риском злокачественной трансформации тубулярной аденомы толстой кишки с дисплазией онкологи Юсуповской больницы проводят их раннюю диагностику и принимают превентивные меры по снижению заболеваемости аденокарциномой толстой кишки.
Гистологические типы аденом толстого кишечника
Выделяют 3 гистологических типа аденом толстой кишки:
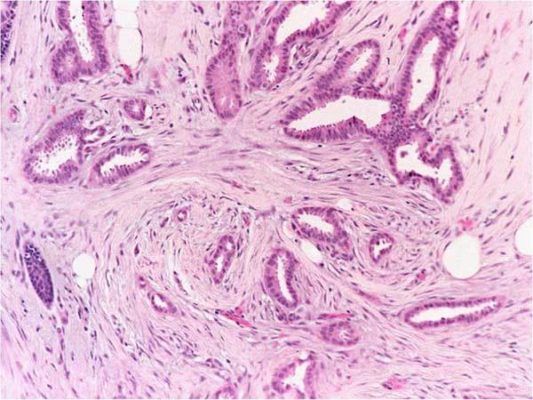
Критерием разделения служит соотношение ворсинчатых и тубулярных структур. Тубулярная аденома толстой кишки – что это такое? Микроскопически тубулярная аденома представлена пролиферирующим аденоматозным эпителием. Опухоль состоит, из ветвящихся и значительно извитых железистых трубочек, более длинных, чем в обычной слизистой кишечника. В тубулярной аденоме присутствует не более 25 % ворсинчатой ткани. Тубулярная аденома толстой кишки имеет покрытое слизистой оболочкой основание. Оно представлено соединительной тканью, гладкомышечными клетками и сосудами. тубулярные аденомы имеют ножку и гладкую дольчатую поверхность. Реже они располагаются на широком основании. Совсем редко встречаются стелящиеся тубулярные аденомы, которые слегка выступают над поверхностью слизистой оболочки.
В тубулярно-ворсинчатых аденомах увеличивается количество ворсинок, которые могут определяться как на поверхности полипа, так и внутри крупных желез. Железы удлиняются, приобретают неправильную форму, плотно прилегают друг к другу. Нарастает степень дисплазии эпителия. В тубулярно-ворсинчатой аденоме процентное содержание ворсинчатой ткани варьирует от 25 до 75 %. Опухоль состоит из выраженных долек, имеет небольшие участки с ворсинками или очень мелкими дольками.
Ворсинчатая аденома состоит из тонких пальцевидных выростов соединительной ткани собственной пластинки слизистой оболочки, которые покрыты эпителием. В ворсинчатых аденомах можно встретить небольшое количество желез и 75% ворсинчатого компонента. Макроскопически ворсинчатые аденомы имеют широкое основание и «мохнатую» поверхность. Существует особый гистологический тип аденомы толстого кишечника – зубчатая аденома. Опухоль близка по строению к гиперпластическому полипу, но обладает возможностью малигнизации.
Аденоматозный эпителий относится к разряду неопластического. По этой причине каждая аденома имеет признаки дисплазии разной степени выраженности. Гистологи различают 3 степени дисплазии тубулярной аденомы толстой кишки:
Тубулярная аденома толстой кишки с дисплазией low grade – это низко дифференцированная опухоль. Она может трансформироваться в аденокарциному.
Классификация
Гистологи выделяют следующие виды злокачественных новообразований толстого кишечника:
Железистый рак принято может быть представлен следующими видами карцином толстой кишки: тубулярными, муцинозными, перстневидноклеточными, плоскоклеточными. Тубулярные аденокарциномы, состоят из трубчатых структур. Опухоли этого вида встречаются более чем у 50% пациентов с железистым раком. Они имеют смазанные контуры и небольшие размеры.
Муцинозная аденокарцинома состоит из слизистых компонентов и эпителиальных структур, не имеет очерченных границ. Метастазирует происходит лимфогенным путем. Высокий риск рецидивирования обусловлен нечувствительностью к радиотерапии.
Перстневидноклеточные аденокарциномы характеризуются высокой агрессивностью клинического течения. Большинство пациентов с опухолями данного вида, которые впервые обращаются за врачебной помощью в Юсуповскую больницу, уже имеет метастазы в лимфоузлах и печени. Онкологическое заболевание чаще всего отмечается у молодых пациентов.
Плоскоклеточные аденокарциномы формируются в области заднепроходного канала. Опухоль состоит из плоских эпителиальных клеток. Для клинического течения плоскоклеточных аденокарцином характерен высокий уровень злокачественности. Они часто рецидивируют, прорастают в ткани влагалища мочеточников, мочевого пузыря, и предстательной железы. Порог пятилетней выживаемости при плоскоклеточных аденокарциномах не превышает 30%.
Причины образования
Развитию тубулярной аденомы толстой кишки способствуют нутритивные факторы: высокое содержание жира и низкое – пищевых волокон. Изменения в рационе питания оказывают влияние на вероятность развития аденомы и аденокарциномы. К нарушению пролиферации эпителиальных клеток могут приводить рафинированные жиры. Нутритивные компоненты, которые содержатся во фруктах, овощах и других продуктах, могут регулировать канцерогенез толстой кишки, влиять на прогрессирование аденомы в карциному.
Увеличение размера полипа, количества ворсинок и выраженная дисплазия повышают риск малигнизации аденомы толстой кишки. Согласно статистическим данным, в аденокарциному преобразуется 4,8 % тубулярных, 22,5 % тубулярно ворсинчатых и 40,7% ворсинчатых аденом. Риск трансформации доброкачественных новообразований в злокачественные опухоли возрастает со степенью дисплазии. 5,7 % аденом со слабой степенью дисплазии, 18 % с умеренной степенью дисплазии и 34,5 % с дисплазией тяжелой степени преобразуются в аденокарциному толстой кишки.
Ворсинчатые, тубулярно-ворсинчатые аденомы и аденомы больше 1 см увеличивают риск последующего развития аденокарциномы толстой кишки. Этот риск выше у пациентов с множественными полипами.
Симптомы и диагностика
Большинство аденом толстого кишечника клинически не проявляют себя. Их обнаруживают случайно при скрининговых исследованиях или осмотрах по поводу жалоб, которые не связаны с ними. Иногда аденомы вызывают значительные кровотечения или приводят к хронической анемии вследствие длительной скрытой потери крови. Крупные аденомы прямой кишки могут сопровождаться тенезмами, выделением слизи. Продукция слизи в большом объеме вызывает нарушения электролитного баланса. Дистальные аденомы прямой кишки могут выпадать через заднепроходное отверстие.
Врачи Юсуповской больницы выявляют аденомы толстой кишки с помощью ректороманоскопии и колоноскопии. Аденома толстого кишечника чаще имеет вид полипа, расположенного на широком основании или связанного со стенкой кишки ножкой. Её длина ножки зависит от темпа роста локализации полипа. Быстро растущие аденомы имеют широкое основание. Медленно растущие расположены на ножке, которая образуется в результате перистальтики и вытяжения полипа перистальтической волной.
Некоторые аденомы толстой кишки имеют углублённый или плоский вид. Они не возвышаются над поверхностью слизистой оболочки. Визуально определить их можно по изменению цвета, структуры слизистой, отсутствию капиллярной сети. В Юсуповской больнице применяют простой и эффективный метод их идентификации – хромоскопию с индигокармином.
Тактика ведения пациентов
Когда при проведении ректороманоскопии проктологи Юсуповской больницы обнаруживают небольшой полип, размер которого не превышает 1см, выполняют биопсию. Если морфологически верифицируется аденома, проводят колоноскопию для выявления возможных синхронных поражений в проксимальных отделах ободочной кишки. При этом дистальную аденому, выявленную ранее, удаляют. Колоноскопию выполняют даже в том случае, когда при ректороманоскопии выявляют тубулярную аденому толстой кишки небольших размеров.
Если при ректороманоскопии врачи обнаруживают полип размером 1см и более, выполнять биопсию нет необходимости. Новообразование удаляют во время колоноскопии, которую проводят на предмет выявления синхронных опухолевых поражений в верхних отделах толстой кишки. При выявлении неопухолевого полипа (гиперпластического, воспалительного), в последующем наблюдении за ним нет необходимости.
После тотальной колоноскопии и удаления всех полипов последующую колоноскопию проводят через 3 года. При неполном удалении полипа, удалении больших аденом на широком основании, множественных полипов последующие колоноскопии проводят в более ранние сроки. Если при проведении контрольной колоноскопии не обнаруживают новых аденом, интервал наблюдения увеличивают до пяти лет.
При наличии больших полипов на широком основании, при эндоскопическом удалении которых высок риск осложнений, выполняют хирургическое вмешательство с лапаротомного доступа. После полного эндоскопического удаления аденоматозных полипов с тяжелой дисплазией) нет необходимости в дополнительном обследовании или лечении пациентов. Последующую колоноскопию выполняют в течение трёх лет. Если не обнаруживают новых аденом, интервал наблюдения увеличивают до 5 лет.
После эндоскопического удаления аденоматозного полипа с признаками злокачественной опухоли дальнейшую тактику определяют на основании прогностических критериев. Если эндоскопист убеждён, что полип был полностью удалён, при морфологическом исследовании выявлена высокодифференцированная или умеренно дифференцированная аденокарцинома, не было инвазии в кровеносные и лимфатические сосуды, не обнаружено злокачественных клеток в краях резекции, эндоскопическая полипэктомия считается радикальной. Когда отсутствует уверенность в полном удалении аденомы, при морфологическом исследовании выявлена низкодифференцированная аденокарцинома, присутствует инвазия в лимфатические или кровеносные сосуды, обнаружены злокачественные клетки в краях резекции, пациенту проводят оперативное хирургическое вмешательство в связи с высоким риском резидуальной аденокарциномы и метастазов в регионарные лимфоузлы.
При наличии признаков кишечного дискомфорта, причиной которого может быть тубулярная или тубулярно ворсинчатая аденома толстой кишки, высокодифференцированная или низкодифференцированная аденокарцинома, карциноид червеобразного отростка, обращайтесь к онкологам клиники. Вас запишут на приём к врачу Юсуповской больницы. Вы получите консультацию ведущих проктологов, онкологов в удобное для вас время. Своевременное излечение от аденомы толстой кишки предотвращает развитие аденокарциномы.