Неонатальный скрининг новорожденных что входит
Обследование проводится на такие болезни как: врожденный гипотиреоз, муковисцидоз, фенилкетонурия, адреногенитальный синдром, галактоземия. Раннее выявление этих заболеваний позволяет врачу вовремя назначить необходимое дообследование, лечение или специализированную диету.
Остановимся немного подобнее на каждом из этих заболеваний.
В рамках неонатального скрининга эти пять заболеваний включены еще и потому, что при ранней диагностике их можно вылечить, или, по крайней мере, значительно облегчить последствия и тяжесть течения процесса.
Как проводится данное обследование?
Обычно кровь на анализ берут у малышей, родившихся в срок не ранее 4-го дня жизни, недоношенным деткам тест проводится не ранее 7-го дня жизни. Но точная дата обследования может существенно меняться в зависимости от обстоятельств. Такое раннее обследование объяснимо тем, что некоторые генетически обусловленные болезни могут проявляться в первые недели жизни и крайне важно вовремя диагностировать их, чтобы начать необходимую терапию, с целью минимизировать риски тяжелых последствий заболевания.
Среди родителей скрининг на наследственные заболевания принято называть «пяточным тестом»- потому, что кровь для теста берут через маленький прокол на пяточке малыша (у ребенка старше 3 месяцев кровь на обследование берется из пальчика).
Чтобы результаты теста были максимально точными, кровь следует сдавать натощак, через 3 часа после последнего кормления ребенка (у новорожденных перед очередным кормлением).
В Детском Диагностическом центре появилась уникальная возможность сдать анализ крови на 5 наследственных заболеваний. Подробнее
Неонатальный скрининг новорожденных что входит
Определение сатурации, то есть степени насыщения крови кислородом, также на верхних и нижних конечностях. Для этого используется специальный прибор — детский пульсоксиметр.
Проанализировав полученные данные, врач дает оценку скрининга: он положительный (если что-то внушает подозрение) или отрицательный (когда все показатели в пределах нормы).
Также на третьи сутки малышу выполняется неонатальный аудиологический скрининг, цель которого — выявить потенциальное нарушение слуха. Именно к третьему дню жизнидетское ушко естественным путем освобождается от фрагментов первородной смазки или капелек околоплодных вод, поэтому скрининг становится более информативным.
Аудиоскрининг выполняется при помощи специального прибора (аудиометра), оснащенногодатчиком с высокочувствительным микрофоном. Сверху на него перед исследованием надевают мягкий наконечник (ушной вкладыш) и поочередно вставляют в правый и левый слуховой проход ребенка.
Результат приема детским ушком звукового импульса отображается сразу на мониторе. Если врачу что-то не понравится в нем, ребенок будет записан в группу риска по развитию тугоухости, но уже не в нашей больнице, а по месту жительства. Там, пока малыш не достигнет 3-месячного возраста, ему будут проведены дополнительные обследования, которые либо подтвердят диагноз тугоухости, либо снимут его.
Обращаю внимание, что в группу риска по тугоухости входят дети, перенесшие асфиксию в родах (не сразу закричавшие), родившиеся после переношенной беременности, имеющие дефицит веса или получавшие серьезную лекарственную терапию сразу после родов в связи с каким-то врожденным заболеванием. Такие дети, независимо от результата проведенного аудиологического скрининга в роддоме, также до 3-х месяцев будут обследованы повторно в поликлинике.
Неонатальный скрининг
Неонатальный скрининг, ласково именуемый в нашей стране «пяточка», является одним из первых важных исследований новорожденного. В России скрининг преимущественно направлен на выявление пяти наследственных болезней обмена: фенилкетонурии, врожденного гипотиреоза, врожденной дисфункции коры надпочечников (ВДКН), галактоземии и муковисцидоза. За рубежом этот список расширен до 50 различных заболеваний, в некоторых штатах Америки их свыше 60. Здоровый доношенный новорожденный допускается к скринингу на 4–5 сутки, недоношенный — на седьмой день после рождения. Заболевания, на выявление которых направлен скрининг, никак не проявляют себя в периоде новорожденности, но их ранняя диагностика и своевременно начатое патогенетическое лечение существенно влияют на прогноз и качество жизни ребенка. Помимо исследования крови проводится аудиометрия для оценки слуха и пульсоксиметрия для скрининга пороков сердца, но в данной статье мы преимущественно сосредоточимся на тестировании крови.
Разработка программы скрининга началась в шестидесятых годах прошлого века, когда Роберт Гатри создал технологию тестирования сухих отпечатков крови на фильтровальной бумаге. Первым заболеванием, которое стало кандидатом для массовой диагностики, была фенилкетонурия, так как ее раннее выявление и коррекция питания способны предотвратить развитие тяжелых неврологических нарушений. Затем к скринингу добавилось еще несколько заболеваний: врожденный гипотиреоз, ВДКН, галактоземия и муковисцидоз. Тандемная масс-спектрометрия (ТМС) позволила значительно расширить список заболеваний, добавив к болезням обмена веществ гемоглобинопатии, спинальную мышечную атрофию, тяжелый комбинированный иммунодефицит и др.
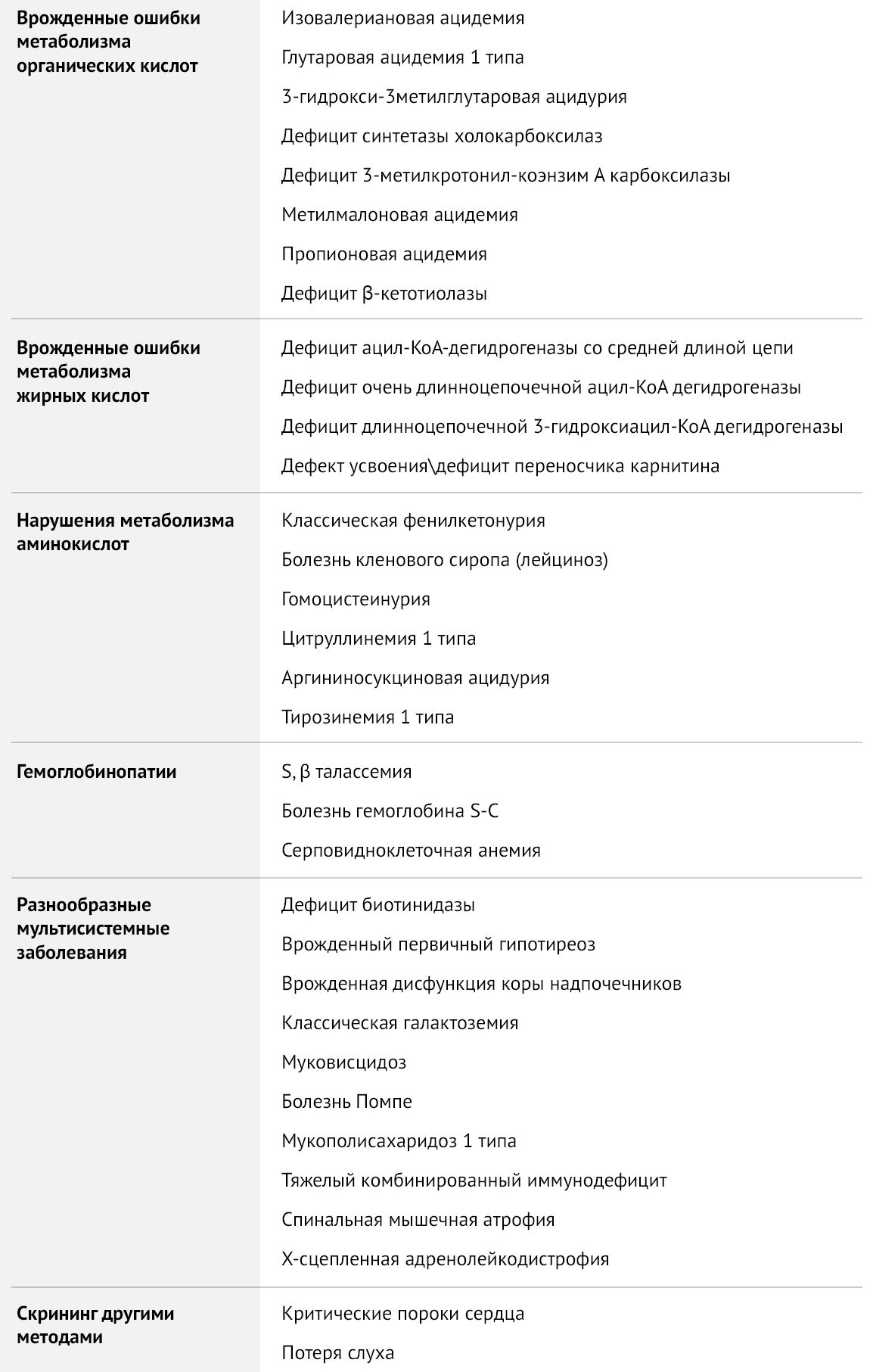
Таблица 1 | Рекомендуемая The American College of Obstetricians and Gynecologists (ACOG) скрининг-панель для врожденных заболеваний
В данной статье будут рассмотрены два скрининга, доступные в нашей стране: обязательный, включающий тестирование на пять заболеваний (врожденный гипотиреоз, ВДКН, фенилкетонурия, галактоземия, муковисцидоз) и расширенный скрининг на наследственные нарушения метаболизма.
Обязательный скрининг
На 4–5 сутки после рождения здорового доношенного ребенка или на седьмые сутки жизни недоношенного ребенка проводится тестирование методом «сухого пятна».
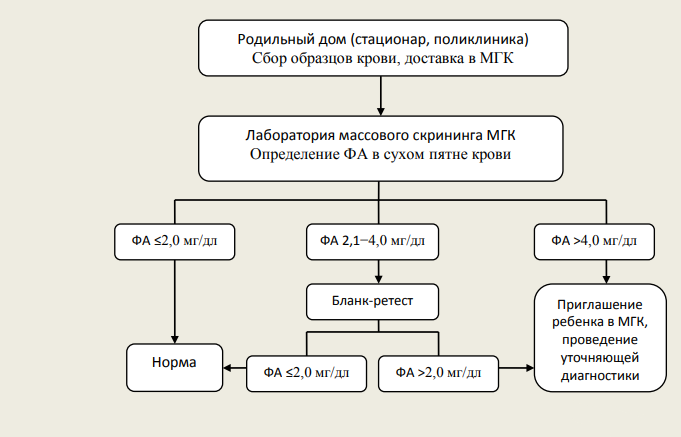
Фенилкетонурия (в современной классификации ― ФАГ-зависимая ФКУ) обусловлена мутацией гена фенилаланингидроксилазы и относится к числу аминокислотных аминоацидопатий. В норме фенилаланин (ФА) путем реакций гидроксилирования превращается в тирозин, однако в случае мутации вышеназванного гена активность превращающего фермента снижается, создается дефицит тирозина одновременно с избытком ФА, образующего токсичные метаболиты (фенилацетат, фенилпируват, фениллактат). Снижение образования тирозина влечет за собой нарушение синтеза гормонов щитовидной железы, нейротрансмиттеров и пигментов меланоцитов, а избыток ФА приводит к дисбалансу аминокислот в тканях мозга, обусловленному торможением их всасывания в желудочно-кишечном тракте или нарушением реабсорбции из почечных канальцев, нарушению образования или стабилизации полирибосом, снижению синтеза миелина, норадреналина и серотонина. Также за счет конкурентного ингибирования создается дефицит тирозиназы, что в совокупности с дефицитом тирозина приводит к снижению образования меланина и гипопигментации.
Основной проблемой пациентов с ФКУ являются нарушения функции ЦНС: от сонливости, вялости, отсутствия аппетита в период манифестации в 2–6 месяцев до тяжелых нарушений психомоторного развития в будущем; нередко развиваются атаксия, гиперкинезы, тремор рук, парезы по центральному типу. Единственный способ предотвратить развитие вышеназванных нарушений — назначение гипофенилаланиновой диеты с момента рождения с поддержанием низкого уровня фенилаланина в течение всей жизни.
Рисунок 1 | Интерпретация результатов исследования на наличие фенилкетонурии
ВДКН обусловлена дефицитом ферментов и транспортных белков, участвующих в биосинтезе кортизола. Наиболее часто встречается дефицит 21-гидроксилазы, что в свою очередь приводит к дефициту кортизола и альдостерона и ответному увеличению секреции АКТГ и гиперплазии коры надпочечников. В условиях дефицита фермента происходит значительное накопление предшественников гормонов, что приводит к увеличению синтеза тестостерона, не зависящего от 21-гидроксилазы. В итоге у пациента формируется надпочечниковая недостаточность и гиперандрогения. Гормональным маркером дефицита 21-гидроксилазы является уровень 17-гидроксипрогестерона (17-ОНП), определяемый в рамках неонатального скрининга. Результат трактуется как положительный, если при двукратном тестировании образца уровень 17-ОНП у доношенных новорожденных составляет ≥ 20 нг/мл. У недоношенных детей при заборе крови на 7–8 сутки после рождения скрининговый результат трактуется как положительный при следующих уровнях 17-ОНП: на сроке 23–32 недели гестации ― ≥ 65 нг/мл; на сроке 33–36 недель гестации ― ≥ 40 нг/мл.
Врожденный гипотиреоз в большинстве случаев вызван дефектами самой щитовидной железы (первичный гипотиреоз). Причины первичного врожденного гипотиреоза можно в широком смысле классифицировать как неспособность щитовидной железы нормально развиваться (дисгенезия) или неспособность структурно нормальной щитовидной железы производить нормальные количества гормона (дисгормоногенез). Дисгенезия щитовидной железы, охватывающая весь спектр агенеза, гипоплазии и эктопии, является наиболее частой причиной врожденного гипотиреоза. В то время как это заболевание остается наиболее частой причиной врожденного гипотиреоза, частота возникновения дисгормоногенеза за последние несколько десятилетий увеличилась. В то время как на дисгормоногенез приходится только 15 % врожденного гипотиреоза, диагностированного в первые дни скрининга новорожденных, у 30–40 % младенцев, прошедших скрининг по современным протоколам, имеется эктопическая щитовидная железа, соответствующая одной из форм дисгормоногенеза. В отличие от дисгенезии щитовидной железы, при которой моногенная причина присутствует только у небольшого количества пациентов, дисгормоногенез часто возникает из-за генетического дефекта на каком-либо этапе синтеза тиреоидных гормонов.
Учитывая разнообразие функций тиреоидных гормонов в организме человека, врожденный гипотиреоз характеризуется разнообразием клинических проявлений с поражением всех органов и систем. При отсутствии своевременного лечения на первый план выходит задержка психомоторного и речевого развития, затем наступают отставание в физическом развитии и задержка полового развития. Основной задачей скрининга является наиболее раннее выявление детей с подозрением на врожденный гипотиреоз.
Рисунок 2 | Интерпретация результатов исследования на наличие врожденного гипотиреоза
Галактоземия — аутосомно-рецессивное наследственное нарушение обмена углеводов, при котором в организме накапливается избыток галактозы и ее метаболитов. В норме галактоза образуется в результате гидролиза лактозы в кишечнике либо в процессе ферментных реакций, обмена гликопротеинов и гликолипидов. Галактоза является материалом для образования клеточных мембран, нервной ткани, нервных окончаний и т. д. В результате ферментных реакций она превращается в глюкозу, и именно дефицит галактозо-1-фосфатуридилтрансферазы лежит в основе патогенеза данного заболевания. Метаболиты галактозы обладают повреждающим действием. Так, галактитол проникает в хрусталик глаза, приводя к повышению осмотического давления, электролитным нарушениям и денатурации белка с формированием катаракты. Другие метаболиты обладают гепато-, нейро- и нефротоксическим действиями, а также вызывают гемолиз эритроцитов. Тормозящее влияние метаболитов галактозы на углеводный обмен приводит к гипогликемии.
Рисунок 3 | Интерпретация результатов исследования на наличие галактоземии
Муковисцидоз — аутосомно-рецессивное заболевание, связанное с мутацией гена МВТР (трансмембранного регулятора муковисцидоза). МВТР является хлорным каналом, мутации гена которого нарушают не только транспорт, но и секрецию ионов хлора. При затруднении их прохождения через клеточную мембрану увеличивается реабсорбция натрия железистыми клетками, нарушается электрический потенциал просвета, что вызывает изменение электролитного состава и дегидратацию секрета желез внешней секреции. В результате выделяемый секрет становится чрезмерно густым и вязким. Поражаются все экзокринные железы организма: печень, поджелудочная железа, мочеполовая система, но наиболее ярко муковисцидоз проявляет себя со стороны органов дыхания, провоцируя бронхообструкцию, дыхательную и сердечную недостаточность, легочную гипертензию.
Рисунок 4 | Интерпретация результатов исследования на наличие муковисцидоза
Расширенный скрининг
Органические ацидемии — группа аутосомно-рецессивных наследственных заболеваний обмена, в основе патогенеза которых лежит дефицит ферментов, участвующих в метаболизме белков, что приводит к повышению уровня кетоновых тел, обладающих токсическим действием на различные органы и ткани, в частности, на ЦНС. Данные заболевания манифестируют уже в стадии декомпенсации, как правило, в период с первой недели до первого года жизни. Триггерами служат стресс, длительное голодание, инфекционные заболевания, иммунизация, реже — чрезмерное употребление белковой пищи. Проявляются преимущественно неврологической симптоматикой: нарушение сознания вплоть до комы, эпилептические приступы, нарушение мышечного тонуса, у детей старшего возраста — нарушения психоречевого развития, атаксия, очаговые неврологические симптомы, синдром Рейе (острая печеночная недостаточность, сочетающаяся с энцефалопатией), психические расстройства.
Нарушения окисления жирных кислот — врожденный дефект метаболизма из-за нарушения либо митохондриального β-окисления, либо транспорта жирных кислот с использованием карнитинового транспортного пути. Проявления зависят от нарушения метаболизма конкретной кислоты, но все они имеют общие черты и требуют схожей тактики лечения. В периоде новорожденности метаболические нарушения проявляются тяжелой кардиомиопатией, гипокетотической гипогликемией, дисфункцией печени в первые несколько дней или недель жизни, часто заканчиваясь летально. В младенческом и детском возрасте характерны эпизоды летаргии и рвоты, развивается дисфункция печени и гипокетотическая гипогликемия, энцефалопатия, что может привести к внезапной младенческой смерти. У подростков и во взрослом возрасте дебютируют эпизодическим рабдомиолизом, мышечной слабостью, миалгией. Лечение включает отказ от голодания, симптоматическую терапию развившихся осложнений и включение в рацион добавок, если это необходимо.
Аминоацидопатии
Болезнь кленового сиропа (она же лейциноз) — наследственное заболевание, обусловленное дефицитом дегидрогеназы кетокислот с разветвленной цепью и нарушением метаболизма лейцина, изолейцина, валина (аминокислоты с разветвленной цепью, АКЦР). Повышение уровня АКЦР и их метаболитов, в частности, кетокислот, приводит к кетоацидозу, атрофии ткани головного мозга, нарушению окислительного фосфорилирования в дыхательной цепи митохондрий. Избыток лейцина обладает нейротоксическим эффектом, вызывая дисфункцию астроцитов, апоптоз нейронов и блокируя транспорт через гематоэнцефалический барьер аминокислот, важных для синтеза нейротрансмиттеров.
Гомоцистеинурия — наследственное заболевание из группы аминоацидопатий, обусловленное нарушением метаболизма серосодержащих аминокислот, в частности, метионина. Дефицит цистатион-b-синтазы нарушает преобразование метионина в цистеин. Высокий уровень гомоцистеина связан с образованием некротически-дегенеративных участков в почках, селезенке, слизистой оболочке желудка и сосудах, активацией XII фактора свертывания, способствующего тромбообразованию.
Тирозинемия 1 типа — заболевание, обусловленное дефицитом фумарилацетоацетатгидролазы, в результате чего происходит накопление высокотоксичных фумарил- и малеилацетоацетата, обладающих гепатотоксическим и канцерогенным действием. Конечные метаболиты — сукцинилацетон и сукцинилацетоацетат — являются митохондриальными токсинами, тормозящими фосфорилирование и блокирующими цикл Кребса. Накопление токсинов приводит к прогрессирующему заболеванию печени с развитием печеночной недостаточности, цирроза, тубулопатии с формированием ренальной тубулопатии, гипофосфатемического рахита, синдрома Фанкони. Острая тирозинемия сопровождается развитием гипертрофической кардиомиопатии. Кроме того, нарушается путь синтеза порфирина, ингибируется синтез порфобилиногена, что приводит к кризам, проявление которых напоминает порфирию. Все пациенты подвержены высокому риску развития гепатоцеллюлярной карциномы, вторичной по отношению к циррозу. Без своевременного лечения дети погибают в возрасте 10 лет.
Для чего нужен неонатальный скрининг?
Врачи-неонатологи роддома больницы Вересаева рассказали, для чего нужен неонатальный скрининг, кому положен и когда проводится.
Неонатальный скрининг – важное обследование, позволяющее уже в первые дни жизни ребенка выявить серьезные врожденные патологии. Неофициально его называют «пяточным» тестом, поскольку кровь берется из пяточки и наносится на специальный тест-бланк.
Скрининг, который проводится в массовом порядке всем новорожденным, позволяет исключить такую пятерку серьезных заболеваний, как муковисцидоз (генетическая мутация, поражающая экзокринные железы органов дыхательной и пищеварительной систем); галактоземию (нарушение углеводного обмена), адреногенитальный синдром (нарушения, связанные с избыточной секрецией гормонов коры надпочечников), врожденный гипотиреоз (заболевание щитовидки) и фенилкетонурию (нарушение метаболизма аминокислот).
В Москве список расширен до 11 показателей, в него добавлена диагностика еще шести заболеваний из группы органических ацидурий, аминоацидопатий и нарушений обмена жирных кислот.
Все эти наследственно-генетические заболевания встречаются крайне редко, однако «поймать» их важно вовремя, поскольку их своевременное выявление позволяет избежать необратимых последствий и выбрать правильную тактику лечения.
Обычно скрининг делают в роддоме на четвертый день жизни младенца (для недоношенных малышей срок сдвигается), однако в Москве принята ранняя выписка: и мама с малышом (после естественных родов) могут оказаться дома уже на вторые сутки. Если тест не успеют провести в роддоме, то на руки родителям выдадут специальный бланк, где будет указана необходимость проведения скрининга. В таком случае анализ возьмет патронажная медсестра, которая придет навестить малыша в первые дни.
Анализ берут натощак после «голодной» паузы в три часа.
С февраля 2020 года расширенный неонатальный скрининг на 11 заболеваний доступен всем малышам, родившимся в Москве и получившим свидетельство о рождении в роддоме. Исследование проводится бесплатно.
Анализ готовится быстро. На связь с родителями специалисты выйдут только в случае, если какая-либо патология обнаружится. Однако большинство может забыть о тесте сразу после его выполнения, ведь частота встречаемости скринируемых заболеваний крайне мала.
Можно ли отказаться от неонатального скрининга?
Можно, но не стоит. Ведь именно в первые дни жизни малыша можно выстроить максимально эффективную схему лечения, которая в дальнейшем позволит ребенку избежать тяжелых осложнений и инвалидизации.
Неонатальный скрининг новорожденных
Неонатальный скрининг проводят в родильном доме, однако некоторым детям по разным причинам его переносят на более поздние сроки, и тогда в амбулаторных условиях необходимо довести до родителей всю важность данного обследования и провести его.
Скрининг (от англ. to screen – просеивать) – быстрый, доступный, приблизительный метод обследования с целью выявления нуждающихся в более точной диагностике или помощи. В соответствии с этим общим понятием скрининг может иметь разные цели, в зависимости от которых определяется контингент обследуемых, охват, методы обследования. Скрининг в период новорождённости, который проводят в родильных домах (Приказ Минздравсоцразвития РФ от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».), – это массовое обследование всех новорождённых с целью раннего выявления наследственных болезней для проведения их своевременного лечения.
Современный каталог болезней включает 2500 наследственных заболеваний. Среди них заметное место занимают наследственные болезни обмена веществ (800), которые, как правило, имеют тяжёлые и во многих случаях фатальные проявления, часто ведут к ранней инвалидизации детей. В то же время для многих наследственных болезней обмена веществ в настоящее время разработаны эффективные методы диагностики, а при ряде заболеваний – и лечения. В связи с этим массовое обследование детей в период новорождённости на наследственную патологию (неонатальный скрининг) имеет большое значение для раннего выявления этих болезней, своевременного лечения, профилактики инвалидности и развития тяжёлых клинических последствий, а также снижения летальности от наследственных заболеваний. В России на протяжении последних 14 лет неонатальный скрининг проводился на фенилкетонурию и врождённый гипотиреоз. Национальным проектом «Здоровье» предусмотрено дополнительное обследование новорождённых на адреногенитальный синдром, галактоземию и муковисцидоз. Для этих заболеваний разработаны простые и достоверные методы диагностики и эффективные средства лечения, что позволяет обеспечить раннее выявление, своевременное лечение, остановить развитие тяжёлых проявлений (умственная отсталость, слепота, задержка роста и др.).
Фенилкетонурия (ФКУ) – наследственное заболевание, в основе которого лежит нарушение обмена аминокислоты фенилаланина, которая, накапливаясь в крови и спинномозговой жидкости, вызывает поражение нервной системы. Частота ФКУ среди новорождённых 1 на 5000-10 000 (в России – 1 на 6950). Отставание в развитии ребёнка выявляется во втором полугодии жизни. Примерно у 60% больных отмечают идиотию, у остальных – менее выраженные умственные нарушения. Раннее выявление заболеваний у новорождённых, своевременное и правильное лечение таких больных с первых дней жизни предупреждает задержку умственного развития детей.
Диетотерапия – единственный эффективный метод лечения классической ФКУ. Она должна начинаться в течение первых трёх недель жизни ребёнка и продолжаться не менее 10 лет, если не всю жизнь. Используют специализированные продукты питания с низким содержанием фенилаланина или совсем лишённые его: «Афенилак», «Нофеналак», «Лофеналак», «Тетрафен», «Апонти-40», «Фенил-40», «Аналог ХР» и др.
Врождённый гипотиреоз – одно из наиболее часто встречающихся заболеваний щитовидной железы вследствие нарушения синтеза её гормонов. Его частота составляет 1 случай на 4000-5000 новорождённых. В России ежегодно рождается 400 детей с врожденным гипотиреозом. В основе заболевания лежит полная или частичная недостаточность тиреоидных гормонов, приводящая к задержке развития всех органов и систем. В первую очередь страдает ЦНС и интеллект. При поздней диагностике и несвоевременном лечении дети становятся инвалидами с полной утратой способности к обучению, трудоспособности и к социальной адаптации. Своевременно начатое лечение тиреоидными гормонами предотвращает развитие умственной отсталости. Эффективность лечения зависит от срока постановки диагноза, так как уже в первые месяцы жизни наступают необратимые изменения в умственном развитии и росте скелета.
Неонатальный скрининг позволяет диагностировать гипотиреоз в первый месяц жизни ребёнка.
Адреногенитальный синдром – наследственное заболевание, обусловленное снижением активности фермента, участвующего в выработке гормонов надпочечника (кортизола и альдостерона). Распространённость, по данным разных авторов, колеблется от 1:5000 до 1:20 000 новорождённых. Клинические проявления зависят от того, на каком уровне блокируются ферменты. Наиболее тяжёлой, опасной для жизни является сольтеряющая форма, частота которой 1:27 000. Болезнь начинается в первую неделю жизни ребёнка, протекает остро, с выраженным обезвоживанием, падением артериального давления, судорогами и требует немедленного проведения реанимационных мероприятий с целью коррекции водно-электролитного баланса. При отсутствии адекватной терапии больные новорождённые умирают на 1-2-м месяце жизни. Для лечения назначают заместительную гормональную терапию (глюко- и минералкортикоиды).
Галактоземия – наследственное заболевание, связанное с невозможностью использования организмом углевода молока – галактозы. Частота болезни – 1 случай на 15 000-20 000 новорождённых. В основе её лежит отсутствие или резкое снижение активности ферментов, которые в процессе обмена веществ превращают галактозу молока в глюкозу. Вследствие неполного расщепления промежуточные продукты обмена оказывают токсическое воздействие на организм. Болезнь проявляется в виде тяжёлого поражения печени, нервной системы, глаз и других органов. Значительная часть больных, не получающих адекватной терапии, умирает в грудном возрасте; у других уже в первом полугодии жизни формируется тяжёлая инвалидизирующая патология: катаракта, цирроз печени, задержка нервнопсихического развития. При ранней постановке диагноза и своевременно начатом лечении сохраняется нормальный интеллект, не появляются нарушения глаз и печени. В настоящее время разработано и успешно применяется патогенетическое лечение диетой. Так как молоко (материнское и коровье) содержит лактозу, которая под действием ферментов расщепляется до галактозы и глюкозы, то с первых дней жизни, с момента установления диагноза, ребёнок должен быть переведён на безмолочное питание. Следует немедленно прекратить грудное вскармливание!
В качестве заменителей молока рекомендуется использование смесей на основе изолята соевого белка или казеиновые гидролизаты с удалённой лактозой: «Хайнц соевая смесь с рождения», «Алсой», «Энфамил-соя», «Нутрилак-соя», «Фрисосой», «Алл- 110» и др.
Муковисцидоз характеризуется поражением желёз внешней секреции. Заболевание встречается с частотой 1:2000-2500 детей. В клинической картине преобладают изменения органов дыхания и пищеварения. В протоках поджелудочной железы и бронхах скапливается вязкая слизь. У новорождённых из-за отсутствия фермента поджелудочной железы – трипсина – меконий становится плотным, вязким, часто скапливается в тонкой кишке. Развиваются симптомы кишечной непроходимости: рвота, вздутие живота, не выделяется первородный кал. Как правило, присоединяется кашель с трудно отделяемой мокротой. В лечении используют ферменты поджелудочной железы и диету с ограничением жира. В качестве основного питания для грудных детей наряду с материнским молоком рекомендуется использовать такие смеси, как «Алфаре», «Прегестимил», «Пепти-юниор», «Хумана ЛП+СЦТ».
Технология проведения неонатального скрининга.
Проведение неонатального скрининга на наследственную патологию основано на определении дефектов ферментов, участвующих в обмене белков и углеводов, в сухом пятне крови на специальной фильтровальной бумаге (тест-бланке). Эти исследования проводят в медико-генетической консультации (центре), куда направляются образцы крови новорождённых одновременно на фенилкетонурию, врождённый гипотиреоз, адреногенитальный синдром, галактоземию, муковисцидоз.
Обязательным условием точности диагностики является тщательная пропитка кровью пятна на тест-бланке.
Забор образцов крови новорождённым в роддоме, в отделении выхаживания недоношенных или патологии новорождённых в детских больницах осуществляется специально подготовленной медсестрой. Кровь берут из пятки новорождённого через 3 ч после кормления: у доношенного ребёнка – на 4-й день жизни, у недоношенного – на 7-й день.
Алгоритм действий медсестры при взятии образцов крови:
– вымыть руки (гигиенический уровень), надеть перчатки;
– вымыть пятку ребёнка;
– протереть пятку стерильной салфеткой, смоченной 70% спиртом, промокнуть её сухой стерильной салфеткой;
– проколоть пятку стерильным одноразовым скарификатором;
– снять первую каплю крови стерильным сухим тампоном;
– мягко надавить на пятку для получения второй капли крови;
– приложить перпендикулярно тест-бланк к капле крови и пропитать его кровью насквозь;
– аналогичным образом нанести на тест-бланк 6-8 капель, вид пятен крови должен быть одинаковым с обеих сторон.
– высушить тест-бланк в горизонтальном положении на чистой обезжиренной поверхности не менее 2 ч без применения тепловой обработки и попадания прямых солнечных лучей;
– упаковать тест-бланки в чистый конверт таким образом, чтобы пятна крови не соприкасались.
Оформление сопроводительной документации. После забора образцов крови медсестра разборчиво записывает шариковой ручкой на тест-бланке, не затрагивая пятен крови, следующие сведения:
– наименование учреждения, в котором произведён забор образцов крови;
– фамилия, имя, отчество матери ребёнка;
– адрес выбытия матери ребёнка;
– порядковый номер тест-бланка с образцом крови;
– дата и номер истории родов;
– дата взятия образца крови;
– состояние ребёнка (здоров/болен);
– доношенный/недоношенный (срок гестации);
– масса тела ребёнка;
– фамилия, имя, отчество лица, осуществлявшего забор крови.
Источник: Сестринский уход за новорожденным в амбулаторно-поликлинических условиях.Под ред. Д.И. Зелинской. 2010г.