Неинвазивная опухоль что это
Инвазивный рак шейки матки
Инвазивный рак шейки матки – что это такое? Рак шейки матки занимает третье место среди всех злокачественных новообразований, которые поражают женщин репродуктивного возраста. На начальной стадии патологического процесса определяется неинвазивный рак шейки матки. В этом случае атипичные клетки растут медленно и распространяются в пределах слизистой шейки матки. Инвазивный рак шейки матки характеризуется интенсивным ростом клеток. Он может распространяться на другие органы и нарушать их функционирование. Процесс перехода неинвазивного рака шейки матки в инвазивный длится до 20 лет, но он неизбежен. Гинекологи Юсуповской больницы проводят своевременную диагностику заболевания с помощью новейшей аппаратуры ведущих мировых производителей?
Раннее лечение неинвазивного и микроинвазивного рака шейки матки позволяет улучшить прогноз пятилетней выживаемости. В Юсуповской больнице работает команда специалистов высокой квалификации: онкологи-гинекологи, химиотерапевты, радиологи. Врачи проводят лечение неинвазивного, преинвазивного и инвазивного рака шейки матки в соответствии со стандартами ASCO и NCCN. Профессиональный уход осуществляют медицинские сёстры, которые знают особенности течения ракового процесса, внимательно относятся к пожеланиям пациентов и их родственников.
Причины инвазивного рака шейки матки
Учёные установили, что необходимым условием для возникновения предраковых изменений в шейке матки является наличие определённых типов вирусов папилломы человека (ВПЧ). У больных раком шейки матки чаще всего выявляют ВПЧ шестнадцатого и восемнадцатого типов. Одних только причинённых вирусом повреждений недостаточно для возникновения патологического процесса, представленного новообразованной тканью, в которой изменения генетического аппарата клеток приводят к нарушению регуляции их роста и дифференцировки.
Различают следующие дополнительные факторы, которые оказывают влияние на проявление злокачественной активности внутри клеток эпителия шейки матки;
Никотин может участвовать в трансформации интраэпителиальных изменений шейки матки в инвазивный рак. Внутриматочные средства механической контрацепции при длительном неконтролируемом применении повреждают слизистую оболочку шейки матки. Во время многочисленных родов могут происходить разрывы шейки матки, образовываться грубые рубцы, которые являются фоном для развития злокачественного процесса.
Развитие рака шейки матки представляет собой последовательный процесс. Он характеризуется соответствующими изменениями цитологической и гистологической картины для каждой стадии. В результате инфицирования эпителия шейки матки, которое осуществляется в большинстве случаев половым путём, вирус папилломы человека может присутствовать у 10-15% молодого населения. После инфицирования полные копии вируса обнаруживаются в эписомах (генетических элементах) клетки хозяина. Здесь вирус завершает свой жизненный цикл и во многих случаях продуцирует транзиторную инфекцию. Она не вызывает значительных цитологических изменений. При наличии ВПЧ, не способного вызвать онкологический процесс, вирус исчезает в течение 6-9 месяцев.
Частицы полного вируса могут незначительно повредить плоский эпителий шейки матки. Повреждённые клетки выявляют при РАР-анализе мазков с эпителия шейки матки с последующей биопсией. Их классифицируют как интраэпителиальные повреждения, что соответствует первой, низкой степени дисплазии. На этой стадии патологического процесса риск развития последующих повреждений и переход в более тяжёлую степень дисплазии небольшой. У некоторых пациентов ВПЧ интегрирует собственную ДНК в геном клетки-хозяина. Это приводит к развитию дисплазии высокой степени. Повреждения, которые соответствуют низкой степени дисплазии и включают ДНК онкогенных ВПЧ высокого риска, имеют потенциальную возможность прогрессировать до средней и высокой степени дисплазии, которая выступает последним предвестником рака шейки матки.
Симптомы инвазивного рака шейки матки
Симптомы инвазивного рака шейки матки бывают общими и специфическими. Женщины отмечают следующие общие признаки онкологического заболевания:
Специфическая симптоматика непосредственно связана с поражением шейки матки. На ранних стадиях заболевание протекает бессимптомно. На третьей или четвёртой стадии возникают следующие признаки болезни:
При поражении метастазами паховых лимфатических узлов развивается отёчность нижних конечностей, лимфостаз. Если опухоль прорастает в малый таз, появляется выраженный болевой синдром, нарушение дефекации, болезненное и затруднённое мочеиспускание. Признаком возникновения свищей является появление мочи или кала во влагалище.
Инвазивный рак подтверждают на основании гистологического исследования тканей шейки матки, которые получают в рамках диагностического выскабливания, конизации или биопсии. Оптимальный объём обследования включает следующие процедуры:
Тактику лечения формируют коллегиально онколог, радиолог, химиотерапевт и прочие узкие специалисты. Алгоритм лечебного воздействия формируют исходя из следующих параметров:
При наличии инвазивного рака шейки матки онкологи выполняют объёмные хирургические вмешательства: экстирпацию матки (полное удаление матки с шейкой) с удалением лимфатических узлов (лимфодиссекцией). При наличии инвазии злокачественной опухоли в мочевой пузырь или прямую кишку, выполняют экзентерацию органов малого таза (удаление матки, шейки матки, прямой кишки и мочевого пузыря). При инвазивном раке шейки матки редко ограничиваются лишь хирургическим вмешательством. Лечение проводят в комплексе с химиолучевой терапией. Химиотерапию используют в качестве монотерапии или в дополнении к хирургическому лечению, радиотерапии. Использование фармакологических препаратов (гидроксикарбамида, блеомицина, цисплатина, этопозида) позволяет увеличить эффективность лучевой терапии, снизить риск развития метастазов, контролировать рецидив заболевания.
Радиотерапию широко применяют в комплексе с оперативным вмешательством на ранних стадиях заболевания. При распространённых формах инвазивного рака шейки матки лучевая терапия является единственным способом уменьшения объёма опухолевой массы. Для лечения применяют внутреннее (брахитерапия) и дистанционное облучение. В тех случаях, когда злокачественное новообразование шейки матки удалить невозможно по причине значительного местного распространения, наличия отдалённых метастазов, химиолучевое лечение применяют в качестве самостоятельного метода.
Преинвазивный рак шейки матки
Преинвазивный рак шейки матки представляет собой морфологически злокачественное изменение эпителия шейки матки, которые ещё не распространились за базальную мембрану (рак без инвазии). Инвазивный, или истинный, рак является состоянием, когда атипические клетки многослойного плоского эпителия проникают за базальную мембрану и прорастают в более глубокие ткани. Преинвазивный рак чаще всего развивается в плоском эпителии, у места стыка его с цилиндрическим. По этой причине его называют внутриэпителиальным раком.
Преинвазивный рак шейки матки встречается в любом возрасте, но чаще всего после 40 лет. При этой форме опухоли имеют место изменения в клетках всех слоев эпителия:
Такой изменённый плоский эпителий внедряется в железистый слой, иногда его полностью замещает, но никогда не проникает за пределы базальной мембраны. Преинвазивный рак может протекать по следующему сценарию:
Чаще всего преинвазивный рак выявляют при тех или иных патологических процессах на шейке матки (лейкоплакии, эрозии, эндоцервиците). Превращение внутриэпителиального рака в инвазивный рак шейки матки может продолжаться от одного до семнадцати лет. По этой причине у онкологов отсутствует единое мнение по поводу его лечения. Некоторые врачи считают, что при данной форме рака должна проводиться такая же терапия, как и при инвазивном раке шейки матки: радикальная операция (расширенная экстирпация матки с придатками по методу Вертгейма) с последующей лучевой терапией.
Другие хирурги проводят экстирпацию матки без придатков, третьи – ампутацию шейки матки с её серийным гистологическим исследованием или электроконизацию шейки матки. Применяют также кюритерапию преинвазивного рака (аппликацию на шейку матки радиоактивных веществ, обычно кобальта). Последняя методика противопоказана в репродуктивном возрасте.
Микроинвазивная карцинома шейки матки
Микроинвазивный рак шейки матки (микроинвазивная карцинома) характеризуется глубиной проникновения в подлежащие ткани до пяти миллиметров при диаметре опухоли не более семи миллиметров. При этом у пациенток сохраняется нормальная иммунологическая реактивность организма и существует крайне низкая вероятность регионарного распространения опухолевых клеток. Микроинвазивный рак невооруженным глазом не виден, его можно обнаружить только микроскопически.
От 60 до 80% пациенток, страдающих микроинвазивной карциномой шейки матки, не имеют специфических клинических симптомов. Около 40% женщин предъявляют жалобы на наличие белей водянистого характера, контактных или, реже, межменструальных кровянистых выделений из половых путей. Обследование пациенток с такими жалобами в Юсуповской больнице проводят с помощью следующих методов:
Оптимальным способом забора материала для гистологического исследования служит конизация шейки матки. В единичных случаях она является лечебным мероприятием.
Онкологи Юсуповской больницы индивидуально подходят к выбору метода лечения микроинвазивного рака шейки матки. При глубине инвазии до трёх миллиметров, отсутствии признаков поражения сосудистых структур и опухолевого роста по линии иссечения конуса выполняют гистерэктомию первого типа с сохранением яичников у женщин до 45 лет. Если при глубине инвазии злокачественного новообразования до 5 мм в препаратах, взятых путём конизации, определяется васкулярная инвазия, используют второй или третий тип радикальной гистерэктомии с последующей лимфаденэктомией тазовой области. Придатки у молодых женщин в Юсуповской больнице не удаляют.
Если в результате тщательного дооперационного обследования установлено поражение только влагалищной части шейки матки, молодым женщинам с целью сохранения детородной функции в отдельных случаях выполняют органосохраняющие операции – ампутацию шейки матки скальпелем или лазерным лучом. Эти методы применяют применены при глубине инвазии опухоли до 1-3 мм, отсутствии опухолевого роста по линии иссечения конуса шейки матки и признаков поражения сосудистого пространства.
Если у пациентки имеются общие противопоказания к хирургическому вмешательству, используют внутриполостную гамма-терапию с помощью метракольпостата на аппаратах типа «АГАТ» или «МикроСелектрон». Разовая доза составляет 5 Гр, частота облучения – 2-3 раза в неделю, суммарная доза –50 Гр. Молодым пациенткам, не имеющим сопутствующих заболеваний, проводят 3-4 сеансы по 10 Гр при ритме облучения 1 раз в неделю.
Прогноз выживаемости при инвазивном раке и микроинвазивной карциноме шейки матки улучшается в случае раннего выявления заболевания. По этой причине при появлении признаков патологии репродуктивных органов звоните по телефону Юсуповской больницы. Специалисты контакт центра запишут вас на приём к онкологу-гинекологу в удобное вам время.
Типы рака молочной железы
Рак молочной железы (РМЖ) – это различные и неоднородные между собой злокачественные опухоли. Друг от друга различные типы рака молочной железы отличаются первичной локализацией, характером разрастания, степенью зависимости от влияния гормонов, микроскопическим строением и пр. Знание типов рака молочной железы позволит подобрать наиболее эффективное лечение и успешно проводить профилактику рецидивов.
Инвазивный и неинвазивный рост
Некоторые типы рака молочной железы происходят из малигнизированных эпителиоцитов. Клетки эпителия отделяются от остальных тканей базальной мембраной, за которой находятся мелкие кровеносные сосуды.
Именно базальная мембрана служит своеобразной границей, проникнув через которую, опухоль получает доступ в обширной кровеносной сети, обеспечивающей питание новообразования и распространение метастаз. По отношению к базальной мембране различают 2 формы:
• In situ – рак на месте, преинвазивный, неинвазивный. Данный тип рака молочной железы характеризуют отсутствие сосудов и непрорастание в окружающие ткани. В таком состоянии в организме может присутствовать в течение десятилетий. Из-за микроскопических размеров и отсутствия клинических проявлений диагностируется редко.
• Инфильтрирующий, инвазивный – типы рака молочной железы онкоклетки которых активно проникают в соседние ткани и с током крови и лимфы разносятся в различные участки тела. От степени прорастания в другие ткани, размера онкоочага и метастазирования подразделяется на 4 стадии.
Классификация
Дольковый рак. Первично локализован в пределах одной доли. Бывает двух видов – неинвазивный и инвазивный. Считается, что неинвазивный РМЖ при пальпации похож на небольшую горошину, которая передвигается. Инвазивный представляет собой уплотнение, которое не смещается. При этом кожа над этим уплотнением может быть светлее и шероховатее. Иногда подобная форма онкозаболевания обнаруживается сразу в обеих молочных железах и метастазирует в подмышечные лимфоузлы.
Внутрипротоковый. Он также может быть как неинвазивным («рак на месте»), так и прорастать через базальную мембрану. Изначальная локализация – эпителиоциты, находящиеся внутри протоков. Неинвазивный внутрипротоковый не дает метастаз, имеет миниатюрные размеры (до 10 мм) и сравнительно медленный рост. Инвазивный прорастает сквозь базальную мембрану, достигая кровеносных сосудов, что приводит к возникновению отдаленных метастаз.
Инфильтрирующие типы рака молочной железы
Слизистый. Это достаточно редкий вид. Ее отличительная особенность – образование огромного количества слизи (муцина, коллоида), занимающего по объему до 75% всей опухоли. Относительно медленное разрастание и благоприятное течение. Обычно встречается в пожилом возрасте.
Протоковый. Среди всех типов рака молочной железы встречается наиболее часто, составляя до 80%. В отличие от внутрипротокового, выходит на пределы протока на соседние ткани. При пальпации ощущается как твердое уплотнение, которое сплетено с соседними тканями и имеет неровные контуры.
Тубулярный. Обычно развивается в период менопаузы. Изначально возникает из эпителиоцитов, а затем распространяется на жировую ткань. Образование имеет сравнительно небольшие размеры. При своевременном и адекватном лечении прогноз в большинстве случаев благоприятен.
Медуллярный. Хотя морфологически он несет в себе черты агрессивности, однако биологическое течение заболевания протекает относительно благоприятно, поэтому в случае раннего обнаружения существует шанс полностью избавиться от этой болезни. Однако если не предпринять своевременно меры, новообразование быстро разрастается и дает отсев отдаленных метастаз.
Гормонозависимые и гормононезависимые виды
Согласно иммуногистохимической классификации все разновидности РМЖ можно разделить на те, клетки которые содержат в больших количествах рецепторы к эстрогену (ER), прогестерону (PR) и эпидермальному фактору роста второго вида (Her2/neu).
Классификация гормональных видов:
• люминальный (ER+, PR+, Her2/neu±),
• позитивный Her2/neu (ER-, PR-, Her2/neu+),
• трижды негативный (ER-, PR-, Her2/neu-).
Трижды негативный (ТН). Агрессивное течение, низкая выживаемость, относительно частые рецидивы заболевания и отсутствие положительной реакции на гормональную терапию.
Позитивный Her2/neu. Клетки имеют рецепторы к эпидермальному фактору распространения второго вида, виновному в увеличении эпидермальной ткани. Как правило, это быстрорастущие опухоли с умеренной степенью агрессивности. Основным стандартом лечения таких опухолей является таргетная анти-HER2.
Люминальный. Относительно того, продуцируют ли клетки эпидермальный фактор роста или нет, различают 2 подтипа этой разновидности – А (Her2/neu-) и В (Her2/neu+). Вариант А является менее агрессивным, имеет наиболее благоприятное течение и встречается преимущественно у женщин пенсионного возраста. Вариант В более склонен к рецидивам и наблюдается у молодых.
Для подбора эффективного метода лечения вы можете обратиться за
— методы инновационной терапии;
— возможности участия в экспериментальной терапии;
— как получить квоту на бесплатное лечение в онкоцентр;
— организационные вопросы.
После консультации пациенту назначается день и время прибытия на лечение, отделение терапии, по возможности назначается лечащий доктор.
Что такое первичный рак неизвестного происхождения?
Раковая опухоль возникает в случаях, когда клетки начинают бесконтрольно расти. Такую особенность могут приобрести клетки практически любого органа. Кроме того, по мере роста опухоли они с током крови или лимфы могут переноситься в другие области тела, оседать там и давать начало росту новых очагов. Такие очаги называют вторичным раком, или метастазами, а начальную опухоль, соответственно, первичным раком.
Метастазы в любых органах классифицируют в зависимости от того, из какого органа изначально происходит опухоль. Например, вторичный очаг рака легких в печени все равно будет называться раком легких, только получит приставку «вторичный». Иногда не получается определить, в каком именно органе сначала возникла опухоль. Однако при исследовании выявляются ее метастазы в других частях тела. Если их первичный очаг определить не удается, то врачи говорят про первичный рак неизвестного происхождения, или скрытый первичный рак.
Пример выявления
Скрытый первичный рак встречается нечасто. Более того, в ходе дальнейших обследований первичный очаг может обнаружиться. Если так происходит, то опухоль более не считается первичным раком неизвестного происхождения. Ей присваивают название в соответствии с органом происхождения и, опираясь на новые данные, модифицируют схему лечения онкологического заболевания.
На практике это происходит следующим образом:
Однако в ряде случаев даже самое тщательное обследование не позволяет обнаружить первичный очаг. Более того, его не всегда получается найти даже при патологоанатомическом исследовании.
Типы раковых опухолей
Обычно опухоли классифицируют по их первичной локализации. Однако их также можно сгруппировать по типам клеток, по тому, как раковые клетки выглядят под микроскопом. Знание типа клетки может дать врачам ключ к пониманию того, из каких тканей или органов происходит данная опухоль.
Карциномы
Карцинома — это рак, который происходит из клеток, выстилающих внутреннюю или внешнюю поверхности различных органов нашего тела. Такие клетки называются эпителиальными. Наиболее распространенные типы карцином:
1) Плоскоклеточный рак
Самым ярким примером плоских клеток являются клетки, встречающиеся на поверхности кожи. Кроме того, они составляют часть слизистых оболочек многих полых органов. Плоскоклеточный рак может возникать в ротовой полости, в горле, пищеводе, легких, прямой кишке, на шейке матки, во влагалище и некоторых других органах.
2) Аденокарциномы
Эти злокачественные новообразования развиваются из железистых клеток, то есть из тех, которые способны производить какие-либо вещества. Железистые клетки входят в состав очень многих органов нашего тела, в том числе и тех, которые формально не считаются железами. Например, большинство видов раковых опухолей желудка, кишечника и толстой кишки представляют собой именно аденокарциномы и примерно 4 из 10 случаев рака легких также являются аденокарциномами.
Другие виды злокачественных опухолей
Из других типов клеток раковые новообразования возникают реже. К таким опухолям относятся:
Итак, при первичном раке неизвестного происхождения не всегда получается установить орган, где изначально возникла опухоль. Однако, исследуя под микроскопом клетки вторичного очага, чаще всего удается отнести их к одной из пяти категорий:
В дальнейшем эта информация поможет более точно идентифицировать опухоль и в конечном итоге обнаружить ее первичный очаг.
Зачем нужно искать первичный очаг?
Основная причина для поисков начальной опухоли — выбор правильной тактики лечения. Вторичные метастатические очаги состоят из тех же клеток, что и начальная опухоль, даже если развиваются в совершенно других органах. Значит, для их лечения будут эффективны те же препараты, что и для терапии первичного рака, а не те, которые используются при лечении онкопатологий органа, где развился метастаз.
Это имеет особенно важное значение при некоторых формах рака, которые хорошо поддаются лечению определенными химиотерапевтическими или гормональными препаратами. Например, такими особенностями характеризуются многие опухоли молочной железы. Их можно эффективно лечить гормональными средствами. А значит, такие же препараты подойдут и для терапии их метастазов в костях, головном мозге, печени.
К сожалению, предугадать развитие злокачественного заболевания пока практически невозможно. А потому наиболее эффективным способом борьбы с опухолями является выявление рака на 1 стадии развития. В этом случае успешному лечению поддаются более 90% всех злокачественных новообразований. Обнаружить опухоль на начальных этапах возникновения можно только при помощи периодических скринигов. Такие скрининговые программы действуют и в медицинском центре «Анадолу». На первичной консультации специалист-онколог оценит риск развития у вас онкологического заболевания и составит индивидуальный план прохождения профилактических обследований для ранней диагностики рака.
Материал подготовлен по согласованию с врачом «Анадолу», терапевтом и медицинским онкологом Шерефом Комурджу.
Что такое рак мочевого пузыря? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лелявина Кирилла Борисовича, онколога со стажем в 28 лет.
Определение болезни. Причины заболевания
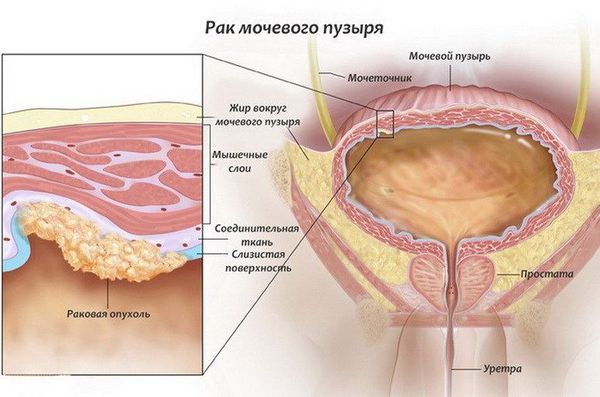
Рак мочевого пузыря (РМП) — заболевание, при котором в тканях мочевого пузыря образуются злокачественные клетки.
Мочевой пузырь расположен в нижней части живота и выполняет резервуарную функцию. В него по мочеточникам из почек поступает моча. Изнутри полость этого органа выстилает особый тип эпителия — уротелий.
Распространённость рака мочевого пузыря
Факторы риска [2] [4] :
Симптомы рака мочевого пузыря
Симптомы рака мочевого пузыря:
Общий анализ мочи не используют для специфического диагноза рака мочевого пузыря, поскольку содержание крови в моче может быть признаком других, нераковых заболеваний, например инфекции или мочекаменной болезни.
В некоторых случаях появление первых симптомов рака мочевого пузыря становится признаком того, что раковые клетки уже распространились на другой орган. Тогда по симптоматике можно определить, куда именно распространилась опухоль: если на лёгкие, признаком может быть кашель или одышка, если в печень — боли в животе или желтуха, в кости — боли в костях или переломы.
Патогенез рака мочевого пузыря
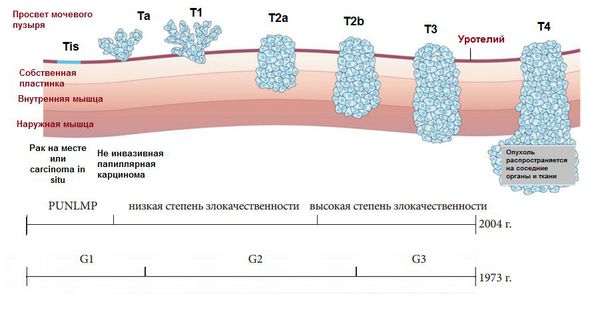
Классификация и стадии развития рака мочевого пузыря
Существуют и другие менее распространённые типы рака мочевого пузыря, в том числе саркома, мелкоклеточная карцинома и др. Саркома начинается в жировых или мышечных слоях мочевого пузыря. Мелкоклеточная карцинома возникает из нейроэндокринных клеток.
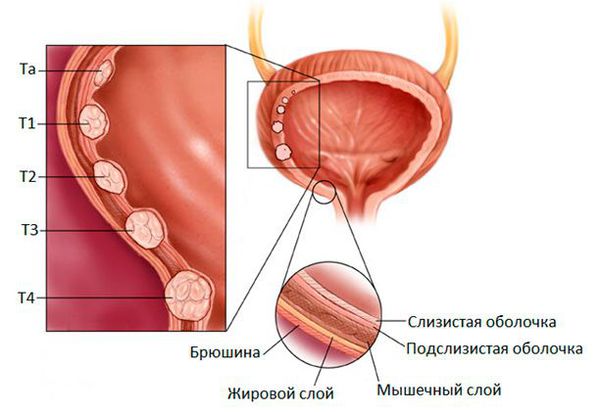
Рак мочевого пузыря по наличию инвазии (проникновения):
Одним из инструментов, которые используют врачи для описания рака, является система TNM. Используя различные диагностические тесты, врачи отвечают на ряд вопросов:
Группировка рака мочевого пузыря по стадиям:
Согласно TNM классификации, в качестве регионарных лимфоузлов рассматриваются лимфоузлы ворот почки, парааортальные, паракавальные и внутритазовые лимфоузлы (для мочеточника). Сторона поражения не влияет на N-классификацию.
Для уротелиального рака согласно действующей системе Всемирной организации здравоохранения (ВОЗ, англ WHO) и Международного общества уропатоморфологов (ISUP) рекомендуется следующее разделение по степеням дифференцировки [6] :
Согласно классификации ВОЗ/ISUP 2004 года, среди уротелиальных опухолей выделяют [4] :
PUNLMP определяется как образование, которое не имеет цитологических признаков злокачественности, но нормальные клетки уротелия объединяются в папиллярные структуры.
Если опухоль мочевого пузыря распространилась на окружающие органы, такие как матка и влагалище у женщин, простата у мужчин и/или близлежащие мышцы, это называется местно-распространённым заболеванием. Рак мочевого пузыря также часто распространяется на лимфатические узлы в области таза. Если он распространился в печень, кости, лёгкие, лимфатические узлы вне таза или другие части тела, рак называется метастатическим заболеванием.
Европейская организация по исследованию и лечению рака (EORTC) предложила систему распределения больных раком мочевого пузыря на 3 группы риска и прогрессии: низкого, высокого и промежуточного.
При первичном обращении у 74,2 % больных выявляются опухоли в I-II стадии, и только у 25,8 % больных диагностируется инвазивный рак в III-IV стадии опухолевого процесса.
Осложнения рака мочевого пузыря
Локализация опухоли мочевого пузыря в области устья мочеточника может вызвать нарушение оттока мочи, что может сопровождаться приступами почечной колики либо тупой постоянной болью в области поясницы. Сдавление устья мочеточника — наиболее трагический признак заболевания, сопровождающийся функциональными изменениями почек.
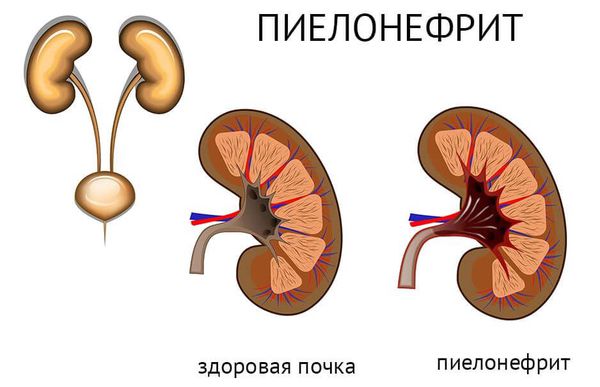
Инвазивный рак мочевого пузыря в большинстве случаев осложняется пиелонефритом ( воспалением ткани почек) и почечной недостаточностью. Инфицирование мочи проявляется клиникой вторичного цистита (в 51 % случаев). По мере нарастания стадии процесса частота цистита увеличивается.
Наиболее часто встречающиеся осложнения рака мочевого пузыря:
Диагностика рака мочевого пузыря
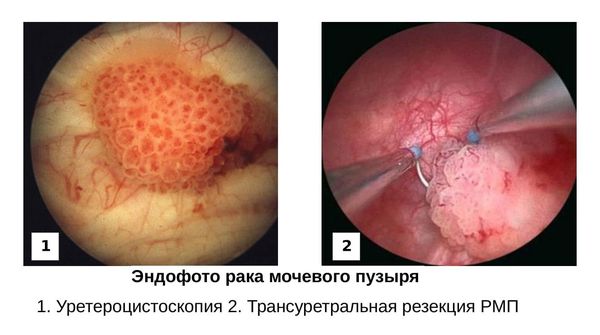
Предварительная клиническая стадия устанавливается по данным у ретроцистоскопии (эндоскопического исследования мочевого пузыря и мочеиспускательного канала) или трансуретральной резекции ( оперативного малоинвазивного вмешательства) с последующим гистопатологическим исследованием биопсийного материала.
Карциному in situ диагностируют по сочетанию цистоскопии, цитологического анализа мочи и гистологического исследования материала нескольких биопсий слизистой оболочки мочевого пузыря.
В последнее время предложены и применяются различные методы лабораторной диагностики РМП:
При специфичности 55-98 % чувствительность NMP 22 составила 47-100 %, BTA stat — 29-83 %, UBC — 64 %, проточной цитометрии — 61 %, UroVysion — 30-86 %, анализа на микросателлиты — 58-92 %, иммуноциты/uCyt+ — 50-100 %, цитокератинов — 12-88 %.
Лечение рака мочевого пузыря
Главным методом лечения большинства больных злокачественными новообразованиями мочевого пузыря остаётся оперативное вмешательство. Хирургический метод признан основным в лечении больных раком мочевого пузыря во всём мире.
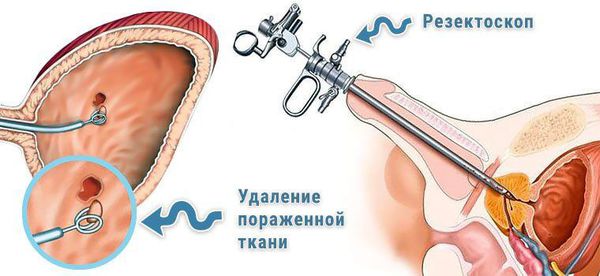
С клинической точки зрения в выборе лечения играет значимую роль подразделение рака мочевого пузыря на неинвазивный, или мышечно-неинвазивный, и мышечно-инвазивный. Развитие мышечно-неинвазивного РМП (Tis, Ta, T1) трудно предугадать. Два основных фактора определяют судьбу пациента с этим типом рака: рецидивирование и прогрессирование заболевания. Мышечно-неинвазивный рак мочевого пузыря имеет непредсказуемое течение и обладает опасностью быстрого рецидивирования. В 40-80 % случаев после трансуретральной резекции (ТУР) в течение 6-12 месяцев развивается рецидив, а у 10-25 % больных — инвазивный рак. С каждым новым рецидивом вероятность сохранить мочевой пузырь уменьшается.
Лечение мышечно-неинвазивного рака мочевого пузыря
Принципиальная стратегия лечения мышечно-неинвазивного рака мочевого пузыря основывается на радикальном удалении опухоли, предотвращении рецидивирования, метастазирования и перерождения в инвазивные формы рака.
Существуют различные виды органосохраняющего хирургического лечения РМП:
С появлением современных эндоскопических методик для хирургического лечения мышечно-неинвазивных опухолей мочевого пузыря метод трансвезикальной резекции стал редким вмешательством.
После выполнения ТУР МП всем больным проводится однократная ранняя (в течение 6 часов) инстилляция ( капельное введение) химиопрепарата в мочевой пузырь (препарат выбирает врач). Было доказано, что это уменьшает частоту рецидивов. Основная цель внутрипузырной лекарственной терапии опухолей мочевого пузыря состоит в максимальном воздействии лекарственного препарата на остатки опухоли (раковые клетки).
Дальнейшее лечение после ТУР МП и однократной инстилляции химиопрепарата зависит от результатов гистологического исследования и группы риска, к которой относится пациент.
Лечение после ТУР МП и ранней однократной инстилляции химиопрепарата:
Внутрипузырная пострезекционная лекарственная химио- или иммунотерапия является вторым после ТУР методом лечения мышечно-неинвазивного РМП. Внутрипузырную лекарственную терапию подразделяют на профилактическую, проводимую для предотвращения возникновения рецидивов после удаления всех видимых опухолей, и лечебную, проводимую с целью уничтожения остаточных, частично резецированных и неудалённых опухолей
По виду используемого агента внутрипузырную терапию делят на химиотерапию (ХТ) и иммунотерапию (ИТ). Они отличаются по механизму действия используемых препаратов, показаниям, продолжительности лечения и эффективности. 35 различных лекарственных веществ, включая цитостатики, иммуномодуляторы и витамины, были использованы с адъювантной целью при Та, Т1 стадии рака мочевого пузыря, и лишь некоторые из них оказались эффективными.
Лечение мышечно-инвазивного рака мочевого пузыря
Мышечно-инвазивный РМП — потенциально смертельное заболевание, так как без лечения больные погибают в течение 24 месяцев. Основным единственно радикальным методом лечения мышечно-инвазивного РМП (Т2-Т4а, N0, М0) является радикальная цистэктомия — удаление вместе с мочевым пузырем у мужчин предстательной железы с семенными пузырьками и покрывающей брюшиной, а у женщин — матки, придатков, фаллопиевых труб, уретры, передней стенки влагалища. Следует отметить, что цистэктомия является органоуносящим методом хирургического лечения, при котором качество жизни пациента заметно ухудшается. Неотъемлемой частью цистэктомии является удаление лимфатических узлов.
Неотъемлемой частью радикальной цистэктомии является восстановление резервуарной функции мочевого пузыря.
Прогноз. Профилактика
Чем позже пациент обращается за медицинской помощью, тем ниже показатель выживаемости и больше вероятность рецидивирования.
Всем пациентам с опухолями стадии Та, Т1 и с карциномой in situ следует обязательно провести первую цистоскопию 3 месяца спустя после ТУР. Из-за риска рецидива и прогрессирования больные с опухолями на этих стадиях должны проходить регулярное обследование согласно протоколу. Регулярные (ежегодные) визуализации верхних мочевыводящих путей (КТ-внутривенная урография или внутривенная урография) рекомендуются в случае опухолей высокого риска.