Недостаточность яичников что это
Недостаточность яичников что это
Адрес: г.Москва, улица Советской армии, 7 (м. Достоевская)
Недостаточность яичников – это патологическое состояние, возникающее у женщин детородного возраста.
По происхождению недостаточность яичников может являться физиологической. Это значит, что угасание овариальной функции происходит вследствие естественных возрастных изменений и наступления менопаузы. В остальных случаях речь будет идти о патологической недостаточности яичников, когда нарушения происходят у женщин детородного возраста. В этом случае недостаточность яичников может протекать в следующих формах:
Причины недостаточности яичников
Вы должны знать, что недостаточность яичников может развиться под воздействием довольно большого количества факторов, хотя точную причину назвать бывает непросто. Часто подобное патологическое состояние становится следствием перенесенной лучевой или химиотерапии. Первичная недостаточность яичников может развиться вследствие:
Вторичная недостаточность яичников может возникнуть по еще большему числу причин:
Проявления заболевания
При недостаточности яичников вы можете наблюдать у себя типичные симптомы, которые сопровождают наступление менопаузы:
Мы рекомендуем не откладывать визит в нашу клинику, если подобные клинические проявления вы наблюдаете у себя на протяжении нескольких недель. Наш специалист назначит ряд исследований, которые позволят установить причину патологии и назначит адекватное лечение.
Возможные осложнения
Своевременное лечение недостаточности яичников действительно очень важно, ведь подобное состояние чревато целым рядом серьезных осложнений, одним из которых является бесплодие. Помимо этого у женщин с данным заболеванием возрастает риск развития остеопороза вследствие пониженного уровня эстрогенов в организме. Нехватка этого гормона также способствует депрессивным состояниям, постоянному чувству беспокойства и плохому настроению.
Диагностика и лечение в нашей клинике
После первичного осмотра и сбора вашего подробного анамнеза, врач предложит вам пройти ряд исследований, которые позволят выявить недостаточность яичников и ее возможные причины. Список необходимых исследований может варьироваться в зависимости от индивидуальных показаний, но, как правило, он включает в себя следующие диагностические процедуры:
Так как основной причиной недостаточности яичников обычно становится дефицит в вашем организме эстрогена, лечение патологии проводится с помощью гормональной терапии. Дополнительно в качестве профилактики остеопороза наш доктор может назначить вам препараты кальция и витамина Д. В большинстве случаев своевременно начатое лечение позволяет устранить нарушения и полностью восстановить детородную функцию.
Яичниковая недостаточность ( Овариальная недостаточность )
Яичниковая недостаточность — это функциональная несостоятельность фолликулярного аппарата, обусловленная его неразвитостью, необратимым повреждением или нечувствительностью к гонадотропинам. Проявляется бесплодием, нерегулярными менструациями или их отсутствием, признаками гипоэстрогении. Диагностируется с помощью гинекологического осмотра, анализа уровней половых гормонов, УЗИ органов малого таза, диагностической лапароскопии, цитогенетического исследования. Для лечения бесплодия применяют метод донации. В остальных случаях назначают заместительную гормонотерапию.
МКБ-10
Общие сведения
Яичниковая недостаточность является следствием нескольких заболеваний, имеющих сходную клиническую картину, но разные этиопатогенетические механизмы. Форма расстройства, связанная с дисгенезией гонад, диагностируется у 1 девочки на 10-12 тысяч новорожденных. Истощение фолликулярного аппарата и синдром его резистентности к фолликулостимулирующему гормону отмечаются у 10% пациенток, страдающих аменореей. В подростковом возрасте овариальная недостаточность обычно обусловлена генетическими факторами. У женщин репродуктивного возраста нарушение менструальной функции и фертильности может носить первичный характер или возникать вторично на фоне ранее нормальных менструальной и генеративной функций.
Причины
Секреция половых гормонов нарушается при изначально недостаточном количестве примордиальных фолликулов, их ускоренной атрезии или функциональной несостоятельности. Специалисты в сфере гинекологии выделяют несколько групп причин, которые вызывают первичное повреждение фолликулярного аппарата либо изменяют чувствительность овариальной ткани к стимулирующему действию гонадотропинов:
При трубной беременности, разрыве кисты, злокачественных опухолях яичники удаляют хирургически. Функциональная недостаточность овариального аппарата наблюдается у некоторых пациенток с хроническими воспалительными заболеваниями придатков матки — оофоритом, аднекситом. Вероятность преждевременной атрезии примордиальных фолликулов особенно высока при специфическом инфекционном процессе, вызванном микобактериями туберкулеза.
Патогенез
В основе формирования яичниковой недостаточности обычно лежит пре- и постпубертатная деструкция герминативной ткани. Механизм развития заболевания зависит от причин, вызвавших расстройство. При большинстве генетических дефектов количество фолликулов изначально низкое, обычно их хватает не более чем на 5-15 лет репродуктивной жизни. Экзогенные воздействия, аутоиммунные расстройства, инфекционно-воспалительные заболевания вызывают ускоренную атрезию клеток коркового слоя. В редких случаях из-за нарушения чувствительности рецепторного аппарата снижается или отсутствует реакция яичников на действие гонадотропных гормонов.
Вне зависимости от этиологии конечное звено заболевания является общим — прекращается овуляция, развивается гипоэстрогения. Истощенные яичники выглядят гипопластичными, имеют небольшие размеры (1,5-2,0 см х 0,5 см х 1,0-1,5 см) и массу (до 1,0-2,0 г каждый). После прекращения секреторной активности в стерильной коре отсутствуют примордиальные фолликулы, межуточная ткань атрофирована. На фоне низкой секреторной активности гонад гипофиз по принципу обратной связи образует повышенное количество гонадотропинов, поэтому такая форма овариальной недостаточности носит название гипергонадотропного гипогонадизма.
Классификация
Систематизация форм яичниковой недостаточности осуществляется с учетом причин, приведших к развитию заболевания, и степени его выраженности. Этиопатогенетический подход позволяет более точно оценить репродуктивные способности пациентки и выбрать оптимальную тактику лечения. По мнению современных акушеров-гинекологов, существует три основных клинических варианта недостаточности яичников:
При оценке выраженности овариальной недостаточности ориентируются на наличие клинических симптомов и уровень ФСГ в сыворотке крови. На скрытой стадии заболевания содержание ФСГ в норме, но женщина не может забеременеть без видимых причин. Для биохимической стадии характерно повышение базальной концентрации ФСГ при необъяснимом бесплодии. Явная недостаточность сопровождается бесплодием, нерегулярными месячными и повышенным базальным уровнем ФСГ. О раннем истощении гонад свидетельствуют аменорея, высокая концентрация ФСГ и необратимое бесплодие вследствие полной атрезии фолликулярного аппарата.
Симптомы яичниковой недостаточности
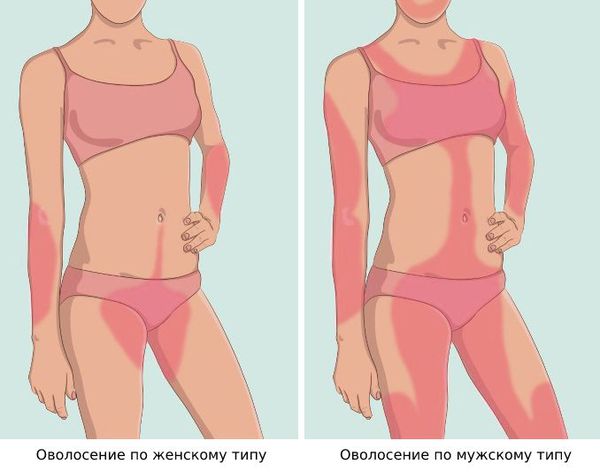
На скрытом и биохимическом этапе заболевания единственным признаком зачастую является бесплодие, необъяснимое какими-либо органическими причинами. О переходе расстройства в явную фазу свидетельствует нарушение овариально-менструального цикла – месячные становятся редкими, нерегулярными, со временем прекращаются полностью. Зачастую возникают признаки эстрогенной недостаточности — приливы, снижение полового влечения, сухость и атрофия слизистых влагалища и вульвы, остеопороз. При врожденной дисгенезии у женщин могут выявляться характерные внешние признаки наследственной патологии (дисморфическое телосложение, крыловидные шейные складки, аркообразное небо, недоразвитие вторичных половых признаков, недостаточное оволосение на лобке, в подмышках).
Осложнения
Наиболее серьезным последствием яичниковой недостаточности является бесплодие. Преждевременное угасание секреторной функции фолликулярной ткани провоцирует раннее старение организма с повышенным риском развития кардиопатологии (ишемической болезни сердца, инфаркта миокарда), болезни Паркинсона, деменции. Остеопороз, возникший вследствие эстрогенной недостаточности, сопровождается увеличением вероятности переломов. У пациенток снижается работоспособность, ухудшается качество жизни, нарушаются сексуальные отношения, могут возникать депрессивные и даже суицидальные мысли.
Диагностика
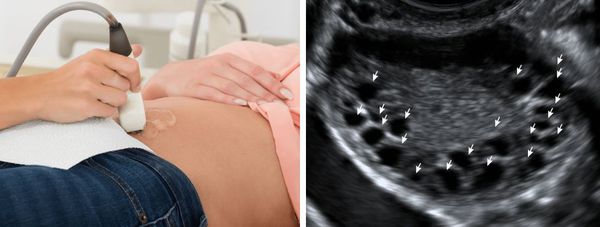
Комплексное обследование для исключения яичниковой недостаточности назначают всем больным с бесплодием неясного генеза. Основными задачами диагностического поиска являются определение функциональных возможностей яичников, оценка морфологической структуры их тканей. Наиболее ценными для постановки диагноза считаются такие методы, как:
При подозрении на дисгенезию гонад показаны консультация генетика, цитогенетические методы (кариотипирование и др.). Для определения возможных последствий эстрогенной недостаточности дополнительно назначают денситометрию, исследование липидного обмена. Первичную и вторичную овариальную недостаточность дифференцируют с гипогонадотропным гипогонадизмом, поликистозом и синдромом склерокистозных яичников, другими заболеваниями, нарушающими менструальную и репродуктивную функции. По показаниям пациентку консультируют эндокринолог, онколог, невропатолог, нейрохирург, кардиолог.
Лечение яичниковой недостаточности
Методов, позволяющих восстановить фолликулярный аппарат овариальной ткани, на сегодняшний день не предложено. Использование стимуляторов овуляции обычно неэффективно. Выбор тактики ведения пациентки определяется в первую очередь ее возрастом и репродуктивными планами. Рекомендованными схемами лечения овариальной недостаточности являются:
Хирургические методы лечения рекомендованы пациенткам, у которых патология яичниковой ткани сопряжена с генетическим дефектом в виде наличия Y-хромосомы. Проведение двухсторонней оофорэктомии позволяет снизить риск развития герминогенного рака яичников, который у таких женщин возникает чаще, чем в среднем по популяции. Операция обычно выполняется лапароскопически.
Прогноз и профилактика
В большинстве случаев возможность естественного оплодотворения у пациенток, страдающих яичниковой недостаточностью, восстановить невозможно, хотя некоторые из таких женщин беременеют даже без активного лечения. Эффективность одной попытки донации в настоящее время достигает 30%. Применение заместительной гормонотерапии позволяет существенно улучшить качество жизни при преждевременном истощении яичников, их дисгенезии и резистентности. Профилактика предполагает сведение к минимуму токсических воздействий на яичниковую ткань, своевременное лечение хронической генитальной и экстрагенитальной патологии, выбор органосохраняющих вмешательств при необходимости оперативного лечения.
Что такое дисфункция яичников? Причины возникновения, диагностику и методы лечения разберем в статье доктора Салаева Г. Д., репродуктолога со стажем в 11 лет.
Определение болезни. Причины заболевания
Дисфункция яичников — это различные нарушения гормональной функции яичников, при которых овуляция происходит редко, нерегулярно или отсутствует.
По МКБ-10 (Международной классификации болезней) дисфункцию яичников кодируют как E28. В эту группу заболеваний включают:
Распространённость
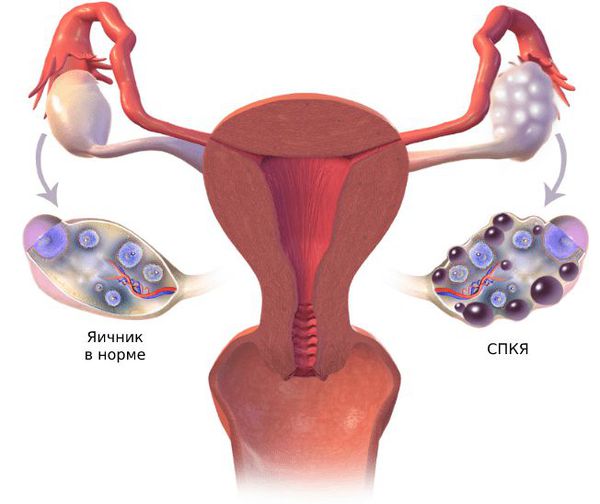
Cиндромом поликистозных яичников страдают:
Причины дисфункции яичников
Функции яичников нарушаются при заболеваниях щитовидной железы, гипофиза и гипоталамуса, стрессах и психических расстройствах, прерванной беременности, акклиматизации и приёме лекарственных препаратов, воздействующих на репродуктивную систему. Чтобы установить точную причину патологии, нужно посетить доктора и сдать анализы.
Причины синдрома поликистозных яичников:
Причины преждевременной недостаточности яичников:
Причины избытка эстрогенов:
Причины избытка андрогенов:
Симптомы дисфункции яичников
Дисфункция яичников — частая причина нарушения менструального цикла. В норме у женщины должно быть не менее восьми менструаций в год.
Признаки нарушения менструального цикла:
Эти симптомы могут быть признаками и других заболеваний, поэтому при их появлении нужно обратиться к врачу для уточнения диагноза.
Симптомы ПНЯ и СПКЯ могут быть схожи.
Основное отличие ПНЯ — это признаки снижения или прекращения работы яичников :
Признаки избытка андрогенов:
Признаки избытка эстрогенов:
Патогенез дисфункции яичников
К дисфункции яичников приводят гормональные нарушения в организме женщины.
Гормоны, ответственные за работу яичников:
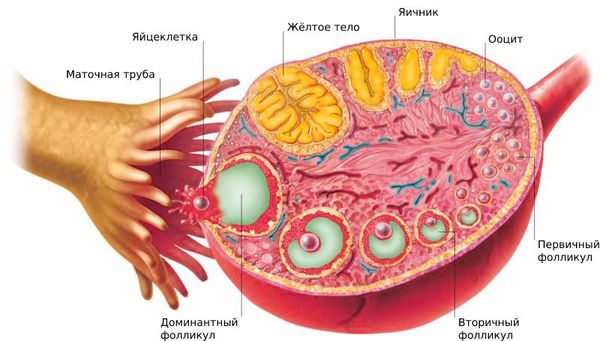
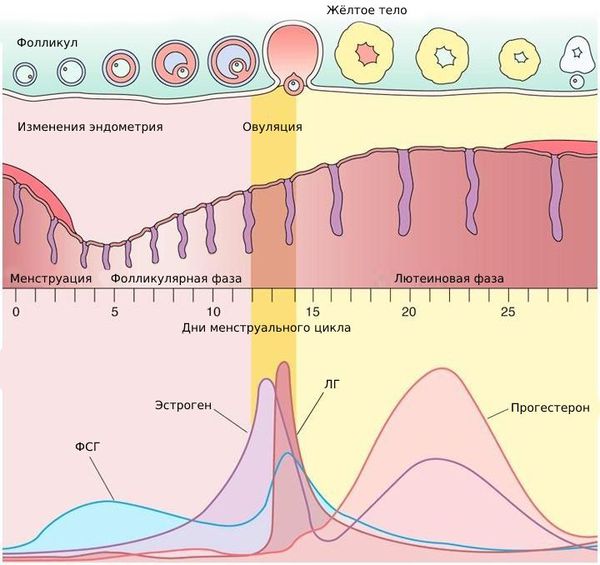
Каждой фазе менструального цикла соответствует определённый уровень этих гормонов. Если они в норме, то фолликул созревает и происходит овуляция. В дальнейшем наступает беременность, либо начинается менструация.
При дисфункции яичников процесс овуляции нарушается. Менструальный цикл сбивается и не проходит все необходимые фазы.
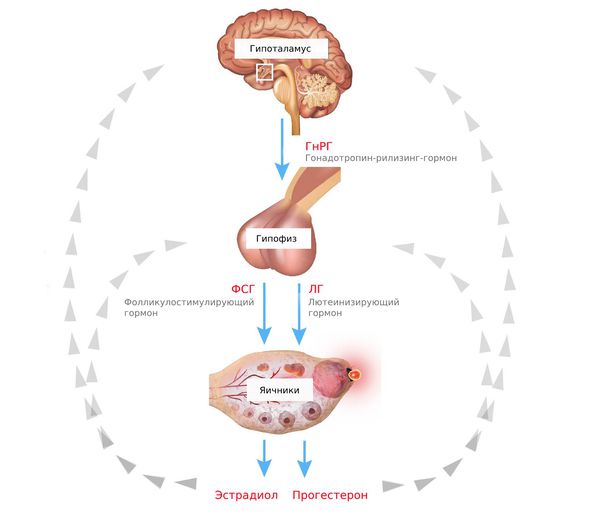
Подобные нарушения происходят при патологических изменениях в оси гипоталамус — гипофиз — яичники, которая является основой женской репродуктивной системы.
Гипоталамо-гипофизарно-яичниковая система передаёт сигналы от головного мозга главной эндокринной железе женских половых органов — яичникам — и получает от них обратную связь. Например, для СПКЯ характерна повышенная активность данной оси.
Правильная работа этой системы обеспечивает:
Классификация и стадии развития дисфункции яичников
Термин «дисфункция яичников» сборный, к нему относятся следующие состояния:
В зависимости от возраста пациентки выделяют:
Дисфункция также может быть физиологической:
Эти дисфункции не являются патологией и со временем проходят самостоятельно.
Недостаточность яичников по причине патологии:
По клиническому течению:
Признаки полового созревания: начало менструаций, рост молочных желёз, оволосение подмышечной области и лобка.
Осложнения дисфункции яичников
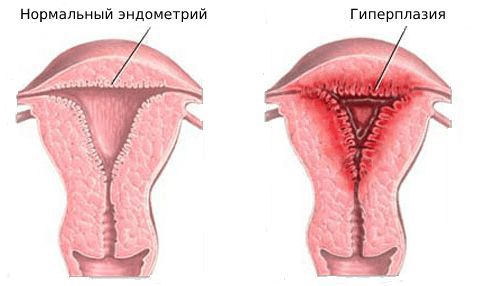
Гиперплазия эндометрия — это чрезмерное увеличения объёма и толщины внутренней оболочки матки. В отличие от рака эндометрия этот процесс является доброкачественным, но может приводить к повторяющимся кровотечениям.
Помимо нарушений со стороны репродуктивной системы, дисфункция яичников часто сопровождается:
Преждевременная недостаточность яичников связана с риском развития остеопороза и частыми переломами. Это вызвано тем, что при ПНЯ снижается уровень женских гормонов эстрогенов, замедляется обмен веществ и, как следствие, возникает дефицит минералов и витаминов.
Диагностика дисфункции яичников
Цель обследования — установить истинную причину дисфункции яичников.
Алгоритм диагностики состоит из трёх этапов:
У всех пациенток с нарушением менструального цикла и симптомами дефицита женских половых гормонов необходимо исключить ПНЯ.
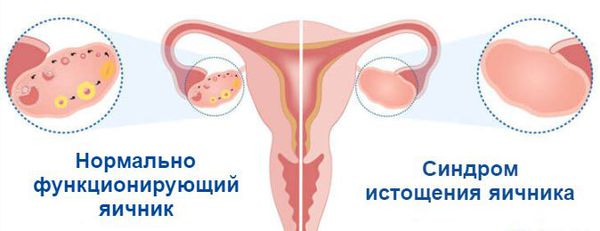
Диагностика синдрома истощения яичников
Признаки синдрома истощения яичников:
Диагностика синдрома поликистозных яичников
Методы диагностики СПКЯ:
Основной признак гиперандрогении — чрезмерный рост тёмных, жёстких и длинных волос на подбородке, верхней части груди, спине и животе. Акне и выпадение волос на голове не являются самостоятельными критериями СПКЯ, но их учитывают при сочетании с другими симптомами.
Нарушение овуляции можно заподозрить при продолжительности цикла менее 21 дня или более 35 дней.
Диагностика гиперэстрогении
Симптомы миомы матки разнообразны:
Эндометриоз проявляется мажущими кровянистыми выделениями коричневого цвета, которые начинаются за несколько дней до менструации. Задолго до её начала возникают сильные тянущие боли внизу живота.
Для выявления гиперэстрогении потребуются анализы крови на эстрадиол, ФСГ, свободный эстриол и прогестерон. Их результаты оценивает врач-эндокринолог или гинеколог-эндокринолог.
Лечение дисфункции яичников
Цели лечения дисфункции яичников:
Лечение гормональными контрацептивами
Если женщина не планирует беременность, то первая линия терапии при СПКЯ — комбинированные гормональные контрацептивы: оральные (КОК), пластыри и вагинальные кольца. Препараты снижают выработку яичниками мужских половых гормонов. Поэтому их применение особенно актуально для женщин с нарушениями менструального цикла, избыточным оволосением и акне. Гормональные контрацептивы являются препаратами выбора для коррекции проявлений СПКЯ, однако официально для этого они не зарегистрированы.
Лечение метформином
Лечение акне
Изотретиноин способен нарушать нормальный ход развития плода и вызывать у него пороки, поэтому при его приёме необходима контрацепция.
Критерии эффективности лечения:
После лечения женщинам, которые не заинтересованы в беременности, рекомендуются методы контрацепции. Их подбирают индивидуально с акушером-гинекологом.
Дисфункция яичников и планирование беременности
Если женщина планирует беременность, то основная цель лечения — восстановить овуляцию и менструальный цикл. Этого добиваются, применяя индукцию овуляции, — медикаментозную стимуляцию созревания яйцеклетки.
При неэффективности или невозможности использовать кломифена цитрат искусственная стимуляция проводится гонадотропинами (как правило, ФСГ) или рекомендуется хирургическое лечение — лапароскопия. Гонадотропины также применяются шесть циклов.
Показания к лапароскопии у женщин с бесплодием:
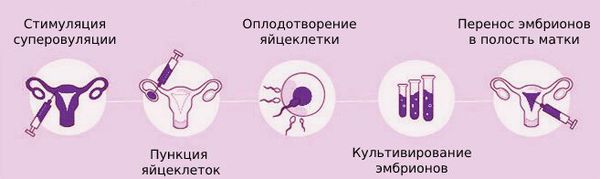
Если овуляция отсутствует через 12 недель после лапароскопии, то рекомендуется принимать кломифена цитрат. При его неэффективности в течение трёх месяцев можно использовать гонадотропины. Если вышеперечисленные методы не привели к беременности, а также при сопутствующих патологиях или необходимости преимплантационной генетической диагностики, применяют экстракорпоральное оплодотворение (ЭКО).
Дисфункция яичников и ЭКО
Преимплантационная генетическая диагностика позволяет выявить генетические заболевания эмбриона перед его переносом в слизистую оболочку матки. Проводится только в рамках программы ЭКО. Однако в рутинной практике метод не применяется — показаний для молодых пациенток со СПКЯ в программе ЭКО для такой диагностики нет.
При ЭКО частота наступления беременности на лечебный цикл у женщин со СПКЯ сопоставима с таковой у пациенток без этого заболевания.
Снижение веса
Для снижения веса при ожирении, избыточной массе тела и для профилактики сердечно-сосудистых заболеваний и сахарного диабета 2-го типа рекомендовано заниматься физическими упражнениями и соблюдать диету.
Изменение образа жизни для пациенток с ожирением позволит отсрочить развитие сахарного диабета.
При регулярных тренировках с частотой сердечных сокращений (ЧСС) более 80 % от максимальной у пациенток со СПКЯ повышается чувствительность к инсулину.
Максимальная ЧСС = 220 − возраст женщины
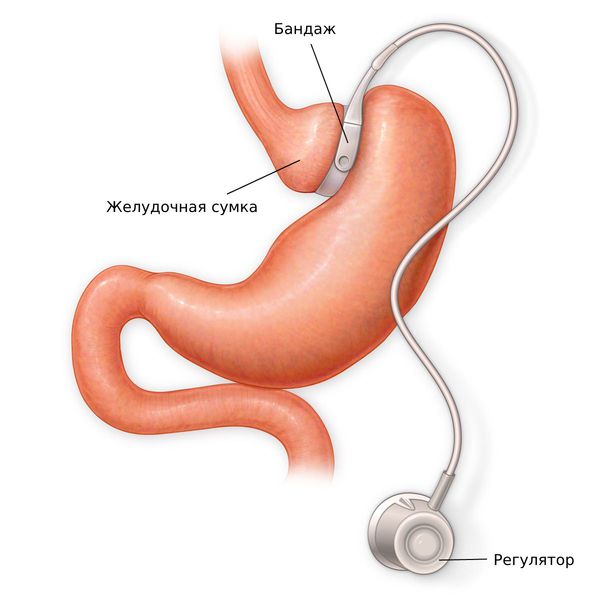
Виды бариатрических операций:
Лечение заместительной гормональной терапией
Недостаточность яичников вне зависимости от симптомов дефицита эстрогена — показание для непрерывного приёма заместительной гормональной терапии (ЗГТ). Препараты используются до менопаузы, после чего дозу пересматривают.
Для этого применяют следующие препараты:
Методы, которые с доказанной эффективностью восстановят функции яичников и способность к зачатию при ПНЯ, не разработаны. Несмотря на многообещающие результаты экспериментальных исследований, единственным надёжным способом забеременеть для таких пациенток пока остаётся ЭКО с донорскими яйцеклетками.
Прогноз. Профилактика
Прогноз при дисфункции яичников благоприятный. Однако ПНЯ негативно влияет не только на репродуктивную сферу, но и на качество жизни, общую заболеваемость и смертность женщин.
Снижение веса и регулярные физические упражнения помогут уменьшить тяжесть СПКЯ.
Специфических методов профилактики избытка женских половых гормонов и андрогенов не существует. Рациональное и сбалансированное питание, физическая активность и отказ от курения помогут избежать развития сопутствующих болезней.
Что такое синдром истощения яичников? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вихаревой М. А., врача УЗИ со стажем в 19 лет.
Определение болезни. Причины заболевания
Причинами заболевания могут быть несколько факторов. Первое место среди них занимает наследственность: если у матери была данная проблема, то с высокой долей вероятности она возникнет и у её дочери. Этот фактор вызван нарушением в половой Х-хромосоме. Именно в ней находится большинство генов, отвечающих за функционирование репродуктивной системы.
К генетическим дефектам, которые вызывают ранний «климакс», относятся:
На втором месте причин появления синдрома — негативное влияние факторов во время внутриутробного развития, когда у девочки идёт закладка фолликулов (части яичника). Приём беременной антибиотиков и других препаратов, которые не рекомендуются при беременности, перенесённое простудное заболевание — всё это откладывает отпечаток на репродуктивное здоровье девочки.
На третьем месте — оперативное вмешательство, например, удаление яичника или его части (резекция яичника), операция по удалению кисты, образования или эндометриоидного очага на яичнике. После удаления одного яичника второй работает усиленно, но этого бывает недостаточно, впоследствии развивается синдром истощения яичников.
Поддерживать функцию яичников очень важно для женщины. Контролировать данный процесс нужно с молодости. Строгая диета, малый вес, отказ от пищи — всё это приводит к разрушению нормальной работы яичников, происходит их разрушение и снижение функции.
Симптомы синдрома истощения яичников
Первым проявлением болезни является нарушение менструального цикла. На первом этапе задержки могут быть до 1-2 недель, а затем до 2-3 месяцев или полугода, вплоть до полного прекращения месячных. В такой ситуации нужно срочно обратиться к врачу. Зачастую женщины готовы пойти на любые жертвы, чтобы улучшить ситуацию, но самолечение, как правило, только ухудшает и ускоряет процесс. Поэтому в первую очередь необходимо посетить врача и сдать все анализы, чтобы правильно оценить ситуацию и начать лечение.
Вероятность того, что женщина при таком синдроме сможет забеременеть, всё же есть, но не большая. Так как синдром истощение яичников — длительный процесс снижения репродуктивной функции, временами менструальный цикл может возобновляться без какого-либо медицинского вмешательства. В этот период может произойти зачатие. Однако в дальнейшем возникает сложность в вынашивании ребёнка.
Патогенез синдрома истощения яичников
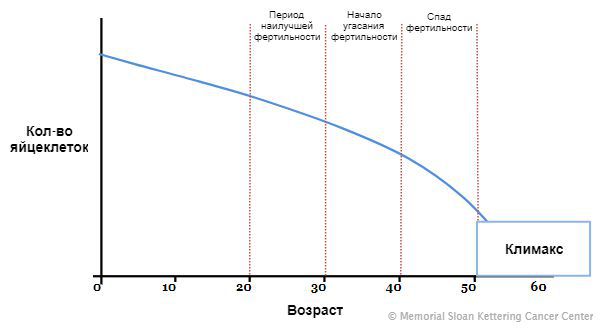
На седьмой неделе внутриутробного развития в организме девочки формируются яичники. В них, в зависимости от генетики, закладывается определённое количество яйцеклеток: обычно около одного миллиона. Их число со временем сокращается, так как новые яйцеклетки после формирования резерва уже не образуются, а уже существующие выделяются в овуляции и постепенно отмирают. Этот естественный процесс приводит к тому, что к 45 годам их количество снижается. Поэтому данный возраст считают окончанием репродуктивного периода. Как только запас яйцеклеток иссякает, яичники перестают вырабатывать женские половые гормоны, ежемесячные менструации прекращаются, и наступает климакс (менопауза) .
Классификация и стадии развития синдрома истощения яичников
В зависимости от причин возникновения синдром истощения яичников бывает двух типов:
Отдельно выделяют классификацию первичного синдрома истощения яичников. Она основана на клинических проявлениях и уровне фолликулостимулирующего гормона:
Также выделяют несколько стадий развития синдрома:
Осложнения синдрома истощения яичников
Со стороны сердечно сосудистой системы могут проявиться осложнения в виде гипертонических кризов (чрезмерного повышения артериального давления), инсультов и инфарктов в молодом возрасте. Проявляются эти осложнения болью в сердце, головной болью, нарушением сознания и координации.
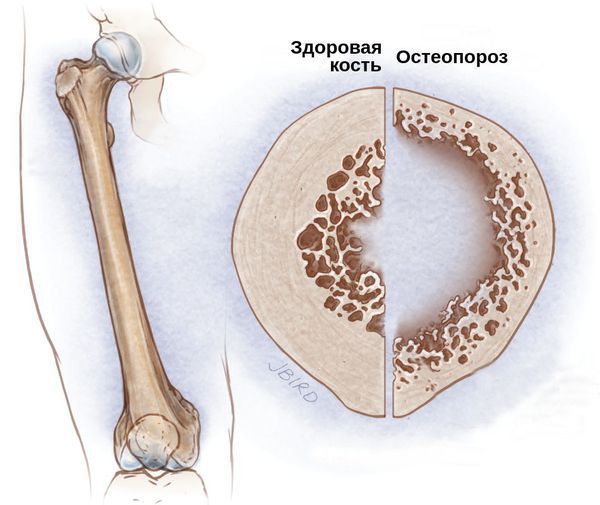
Со стороны костной системы возможны переломы шейки бедра, патологические переломы различных остей и позвоночника, грыжи и осложнённые формы остеохондроза. Развитие подобных осложнений связано с гормональным дисбалансом. Из-за дефицита половых гормонов костный метаболизм начинает ускоряться, что приводит к преобладанию процесса резорбции — разрушения костных тканей и, следовательно, к остеопорозу и переломам.
В самых тяжёлых случаях при отсутствии лечения возникают все перечисленные осложнения.
Диагностика синдрома истощения яичников
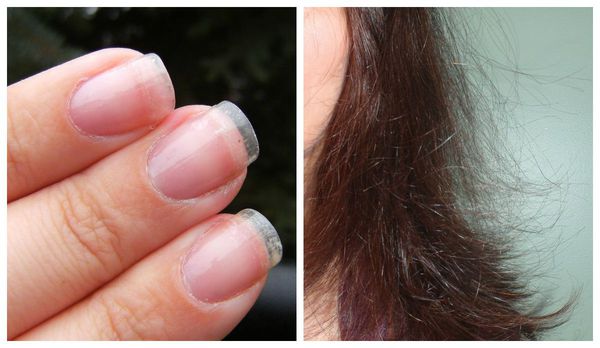
Первичную диагностику осуществляет врач акушер-гинеколог. Он собирает жалобы, изучает историю болезни (анамнез), проводит осмотр. Всё это позволяет заподозрить синдром истощения яичников. Пациентка с таким синдромом выглядит, как правило, старше своих лет: у неё появляются преждевременные морщины, волосы становятся тонкими, безжизненными, тусклыми, ногти — ломкими.
Для подтверждения диагноза необходимо сдать кровь для определения уровня нескольких гормонов: фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ) и эстрадиола. Анализ крови на ФСГ, ЛГ и эстрадиол нужно делать 2-3 раза независимо от цикла. Кровь сдаётся один раз в неделю. На наличие синдрома будет указывать повышение ФСГ, ЛГ и снижение эстрадиола.
Женщинам с семейным анамнезом раннего «климакса» требуется генетическое консультирование для изучения кариотипа женщины (набор хромосом). В рамках данного исследования необходимо сдать кровь из вены.
Лечение синдрома истощения яичников
Основные цели гормонотерапии:
Побочные эффекты гормонотерапии :
Противопоказания к заместительной гормонотерапии:
Физиотерапевтические процедуры также показаны при выявлении раннего «климакса». Они включают в себя:
Прогноз. Профилактика
Если женщина не планирует зачатие ребёнка, ей необходимо продолжать приём гормональных средств до тех пор, пока не наступит естественный климакс. Вылечить бесплодие и восстановить фертильность при синдроме истощения яичников крайне сложно. Наступление беременности у женщин с таким диагнозом возможно только благодаря ЭКО с использованием донорской яйцеклетки. Но если изменения в эндометрии (внутреннем слое матки) из-за гормональных нарушений уже стали необратимыми (атрофическими), то и эту программу выполнить не удастся.
Для профилактики данного заболевания беременная женщина должна внимательно следить за своим здоровьем и стараться оградить свой организм от вредных внешних факторов. Особенно это касается тех, кто вынашивает девочку, так как основной причиной развития синдрома являются заболевания, возникшие у плода во время внутриутробного развития. Саму новорождённую девочку по возможности нужно также ограждать от инфекционных заболеваний и стресса.
С целью профилактического осмотра нужно минимум два раза в год обследоваться у гинеколога. Это позволит выявить синдром на ранних стадиях заболевания и вовремя начать лечение.