Не снимается приступ астмы что делать
Что делать, если во время приступа астмы под рукой не оказалось ингалятора?
Во время приступы астмы страшно становится не только человеку, с которым он произошел, но и окружающим его людям. А если у больного не оказалось с собой ингалятора, то и вовсе всех может охватить настоящая паника. Сегодня мы поговорим о том, что же делать в таком случае, и как спасти жизнь человека?
Невзирая на то, какой стадии приступ, вам в любом случае следует сразу вызвать скорую помощь. Сделайте все возможное, чтобы облегчить дыхание. В первую очередь ослабьте на пострадавшем галстук, расстегните рубашку, снимите тесную водолазку. Ничего не должно стягивать его грудную клетку. Откройте все окна в помещении. Необходимо, чтобы астматику не было душно.
До приезда бригады медиков, нагрейте воду, вылейте ее в тазик или любую другую емкость и поместите туда ноги больного. Увеличение влажности воздуха и пар поспособствуют облегчению дыхательного процесса. Приступы сухого кашля должны прекратиться.
Помимо всего прочего для улучшения состояния больного рекомендуется применение одного из антигистаминных средств. Чаще всего используют Фенистил. Этот пункт обязателен, если у вас есть подозрение, что приступ удушья был спровоцирован аллергическими процессами.
Если человеку все еще тяжело дышать, то следует помочь ему принять специальную позу. Для этого он должен удобно сесть, наклониться вперед и соприкоснуться ладонями с полом. Не будут лишними и дыхательные упражнения. Помимо того, что больной начнет легче дышать, этот способ поможет справиться с панической атакой.
Если вы находитесь далеко от аптеки и не можете быстро купить ингалятор, то необходимо выпить любой напиток, в котором содержится кофеин! Во время приступа астмы лучше всего подойдет один из энергетических напитков. В крайнем случае, заварите достаточно крепкий кофе либо чай.
#нацпроектдемография89
«Ловушки», в которые можно угодить при лечении бронхиальной астмы
Рисунок 1. Зачастую у больных астмой снижены виды на будущее, хотя некоторые склонны недооценивать тяжесть симптомов своего заболевания Какова дифференциальная диагностика между бронхиальной астмой и ХОЗЛ? С чем связаны возможны
 |
| Рисунок 1. Зачастую у больных астмой снижены виды на будущее, хотя некоторые склонны недооценивать тяжесть симптомов своего заболевания |
Какова дифференциальная диагностика между бронхиальной астмой и ХОЗЛ?
С чем связаны возможные ошибки в диагностике?
Какова основная роль b-агонистов в терапии бронхиальной астмы?
Как назначаются кортикостероиды?
Несмотря на возросшую компетентность врачей и доступность эффективных методов лечения, смертность от бронхиальной астмы остается высокой. Предотвратить многие смертельные исходы и даже избежать большинства случаев госпитализации можно было бы при проведении правильного лечения.
Необходимо помнить, что ведение больных астмой — процесс сложный и длительный.
Недооценка степени несостоятельности дыхания. Тяжесть состояния пациента и степень несостоятельности его дыхательной системы можно не распознать, если пренебречь тщательным выяснением всех проявлений болезни и построением диаграммы измерений максимальной скорости потока (МСП) выдыхаемого воздуха.
Зачастую у больных астмой снижены виды на будущее, хотя некоторые и склонны недооценивать серьезность симптомов своего заболевания. Чтобы выявить такую недооценку, нужно подробно расспросить пациента, бывает ли у него кашель или хриплое дыхание ночью или при физической нагрузке.
Если пациентам не удается достичь наилучшей возможной функции легких, то для коррекции этого состояния необходимо для начала вычислить нормальную МСП выдыхаемого воздуха для данного пациента, пользуясь диаграммой, прилагаемой к пикфлуометру.
Если измеренная МСП более чем на 20% меньше вычисленной, стоит провести исследование обратимости этого состояния, что делается путем сопоставления МСП или жизненной емкости легких (ЖЕЛ) до и после лечения.
Необходимая терапия может состоять всего лишь в однократном приеме бронходилятатора, но если это не увеличивает МСП на 20%, то есть до вычисленного уровня, могут понадобиться более серьезные меры, например трехнедельный курс системных кортикостероидов (30 мг преднизолона в день для взрослых). Таким образом выясняется наилучший достижимый уровень МСП, на который ориентируются в последующем лечении.
Иногда пациенты сообщают об уменьшении одышки, но при этом значения МСП не изменяются. В таких случаях необходимо провести измерение ЖЕЛ с помощью спирометра, которое может подтвердить улучшение, не определяемое по МСП (рис. 2). Спирометрами в настоящее время укомплектованы все врачебные приемные.
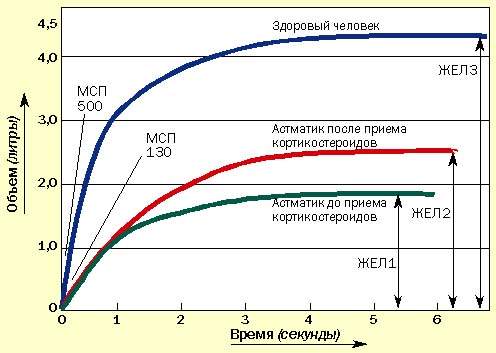 |
| Рисунок 2. Изменение ЖЕЛ под влиянием курса кортикостероидов. МСП может не измениться, но увеличение ЖЕЛ свидетельствует об улучшении состояния |
Бронхиальная астма, замаскированная под хроническое обструктивное заболевание легких (ХОЗЛ). Страдающие одышкой пациенты, которым поставлен диагноз ХОЗЛ или эмфизема, могут иметь скрытый бронхоспастический элемент, обусловленный бронхиальной астмой.
Таким пациентам необходимо провести исследование обратимости процесса, как описано выше. Любое улучшение функции легких можно поддержать, проводя адекватное лечение бронхиальной астмы. При отсутствии улучшения легочной функции назначение кортикостероидов ничем не оправдано, а только приводит к нежелательным побочным эффектам, таким как остеопороз.
Что должен помнить врач, наблюдающий больных с бронхиальной астмой
Постоянный прием b-агонистов короткого действия. Показано, что лечение астмы постоянным приемом b-агонистов увеличивает гиперреактивность легких и утяжеляет бронхиальную астму [1]. Если пациент использует b-агонисты скорее регулярно, чем случайно, их применение должно сопровождаться назначением ингаляционных кортикостероидов или, если кортикостероиды уже применяются, увеличением их дозы до достаточной, чтобы контролировать астму. Таким образом, b-агонисты оставляют на случаи одышки и хрипов.
Последние методические указания по лечению бронхиальной астмы в Британии рекомендуют начинать с высокой дозы ингаляционных или системных кортикостероидов для достижения быстрого контроля, затем постепенно снижать дозу до минимальной, обеспечивающей нормальное самочувствие пациента и оптимальные значения МСП или ЖЕЛ на фоне минимального применения бронходилятатора (рис. 3). Быстрое облегчение состояния, достигаемое при применении кортикостероидов, улучшает настроение пациента и увеличивает его доверие к лечению.
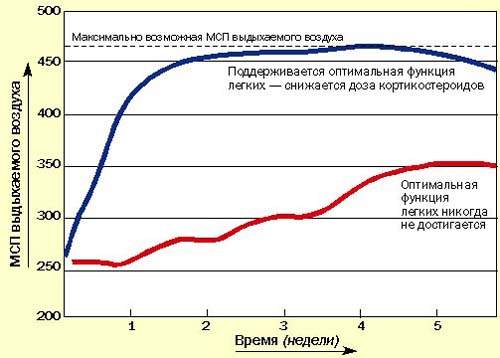 |
| Рисунок 3. Рекомендуется начинать с высоких доз кортикостероидов, а затем постепенно снижать дозу до минимальной (оптимальные значения МСП или ЖЕЛ) |
Последние данные свидетельствуют о том, что назначать кортикостероиды нужно как можно раньше всем астматикам, и не только для контролирования симптомов, но и для предотвращения прогрессирующих структурных повреждений легких, обусловленных хроническим воспалением [2,3]. Это означает, что кортикостероиды следует предпочесть b-агонистам, как только диагноз подтверждается МСП-диаграммой. b-агонисты остаются препаратами резерва на крайний случай.
Возможность альтернативного лечения. Хотя ингалируемые кортикостероиды должны быть краеугольным камнем в лечении астмы, в случаях, трудно поддающихся лечению, можно использовать и некоторые другие препараты. Доказано, что противовоспалительным эффектом обладают теофиллины в достаточно небольших дозах, но надо учитывать в каждом индивидуальном случае их возможное взаимодействие с другими препаратами.
Пожилым пациентам целесообразно назначать ипратропиум. Иногда оказываются эффективными недокромил и кромогликат.
Бронходилятаторы длительного действия, такие как сальметерол, могут облегчать состояние, особенно ночью, блокируя бронхоконстрикторные механизмы. Однако необходимо, чтобы все вышеперечисленные препараты сопровождались применением адекватных доз кортикостероидов.
Техника ингаляции. Нужно добиться, чтобы у пациентов выработались правильные навыки обращения с ингалятором. Врач должен помочь подобрать тот тип ингалятора, который наиболее удобен пациенту, и проверить его работоспособность. Для этого в кабинете врача должен быть полный набор ингаляторов.
Спейсеры. Применяемые вместе с аэрозольными ингаляторами, спейсеры облегчают проникновение препарата в легкие и снижают как накопление его в глотке, так и системное всасывание за счет проглатывания.
Спейсеры помогают координировать выброс препарата со вдохом. Это особенно важно при ингалировании кортикостероидов. Так как кортикостероиды применяются только дважды в день, громоздкий спейсер можно хранить дома.
Спейсеры обеспечивают лучшее накопление препарата в легких, чем распылители. Необходимо правильно их применять: встряхнуть ингалятор, чтобы лекарство смешалось с носителем, и однократно впрыснуть смесь с последующим скорейшим вдохом [4].
Триггерные факторы. Нераспознанные триггерные факторы могут быть и дома, и на работе, и на отдыхе, то есть практически в любом месте. Выявить источник поможет анамнез. Например, при профессиональной бронхиальной астме состояние улучшается во время отпуска и в выходные дни. Отсутствие раздражителя уменьшает или устраняет проявления болезни и снижает необходимость в лекарствах.
Проблемой, которую часто не принимают во внимание, может быть пассивное курение. Такие препараты, как b-блокаторы и нестероидные противовоспалительные средства (НПВС), также могут вызывать астму.
Использование распылителей (небулайзеров) без фоновой кортикостероидной терапии. При лечении острого астматического приступа без назначения пероральных кортикостероидов все еще используют распылители, которые обеспечивают проникновение более высокой дозы b-агонистов. Это действительно снимает бронхоспазм, но поскольку высокая доза b-агонистов не воздействует на сопутствующий воспалительный процесс, необходимо сразу же дать больному кортикостероиды внутрь, чтобы предотвратить нарастание приступа; эффект бронходилятаторов снижается по мере увеличения отека слизистой.
Если тяжесть приступа такова, что требуется небулайзер, необходимо назначить системные кортикостероиды. Даже при умеренном приступе бронходилятаторы сами по себе приносят лишь временное облегчение и есть опасность повторения приступа — возможно, глубокой ночью!
Несвоевременное назначение оральных кортикостероидов. Если не проводить противовоспалительной терапии, у больных нарастает отек слизистой, что приводит к повторению приступов. Такие пациенты часто нуждаются в госпитализации и назначении высоких доз кортикостероидов в течение нескольких дней, прежде чем у них наступит стабилизация состояния.
Пациенты, подверженные быстроразвивающимся приступам, нуждаются в как можно более раннем назначении кортикостероидов и бронходилятаторов. Они должны уметь распознавать ухудшение состояния, всегда иметь под рукой кортикостероиды и знать, как их использовать. Не следует заставлять этих пациентов дожидаться прихода к ним врача (рис. 4).
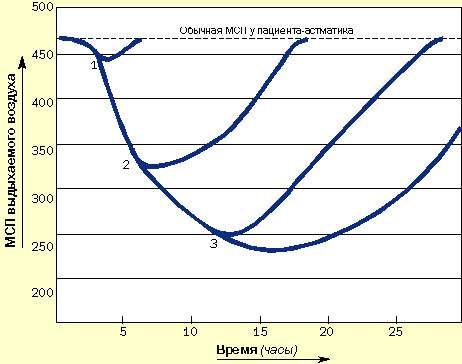 |
| Рисунок 4. Зависимость развития острых приступов от времени назначения кортикостероидов и как результат применения длительных курсов системной кортикостероидной терапии. (1) Кортикостероиды назначены сразу после возникновения приступа: выздоровление наступает быстро. (2) Кортикостероиды назначены через 6 часов: выздоровление замедлено. (3) Кортикостероиды назначены позже чем через 12 часов: приступ тяжелый и длительный, выздоровление наступает медленно |
Пациенты с постепенным развитием приступов могут подождать и посмотреть, помогает ли увеличенная доза ингаляционных кортикостероидов в сочетании с бронходилятаторами.
Неадекватный курс системных кортикостероидов. Иногда назначенные кортикостероиды отменяют до полного купирования приступа, что ведет к сохранению гиперреактивности бронхов и очередному приступу.
Подобная цепь событий может привести пациента к ложному заключению, что у него бронхиальная астма, трудно поддающаяся лечению.
Ситуацию можно исправить длительным курсом кортикостероидов, продолжающимся в течение нескольких дней после стабилизации состояния, и снижением их дозы постепенно до достижения минимальной поддерживающей.
Прекращение наблюдения за пациентом после острого приступа или госпитализации. Трудности возникают при отмене системного кортикостероида и назначении ингаляционного. В этот переходный период необходимо тщательное наблюдение; по достижении стабилизации состояния дозу ингалируемого кортикостероида постепенно снижают до минимально необходимой, чтобы заболевание никак себя не проявляло и функция легких была оптимальной.
Целью последующего лечения становится поддержание наивысшей МСП, достигнутой в больнице после курса системных кортикостероидов.
Консультация, проведенная через некоторое время после выписки, дает хорошую возможность проверить план ведения пациента, выяснить, что не так, и внести соответствующие поправки.
Кашель и хрипы с гнойной мокротой иногда принимают за легочную инфекцию. Однако мокрота больных астмой содержит гораздо больше эозинофилов, чем полиморфных клеток и бактерий. В пожилом возрасте левожелудочковая недостаточность и сердечная астма должны наводить на мысль о предшествующей бронхиальной астме. Будьте осторожны с b-блокаторами!
Внезапная одышка может быть обусловлена пневмотораксом или легочной эмболией. Хрипы встречаются при туберкулезе легких, бронхиальной карциноме или инородном теле и могут быть четко локализованы. Следовательно, у любого пациента с астмой, развившейся во взрослом возрасте, необходимо провести рентгенологическое исследование органов грудной клетки.
После установления диагноза основная цель врача — освободить пациента от проявлений болезни и оптимизировать функцию легких, а также установить контроль за болезнью. Для этого специально обученный медперсонал должен обучать больных и проверять правильность выполнения ими всех назначений.
Конечно, в некоторых случаях это может оказаться затруднительным, однако план предписанных действий способно усвоить абсолютное большинство больных.
Все пациенты должны:
Литература
1. Sears M. R., Taylor D. R. et al. Regular inhaled b-agonist treatment in bronchial asthma. Lancet 1990;336:1491–1396.
2. Tari Haahtela et al. Comparinson of terbutaline with budesonide in newly detected asthma. N Engl J Med 1991;325:388–392.
3. Redingon A. K., Howarth P. H. Airway remodelling in asthma. Thorax 1997;52:310–312.
4. O’Callaghan C., Barry P. Spacer devices in the treatment of asthma. BMJ 1997;314:1061–1062.
Спирометрия при хронической бронхиальной астме
Бочкообразная грудная клетка при хронической бронхиальной астме возникает из-за задержки воздуха в периферических отделах легких, что приводит к постоянному поддержанию грудной клетки в состоянии вдоха. Задержанный воздух не выдыхается и бесполезно занимает большую часть легких (остаточный объем). Это снижает объем воздуха (жизненную емкость легких), входящего в легкое.
Воздух задерживается из-за хронического воспаления, вызывающего отек слизистой периферических бронхиол. При лечении кортикостероидами отек спадает и воздух высвобождается. Это доказывается увеличением ЖЕЛ, определенной спирометрически. МСП может не изменяться (см. рис. 2.)
Обратите внимание!
Приступ астмы
Хроническая астма/ХОЗЛ
Приступ астмы
Если человек рядом сильно кашляет или хрипит, ему тяжело дышать, у него синеют губы, это может быть приступ астмы. Такое состояние очень опасно, если оно развилось, важно сразу же вызвать скорую помощь. Пока она не приехала, человека нельзя оставлять одного. О том, как правильно действовать при приступе астмы, читайте в нашей статье.
Приступ астмы: особенности
Согласно данным ВОЗ, астмой болеет больше 330 млн. человек в мире [1]. В России от этого заболевания страдает 6,9% взрослых и 10% детей [2]. Бронхиальная астма — распространенная и опасная болезнь. Важно знать, как правильно оказывать помощь человеку при ее приступе.
5 фактов об астме
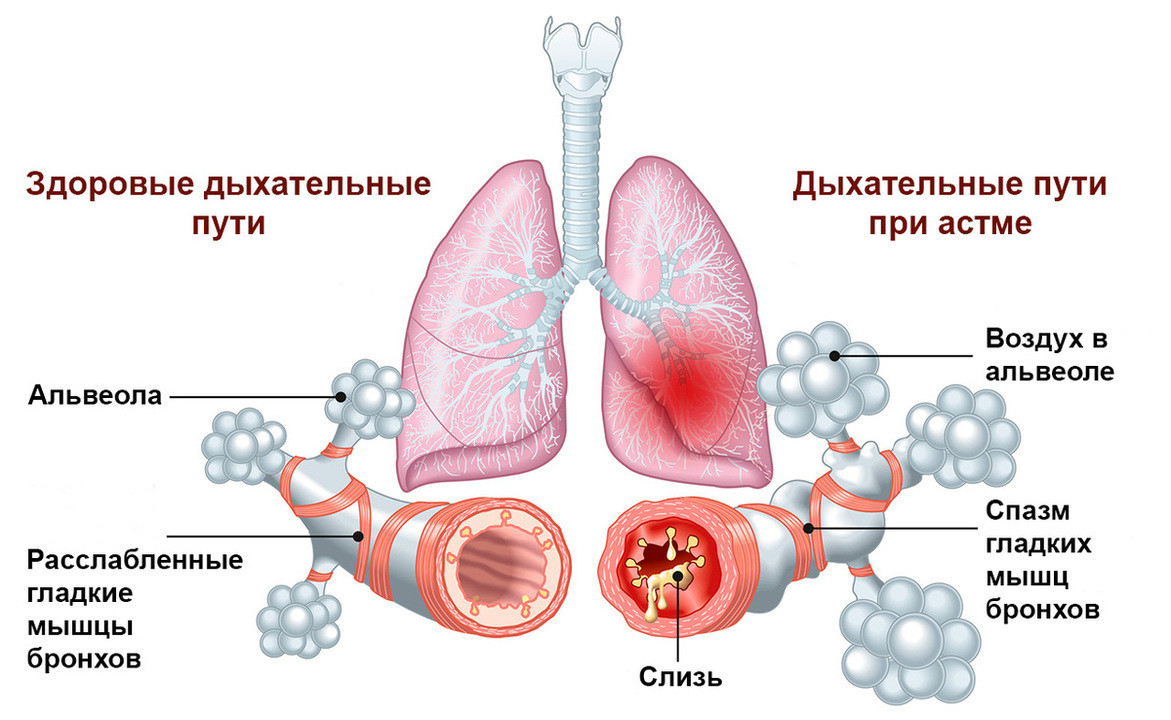
Астма — заболевание дыхательных путей. Оно может появляться и у взрослых, и у детей. При этой болезни из-за хронического воспаления бронхи отекают и сужаются. Это затрудняет поступление воздуха. При обострении астмы начинается бронхоспазм. Просвет мелких бронхов сужается еще сильнее, доступ кислорода почти прекращается, и человек начинает задыхаться (рис.1). Такие приступы могут развиваться медленно, за несколько дней, или быстро, быть легкими или очень тяжелыми. Приступ астмы может привести к смерти. Он требует срочной медицинской помощи.
Приступ удушья при астме провоцируют триггеры — факторы, вызывающие обострение. У каждого человека, болеющего бронхиальной астмой, свой набор триггеров. Необходимо знать и избегать их, чтобы приступы происходили как можно реже (рис. 2).

Существует несколько самых распространенных триггеров. Среди них:
Также вызывать бронхоспазм могут: вдыхание холодного воздуха, некоторые продукты, ароматизаторы, медикаменты, занятия спортом или физические нагрузки, при которых частота дыхания увеличивается. У ребенка причиной приступа может стать простуда, дым или резкие запахи, плач, смех, участие в подвижных играх.
Симптомы
Приступ астмы может продолжаться всего несколько минут. В других случаях бронхоспазм оказывается затяжным, он развивается постепенно и может сохраняться на несколько дней. Чем раньше удастся распознать приступ и начать лечение, тем легче он пройдет, тем меньше у него будет последствий.
Среди основных признаков острого бронхоспазма:
Также важно знать и различать три стадии приступов бронхиальной астмы:
Важно! Приступы не всегда развиваются одинаково: например, стадии предвестников может и не быть, а набор симптомов может быть разным. Самыми характерными признаками астмы считают кашель, свистящее затрудненное дыхание и давление в груди. Такие же симптомы могут быть и у других болезней легких, поэтому при их появлении важно проконсультироваться с терапевтом или пульмонологом и пройти обследование.
Первая помощь
Если у вас или человека рядом с вами начинается приступ астмы, первое, что нужно сделать — вызвать скорую медицинскую помощь. Пока она не приехала, человека нельзя оставлять одного. Нужно успокоить его, помочь ему принять удобное положение (сидя или стоя с наклоном вперед и с опорой широко расставленными руками на стол или на колени). При бронхоспазме человеку нужно больше воздуха. Чтобы обеспечить его доступ, расстегивают или снимают тесную одежду, открывают окна, если человек находится в помещении. Если у него есть ингалятор, нужно помочь ему достать и использовать его. После этого можно вместе с ним контролировать дыхание, стараясь, чтобы вдохи и выдохи были равномерными, глубокими, не слишком частыми. Если приступ не проходит, использовать ингалятор можно несколько раз с интервалом около 15 минут.
Чем снять приступ?
Для оказания неотложной помощи при приступе бронхиальной астмы используют препараты трех групп:
Конкретные препараты для купирования приступа бронхиальной астмы должен назначать лечащий пульмонолог. Он учтет особенности течения болезни, частоту и продолжительность приступов, реакцию пациента на использование лекарств тех или иных групп, состояние его здоровья. Нельзя самостоятельно выбирать препараты для ингаляции при бронхоспазме. Это может ухудшить состояние. Чтобы эффективно контролировать течение болезни, быстро и безопасно снимать ее приступы, важно использовать лекарства, подобранные врачом, а также тренироваться правильно применять ингалятор.
Как снять приступ без лекарств?
Существует несколько способов, помогающих снять приступ бронхиальной астмы:
Что делать, если нет ингалятора?
Если известно, какой триггер спровоцировал приступ, нужно исключить его действие: выйти из помещения или открыть окна, убрать источник аллергии. Специалисты дают и другие рекомендации (видео 1):
Видео 1. Что делать при приступе астмы, если нет ингалятора? Отвечает Жукова Дарья Григорьевна, врач аллерголог-иммунолог, сотрудник ЦБК РАН
Что делать, если перед вами человек с приступом
Если у человека рядом начинается приступ астмы, нужно действовать быстро и в следующем порядке:
Как избежать приступов?
Если у человека уже есть бронхиальная астма, ему важно принимать лекарства, назначенные врачом, соблюдать его рекомендации. Продолжать лечение нужно даже в том случае, если симптомов почти нет. Если они усиливаются, если приступы становятся более тяжелыми или происходят чаще, нужно встретиться с лечащим пульмонологом и получить новые назначения.
Для профилактики бронхоспазма нужно:
Заключение
Приступ бронхиальной астмы может начаться неожиданно. Если он протекает тяжело, это может быть опасным для жизни. При приступе важно сразу же вызвать скорую медицинскую помощь, а также принять меры для того, чтобы снять бронхоспазм: воспользоваться ингалятором, принять удобное положение и постараться дышать глубже и медленнее.
Затянувшийся приступ бр. астмы
Великолепная статья доктора Снаута, посвященная купированию затянувшегося приступа бронхиальной астмы. Написана простым языком без излишеств типа ссылок на литературу и др.- только личные наблюдения и данные опыта работы на 03.
Dr.Snaut, врач-реаниматолог бригады интенсивной терапии.
Тактика врача скорой помощи при затянувшемся (некупирующемся) приступебронхиальной астмы.
Работая врачом «скорой помощи», я нередко сталкиваюсь с не полностью проведённой или вообще неправильно выбранной терапией при приступе бронхиальной астмы. Разбираю типичные ошибки наших коллег по пунктам:
1. Мало уделяется внимания вопросам анамнеза — сколько раз в течение последних 12 часов пациент пользовался ингалятором, принимал таблетированные препараты, в какой дозе; какие лекарства не переносит (некоторые астматики имеют непереносимость ксантинов — того же эуфиллина!), сколько раз за последние сутки возникали приступы (есть ли тенденция к учащению и утяжелению приступов).
2. Неоправданно широкое применение адреналина.
3. Практически никогда не делается гепарин.
4. Не проводится в большинстве случаев инфузионная терапия.
5. Гормоны применяется в абсолютно недостаточных дозах (30-60 мг преднизолона).
6. Часто делается димедрол, супрастин или тавегил.
7. Не даётся кислород.
8. Вопрос о госпитализации не ставится или ставится в поздние сроки, когда больному фактически уже необходимо реанимационное пособие.
А теперь давайте разберём всё на конкретном примере. Про разные экзотические препараты и небулайзеры я упоминать не буду — знаю, что их просто нет в нашей российской глубинке и в ближайшие годы они там не появятся, (дай Бог, хотя бы, чтобы Интернет стал доступен всем нашим рядовым докторам, не говоря про разные монографии!) — буду говорить лишь про тот минимум, который есть у большинства.
Итак, дан больной Х: 50 лет, страдает бронхиальной астмой смешанного (атопического и инфекционно-аллергического) генеза. За последние сутки было четыре приступа, дважды вызывал «скорую», которая делала ему инъекции: в/в 10 мл 2,4 % р-ра эуфиллина, супрастина 1 мл в/м (sic!), адреналина 0,6 мл п/к, приносивших временное облегчение. Госпитализация не предлагалась. Ингалятором пациент пользовался за сутки около 15 раз — последние несколько раз практически без эффекта. Объективно при осмотре: положение вынужденное, ортопное, ЧДД 37-38, АД 170/100 мм рт. ст. (норма — 140/80), Р 120 уд/мин., в лёгких множественные сухие хрипы, с участками разной их интенсивности.
Давайте на пару минут отвлечёмся от нашего пациента и чуточку порассуждаем. Перед нами явное обострение бронхообструктивного синдрома, в финале которого маячит астматический статус. Следовательно, терапия должна проводиться «с опережением» и, желательно, в условиях стационара — повторный вызов к больному с приступом бронхиальный астмы является показанием для госпитализации! Что делали предыдущие бригады СМП? «Снимали синдром бронхообструкции» — скажете вы. Правильно, снимали. Только снимали «по-студенчески» — т.е. слепо следуя справочнику Машковского и учебнику фармакологии для III курса, не осмысливая клинической ситуации… Некоторые употребляют в таких случаях ещё слово «фельдшеризм». Я не люблю этот термин и считаю его неправильным и унизительным для наших коллег-фельдшеров: грамотный фельдшер во сто крат полезнее иного безграмотного доктора. Но это уже лирика… Итак, мы помним, что наш пациент многократно пользовался ингалятором. Отсюда вывод — его адренорецепторы в бронхах уже заблокированы или близки к этому. Следствием применения адреномиметиков (изадрина, астмопента, адреналина) в этих условиях может явиться или полная рефрактерность к нашим действиям или же обратный эффект, описанный в клинической литературе под названием «синдром рикошета», когда повторное введение адреномиметиков при приступе бронхиальной астмы вызывает не снятие брохообструкции, а её усугубление. Следовательно, применение адреналина было неоправданно. А антигистаминные препараты просто противопоказаны: практически не влияя на течение приступа, они повышают вязкость легочного секрета, что, естественно, утяжеляет состояние больного. Подытожим — кроме эуфиллина, ни один из препаратов этому пациенту показан не был. А что же надо было делать? Вернёмся к нашему пациенту и будем по ходу комментировать свои действия.
Первое — улучшить микроциркуляцию. Для этой цели больному необходимо в/в болюсно ввести 5 000-10 000 ЕД гепарина (1-2 мл) и наладить в/в введение плазмозамещающих средств: 0,9% р-р хлорида натрия или 5% р-р глюкозы (если в анамнезе нет сахарного диабета) со скоростью около 120 капель в минуту. Общий объём переливаемых растворов — от 800 до 1500 мл. Конечно, это вопрос надо решать в каждом конкретном случае индивидуально… Хочу добавить, что такая методика иногда даже без применения бронхолитиков и гормонов позволяет часто или купировать приступ, или значительно его ослабить.
Второе — применить глюкокортикостероиды. Стартовая доза преднизолона — не менее 90-120 мг (30 мг/мл), которая может быть увеличена в 2 раза (нужно ориентироваться на клинику, а не на цифры); суточная доза может достигать 1000 мг. Препаратом выбора также является дексазон, который активнее преднизолона в 7 раз и, соответственно, может применяться в меньшей стартовой дозе — 16 мг (4 мл).
Третий вопрос, который уже надо решать в каждом случае индивидуально — вопрос о повторном введении эуфиллина. Наш больной уже получил его суточную дозу в/в (не считая того, что он принимал сам в таблетках).
Если нет склонности к нарушениям ритма и мерцательной аритмии (особенно у больных пожилого возраста), то введение эуфиллина можно продолжить, разведя 10-15 мл 2,4% р-ра на 100-200 мл физиологии и вводя капельно, наблюдая за больным. При появлении нарушений ритма (или их нарастании) инфузию эуфиллина следует прекратить.
Четвёртое — кислородотерапия. Да, не хочется тащить иной раз из машины этот тяжеленный КИ-4 (АН-8 или «Кокчетав» кажутся пушинками по сравнению с этим агрегатом!), но уж, как говориться, «лечить — так лечить». Уменьшение гипоксии ведёт к снижению перевозбуждения дыхательного центра и меньшей нагрузке на дыхательную мускулатуру, сокрашению ЧДД, что способствует снятию бронхоспазма.
Ещё раз хотелось бы вернуться к вопросу об адреналине: его применение у пожилых людей или гипертоников должно проводиться крайне осторожно, под контролем АД, когда уже другие препараты не эффективны или противопоказаны.
Один маленький нюанс применения кортикостероидов в/в: нередко, если вводить чистый, неразведённый, раствор преднизолона, то у больного возникает чувство жара, может быть даже тошнота и однократная рвота. Данный побочный эффект в основном (по моим наблюдениям) возникает у молодых, астеничных лиц с исходной гипотонией, чьё рабочее АД не превышает 100/60 мм рт. ст. Поэтому для подстраховки преднизолон лучше разводить 10-20 мл физиологического раствора.
Три строчки для врачей-реаниматологов: резкое снижение АД, нарастание угнетения сознания и ЧДД 50 и более в 1 минуту (у взрослого) — показания для срочной интубации при спонтанном дыхании и перевода больного на ИВЛ!

