Не пальпируются что это
Пальпация щитовидной железы
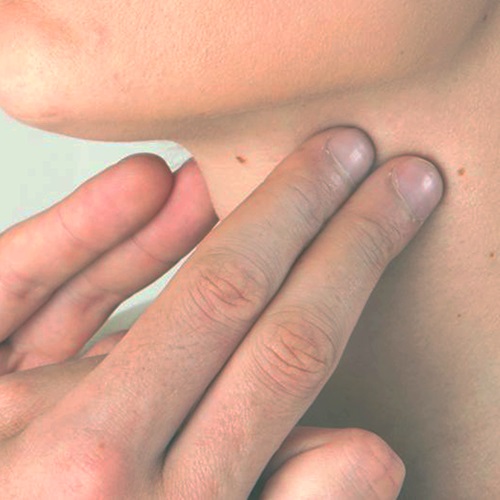
В современной эндокринологической практике пальпация применяется реже, чем в период, предшествовавший широкому внедрению ультразвуковой диагностики. УЗИ большей частью заменило и вытеснило ручной способ исследования железы. Безусловно, пальпация значительно уступает УЗИ в оценке расположения, размеров (объёма) и внутреннего строения щитовидной железы. Тем не менее, пальпация всё ещё не исключена из спектра эндокринологического обследования. Преимущества пальпации заключаются в:
• предварительной диагностике щитовидной железы в тех условиях, когда отсутствует возможность проведения УЗИ, в том числе при массовых обследованиях;
• оценке консистенции ткани щитовидной железы, её смещаемости, определении болезненности и иной чувствительности (в этом пальпация превосходит все прочие способы диагностики). Эти особенности важны не всегда, но помогают диагностике при остром тиреоидите, некоторых вариантах узлового зоба и тиреоидите Риделя.
Самостоятельная пальпация
Каждый пациент может самостоятельно пропальпировать (прощупать/ ощупать) свою щитовидную железу и предварительно оценить её состояние. Такую диагностику важно проводить внимательно и в спокойной обстановке.
Если это пальпируете щитовидную железу в первый раз, то полезно воспользоваться зеркалом. Станьте перед зеркалом. Посмотрите на свою шею. В верху шеи (по центру), почти сразу под нижней челюстью, расположен щитовидный хрящ. Этот хрящ сильно выделяется у мужчин (обычно его называют «кадык») и меньше заметен у женщин. Если вы найдёте этот хрящ, то будет просто определить щитовидную железу, расположенную непосредственно под ним.
Воспользуйтесь простым приёмом. Приложите руку к своей шее спереди и сделайте глотательное движение. Вы почувствуете как под рукой плотное образование ускользает вверх к горлу, а затем возвращается на своё место. Этот движущийся участок и есть щитовидный хрящ (кадык).
Почти непосредственно под этим хрящом находится мягкий перешеек щитовидной железы. С двух сторон от этого хряща, к его нижним участкам, прикрепляются две щитовидные доли. Они ощущаются как мягкие, податливые язычки, вытянутые сверху вниз с боков от трахеи, на которую опираются.
Размер долей у взрослых людей сравнительно мал. В длину размер доли варьирует от 3,5 см до 6-7 см. Эксперты ВОЗ предлагают сравнивать долю железы с крайней фалангой большого (первого) пальца руки. Верхняя граница каждой доли обычно хорошо определяется: палец как бы соскальзывает с мягкой доли щитовидной железы на плотную трахею. Нижняя граница доли, определяется менее чётко, так как часто закрывается крупной мышцей шеи (кивательной или грудиноключичнососцевидной).
Не все люди обладают достаточной чувствительностью пальцев. Но если вы что-либо обнаружили (уплотнение, размягчение, болезненность, твердую консистенцию, увеличение, заметную разницу величины одной из долей…), то следует записаться на процедуру ультразвуковой диагностики щитовидной железы.
Признаки (симптомы) при пальпации
Избыточная твёрдость ткани может быть связана с уплотнением соединительной ткани при «аутоиммунном тиреоидите», злокачественности и рубцах (рубцовая стадия узлов).
Локальная мягкость ткани щитовидной железы может вызвана достаточным скоплением жидкости внутри узла (киста), случаться при остром гнойном тиреоидите. В любом случае, не следует беспокоиться, запланировать и, не откладывая на длительный период, провести УЗИ щитовидной железы.
Увеличение щитовидной железы (доля больше вашей крайней фаланги первого пальца руки) указывает на зоб. При перенапряжении ткани железы может ощущаться пульсация. Узлы с размерами менее 10 мм редко ощущаются при пальпации, но от 10 мм и более могут выявляться при ощупывании. Впрочем, определение узлов пальпацией часто не достоверно. Все эти случаи также служат показанием для обращения к эндокринологу, проведения УЗИ и специализированного анализа крови.
Врачебная пальпация щитовидной железы
Для современных эндокринологов пальпация служит не обязательным, а дополнительным способом исследования щитовидной железы. Если врач вместо пальпации обследовал вашу щитовидную железу с помощью ультразвука, то диагностика проведена достаточно (вопрос лишь в том, насколько полноценно проведено УЗИ).
Врач пальпирует щитовидную железу, находясь спереди или сзади от пациента. Поэтому не удивляйтесь, если эндокринолог при ощупывании железы будет стоять сзади от вас. Диагностика может проводиться одной или двумя руками. При двуручной пальпации специалист одной рукой поочередно смещает доли, а другой пальпирует, оценивая величину, строение и плотность. Исследование одной рукой осуществляется тремя пальцами: с одной стороны первым (большим), а с другой указательным (вторым) и средним (третьим).
В результате пальпации врач не может определить диагноз! Если вы услышали от специалиста диагностический вывод, то не спешите беспокоиться и соглашаться на рекомендованный им приём любых медикаментов и тем более операцию. Обязательно оцените щитовидный гормональный обмен с помощью анализа крови, строение и напряжение железы с помощью УЗИ, а избыток нервной стимуляции железы с помощью термографии. Это три обязательных способа диагностики, составляющих базовую опору в определении диагноза, и представляющих около 80-90% достоверности диагноза. Дополняет эти аппаратно-лабораторные способы расспрос пациента, с уточнением ключевых обстоятельств развития болезни и её проявления через симптомы. Только сочетание указанных способов ведёт к полноценному диагнозу и выбору лечения.
Пальпаторная оценка зоба
В 2001 году Всемирная организация Здравоохранения (ВОЗ) определила сокращённую классификацию зоба (увеличения) щитовидной железы, основанную на пальпации и осмотре шеи. В эту классификацию вошло всего три степени, вместо пяти степеней, применявшихся раньше.
Классификация зоба щитовидной железы по ВОЗ (2001):
0 степень Зоба нет. Пальпаторно размеры каждой доли не превышают величину крайней фаланги большого пальца руки исследуемого.
1 степень Размеры щитовидной железы больше крайней фаланги большого пальца руки исследуемого, зоб пальпируется, но не виден.
2 степень Зоб пальпируется и виден.
Эта физикальная (неаппаратная) классификация должна применяться только на основании ощупывания и зрительной оценки. Она неточна и поэтому не может основываться на результатах УЗИ. Чёткие размеры ультразвуковой диагностики не совместимы с приблизительностью пальпации и осмотра. Значение классификации зоба по ВОЗ сводится лишь к простому выводу: «есть зоб» или «нет зоба».
Для точной диагностики зоба применяется «Классификация зоба щитовидной железы» Клиники доктора А.В. Ушакова (2010). Она позволяет по данным УЗИ точно определить степень зоба (в мл) и оценивать величину компенсаторных возможностей щитовидной железы. Других точных классификаций зоба не существует, так как прочие классификации основаны на пальпационной классификации ВОЗ.
Данная страница не существует!
Услуги инфекционной клиники
Диагностика, профилактика и лечение
Фиброэластометрия и УЗ-диагностика молочных желез, щитовидной железы, мошонки, брюшной полости
Биохимия. Анализ крови: общий, клинический. Анализы на витамины, микроэлементы и электролиты. Анализ на ВИЧ-инфекцию, вирусные гепатиты, бактерии, грибки и паразиты
Максимально точное определение выраженности фиброза печени неинвазивным методом при помощи аппарата FibroScan 502 TOUCH
Гинеколог в H-Сlinic решает широчайший спектр задач в области женского здоровья. Это специалист, которому вы можете полностью доверять
Дерматовенерология в H-Сlinic — это самые современные и эффективные алгоритмы диагностики и лечения заболеваний, передающихся половым путем, грибковых и вирусных поражений, а также удаление доброкачественных невусов, бородавок, кондилом и папиллом
Возможности вакцинопрофилактики гораздо шире Национального календаря прививок. H-Clinic предлагает разработку плана вакцинации и современные высококачественные вакцины в наличии
Терапевт в H-Сlinic эффективно решает задачи по лечению заболеваний, которые зачастую могут становиться большой проблемой при наличии хронического инфекционного заболевания
Врач-кардиолог H-Сlinic проведет комплексную диагностику сердечно-сосудистой системы и при необходимости назначит эффективное терапию. Сердечно-сосудистые проблемы при инфекционных заболеваниях, требуют специфичных подходов, которые мы в состоянии обеспечить
Наша цель — новое качество вашей жизни. Мы используем современные диагностические алгоритмы и строго следуем наиболее эффективным протоколам лечения.
Общая терапия, Инфекционные заболевания, Гастроэнтерология, Дерматовенерология, Гинекология, Вакцинация, УЗИ и фиброэластометрия, Кардиология, Неврология
Биохимия, Общий/клинический анализ крови, Витамины и микроэлементы/электролиты крови, ВИЧ-инфекция, Вирусные гепатиты, Другие инфекции, бактерии, грибки и паразиты, Комплексы и пакеты анализов со скидкой
В наличии и под заказ качественные бюджетные решения и препараты лидеров рынка лечения инфекционных болезней. Аптека H-Clinic готова гибко реагировать на запросы наших клиентов. Мы поможем с оперативным поиском препаратов, которые обычно отсутствуют в сетях.
Печень и желчный пузырь. Пальпация.
Но предварительно одно замечание общего порядка. Некоторые врачи полагают, что все эти тонкости пальпации теперь не нужны: ведь стоит лишь приложить к брюшной стенке ультразвуковой датчик, и на экране появятся не только размеры внутренних органов с точностью до миллиметра, но также их внутреннее строение, наличие камней и, вообще, масса важных сведений, о которых прежде доктора могли только мечтать. Всё это верно, но есть одно большое НО. Воспользоваться этими аппаратными благами уже при первой встрече с пациентом можно только в приемном покое крупной больницы. В поликлинике это исследование придется ждать несколько дней. Что же тогда говорить о больных, прикованных к постели у себя дома, а также о сотнях тысяч пациентов, проживающих в отдаленных районах, куда еще не дошли все достижения медицинского прогресса? Врач должен быть готов к встрече с больным в любых условиях! Кстати, вся эта процедура (если её делают для общей ориентировки) занимает всего одну – две минуты…
Что же касается популярного совета определять нижний край печени с помощью перкуссии, то для его оценки вспомним некоторые анатомические факты. Печень в сагиттальной плоскости напоминает острый клин, верхушкой обращенный кпереди и книзу. Только на значительном удалении от края толщина печени становится достаточной, чтобы вызвать притупление перкуторного звука. Если к тому же учесть, что изменение оттенка звука приходится искать на фоне громкого кишечного тимпанита, то становится ясной вся сомнительность, можно даже сказать – безнадежность этого диагностического приема. И действительно, если не полениться и найти край печени с помощью пальпации, то он обязательно окажется, по крайней мере, на 2-3 см ниже, чем это представляется по данным перкуссии. Вот почему я лично никогда не пользуюсь перкуссией с этой целью.
Если печень увеличена хотя бы на два сантиметра, ее можно прощупать почти всегда. Как же это сделать? Для предварительной ориентировки мягко положим правую ладонь плашмя на живот в правом подреберье так, чтобы направление пальцев совпало с длинником туловища, а их концы легли чуть ниже реберной дуги. Затем слегка погрузим несколько раз в живот чуть согнутые ногтевые фаланги II-IV пальцев. Если печень выступает из-под реберного края, то мы ощутим некоторое сопротивление, резистентность. Тотчас, пока не забыто это ощущение, перенесем ладонь в симметричный участок левого подреберья и повторим тот же маневр. Вы сразу почувствуете, что на сей раз погружение происходит гораздо легче, и это не удивительно – здесь пальцам противостоят лишь петли кишок или желудок. Снова вернемся в правое подреберье, но теперь положим руку чуть ниже (ближе к тазу) и повторно слегка вдавим пальцы в живот. Такая попеременная легкая поверхностная пальпация с обеих сторон по направлению от реберных дуг вниз, к тазу позволяет быстро и совершенно безболезненно определить примерное положение нижнего края печени: это граница между нормальной и увеличенной резистентностью. Само собой разумеется, если печень не увеличена, то никакой дополнительной резистентности в правом подреберье не будет, и пальпаторные ощущения справа и слева будут одинаковыми.
Можно поступить несколько иначе. Попытаемся погрузить пальцы, как было только что описано, непосредственно под правой реберной дугой, а затем сразу перенесем пальпирующую руку как можно ниже в правую подвздошную область и снова повторим этот маневр. Здесь, внизу, пальцы заведомо не встретят сопротивления. Приняв это последнее ощущение за «эталон», начнем постепенно передвигать руку вверх, по направлению к искомому краю печени, всякий раз лишь слегка погружая кончики пальцев. Как только ногтевые фаланги лягут на переднюю поверхность печени, мы сразу и отчетливо ощутим, что резистентность увеличилась.
Между прочим, любой вор-карманник предпочитает совершать кражу в густой толпе, в условиях давки: он отлично знает, что на фоне сильного давления добавочное легкое прикосновение почти незаметно. Вот почему, если пальпирующая рука давит сильно, то пальцы не ощутят дополнительного легкого перемещения искомого органа под ними!
А теперь проверим себя. Положим ладонь на живот таким образом, чтобы ногтевые фаланги II-IV пальцев оказались чуть ниже найденной нами границы печени и вновь погрузим их в живот, но на сей раз чуть поглубже. Зафиксировав погруженные пальцы, попросим больного глубоко вдохнуть (все предыдущие маневры проводят при спокойном спонтанном дыхании). Как только больной по нашей команде вдохнет, мы сразу почувствуем, как что-то плотное проскользнуло под нашими пальцами. Чтобы сделать это ощущение более отчетливым, сделаем встречное движение: как только начнется вдох, быстро сместим пальцы вверх, к ребрам, вместе с кожей; при этом пальцы должны по-прежнему оставаться полусогнутыми и слегка погруженными в живот. А во время следующего выдоха вновь сдвинем полусогнутые ногтевые фаланги, но теперь уже вниз, к тазу. При этом последнем маневре часто возникает ощущение, будто пальцы соскальзывают с какой-то ступенечки.
Описанные приемы позволяют легко и совершенно безболезненно найти край печени даже при очень толстой брюшной стенке. Если обнаруженный таким образом край выступает из-под ребер намного (3–5 см или больше), то надо сразу же обследовать и переднюю (верхнюю) поверхность печени – гладкая ли она или бугристая. С этой целью положим ногтевые фаланги II-IV пальцев правой руки на переднюю поверхность печени, то есть между найденным краем и реберной дугой и вновь сделаем несколько скользящих движений: при вдохе вверх (к ребрам), а при выдохе вниз (к тазу). При этом давление пальцев также должно быть небольшим, чтобы не притупить тактильные ощущения; пальцы должны смещаться вместе с кожей. Перемещая таким образом пальцы, мы легко обнаружим даже небольшие неровности на поверхности печени.
При пальпации в области прямых мышц живота иногда можно прощупать западения, обусловленные поперечными сухожильными перемычками, характерными для этих мышц. Чтобы выяснить, принадлежит ли эта неровность печени или же брюшной стенке, достаточно предложить лежащему больному слегка приподнять голову. Мышцы брюшного пресса напрягутся, и, если неровность останется, значит, она находится в прямой мышце.
Обнаружив, таким образом, край печени, то есть её нижнюю границу, постараемся затем выяснить свойства этого края – острый он или нет, степень его плотности и чувствительности. Для этого используют несколько иные пальпаторные приемы. Положим ногтевые фаланги II-IV пальцев правой руки чуть ниже предполагаемого края печени. Во время спокойного выдоха плавно погрузим поглубже полусогнутые пальцы и зафиксируем их в этом положении: в первые мгновения последующего глубокого вдоха наши пальцы должны остаться неподвижными, то есть оказать некоторое (впрочем, умеренное!) сопротивление начинающей уже вздыматься брюшной стенке. За это время край печени опустится и упрется в кончики пальцев; если брюшная стенка дряблая, а пальцы погружены достаточно глубоко, то движущийся вниз, к тазу, край печени ляжет на ногтевую поверхность концевых фаланг. Обычно это касание ощутимо, хотя и не очень отчетливое. Даже если мы его почувствовали, надо спустя несколько мгновений от начала вдоха сделать быстрое разгибательное движение пальцами и всей кистью (но не отрывая пальцы от кожи живота!) и затем сразу подать по-прежнему полусогнутые пальцы вверх, по направлению к реберной дуге. Получится траектория, напоминающая «ход конем» в шахматах. При этом маневре, который, кстати, очень прост и легок, несмотря на громоздкое описание, край печени, продолжая свое движение вниз, к тазу, проскальзывает вокруг кончиков пальцев, так что в конце вдоха ладонные поверхности (подушечки) ногтевых фаланг оказываются на передней поверхности печени, чуть выше её края. Еще раз подчеркну, что на протяжении всего этого маневра пальцы ни на мгновение не отрываются от брюшной стенки: они всё время остаются погруженными в живот. Просто в конце они располагаются не столь глубоко, как вначале. Кроме того, снова напомню, что без правильного, то есть более глубокого, чем в норме, но не форсированного дыхания, пальпация печени редко дает желаемые результаты.
Само проскальзывание занимает лишь мгновение, но ощущение при этом бывает настолько отчетливым, что сразу можно дать развернутую характеристику края печени: острый он или закругленный, мягкий или твердый, болезненный или нет, ровный или зазубренный. Независимо от того, обнаружили мы указанным способом край печени или нет, надо затем сделать обратное движение: как только начнется следующий выдох, следует сдвинуть пальцы вместе с кожей вниз (к тазу) и вглубь. При этом возникает ощущение, что пальцы как бы соскальзывают с какой-то ступенечки. Нередко только на этом втором этапе, то есть уже во время выдоха, удается прощупать край печени.
Естественно, овладеть этими приемами легче всего под руководством опытного врача. Увы, не всегда молодому врачу везет в этом отношении, но отчаиваться не стоит. В этом случае надо самому найти подходящий объект для начальной тренировки. Необходимо сочетание гепатомегалии с достаточно тонкой и мягкой брюшной стенкой. Конечно, в таких условиях печень и её край можно прощупать и без вышеописанных манипуляций, просто методом «тыка». Но врач, желающий научиться пальпировать по-настоящему в любых условиях, сможет именно в такой, облегченной ситуации изучить технику скользящей пальпации, поскольку здесь возможен постоянный самоконтроль.
Перейдем теперь к диагностическим заключениям, которые может дать пальпация печени. У здорового человека край печени либо совсем не прощупывается, либо, самое большее, чуть-чуть выходит на высоте вдоха из-под правой реберной дуги. В таком случае он безболезнен, мягко эластичен и слегка закруглен. Если же край печени выступает на один поперечный палец или еще ниже, то это явное отклонение от нормы.
Первое, что надо выяснить в таком случае – увеличена ли печень на самом деле, или же она просто опущена, отдавлена вниз. Последнее нередко бывает при выраженной эмфиземе легких, поскольку при этом заболевании диафрагма уплощается и стоит очень низко. Здесь помогает перкуторное определение верхней границы печени, что, кстати, гораздо более надежно, чем перкуссия нижней границы. Расстояние между прощупываемым нижним краем печени и её верхней (перкуторной) границей по правой срединно-ключичной линии не должно превышать 10-12 см (примерно ширина ладони). Если печень отдавлена правосторонним массивным гидротораксом, то, естественно, перкуссия здесь не поможет. Но когда печень просто опущена, то её край сохраняет нормальную мягко-эластичную консистенцию, он безболезнен, да и выступает ненамного – максимум, на 3-4 см. Если же край печени выступает значительно – на два-три поперечных пальца или еще больше, то сомневаться не приходится: печень увеличена, имеется гепатомегалия.
Причин увеличения печени много, но в повседневной работе врача общей практики первые диагностические соображения должны быть следующими. Общее состояние больного вполне удовлетворительное (нет похудания, болей в животе, желтухи, диспепсических жалоб), печень увеличена умеренно (на два-три сантиметра), её край нормальной консистенции и безболезненный. В этой ситуации надо подумать о сердечной недостаточности, алкоголизме, сахарном диабете. Непременно надо поискать селезенку: ее увеличение сразу направит диагностический поиск в сторону цирроза печени или болезней крови. Однако довольно часто ни одно из только что упомянутых предположений не подтверждается; функциональные пробы печени и ультразвуковое исследование оказываются нормальными. В таком случае можно временно воздержаться от дальнейших, более трудоемких и сложных исследований и ограничиться наблюдением за больным.
Печень увеличена значительно (на два-три поперечных пальца и более). Чаще всего это оказывается результатом давней тяжелой недостаточности сердца. При такой застойной индурации край печени заострен, плотен, безболезненный. Селезенка либо не пальпируется (чаще всего), либо слегка выступает из-под левой реберной дуги. Другими, уже более редкими причинами являются хронический гепатит, жировая дистрофия печени на почве хронического алкоголизма или диабета и, наконец, метастазы злокачественной опухоли (кстати, при этом печень не обязательно бывает бугристой). В только что перечисленных случаях селезенка не пальпируется.
Наоборот, если селезенка также увеличена, то диагностический поиск направляется в сторону болезней крови (хронический миелолейкоз, миелофиброз) и цирроза печени. Разумеется, здесь перечислены только наиболее частые причины гепатомегалии, о которых следует подумать в первую очередь, тут же у постели больного, еще в процессе непосредственного физикального исследования. Результаты дополнительных лабораторных и инструментальных методов могут дать новую пищу для диагностических размышлений.
По-другому приходится искать печень при большом асците. Уложим больного на спину. Поднесем свою правую кисть к правому подреберью больного и чуть коснемся брюшной стенки концами слегка согнутых II-IV пальцев (при этом ладонь остается на весу и не касается стенки живота!). Затем резко, отрывисто толкнем брюшную стенку перпендикулярно вглубь и оставим кончики пальцев в соприкосновении с кожей. Если в этом месте под пальцами находится печень, то от нашего толчка она сначала уйдет в глубину – «утонет», а затем снова всплывет. Именно в момент её возвращения в исходное положение наши пальцы почувствуют легкий толчок. Там же, где позади брюшной стенки печени нет, и плавают лишь кишечные петли, описанная толчкообразная пальпация не дает такого ощущения. Этот прием показал мне мой учитель В.А.Каневский; он называл это «феномен всплывающей льдинки». Передвигая постепенно руку вниз от реберной дуги к тазу и повторяя толчки, можно получить приблизительное представление о степени увеличения печени, хотя край печени прощупать при асците не удается.
ПАЛЬПАЦИЯ ЖЕЛЧНОГО ПУЗЫРЯ. Если отток желчи из желчного пузыря нарушен, он набухает, растягивается и выходит из-под края печени. Тогда его нередко можно прощупать. При значительном увеличении желчный пузырь определяется как гладкое эластичное тело с четкой округлой нижней границей (дно пузыря). Его тело прощупывается уже не столь ясно, хотя и создается впечатление, что оно уходит куда-то вглубь, под правую реберную дугу или – если печень увеличена – под её край. Иногда пузырь увеличивается настолько, что наощупь он напоминает маленький баклажан. В этом случае он смещается не только при дыхании вместе с печенью (краниально и каудально), но его можно даже сдвинуть пальпирующей рукой вправо и влево. От увеличенной почки это тело отличается тем, что при бимануальной пальпации его ощущает только передняя рука, лежащая на животе, тогда как другая ладонь, расположенная сзади, в поясничной области, его не чувствует. Однако такие громадные размеры желчного пузыря встречаются редко.
Чаще можно прощупать лишь дно пузыря, выступающее из-под печени на один-три сантиметра. Если при этом увеличена и сама печень, то нередко при пальпации её передней поверхности можно обнаружить возле её края как бы небольшую припухлость: создается впечатление, что непосредственно под нижним краем печени имеется какое-то небольшое округлое тело, вроде сливы, приподнимающее довольно тонкий языкообразный край печени. Сам край при этом также образует небольшой округлый выступ. Чтобы выяснить, имеем ли мы дело просто с неровностью печеночного края, или же этот выступ образован дном желчного пузыря, полезен прием, которому меня научил доктор А.С. Вольфсон. Исходное положение пальпирующей руки такое же, как и при обычной пальпации края печени (ладонь плашмя на животе, концевые фаланги II-IV пальцев чуть ниже края печени). Теперь раздвинем третий и четвертый пальцы таким образом, чтобы интересующий нас «выступ» оказался в проеме между ними, и попросим больного глубоко вдохнуть. Если этот выступ является дном желчного пузыря, то есть шаровидного образования, то при вдохе, когда пузырь опустится, этот «шарик» еще больше раздвинет наши пальцы. Если же имеется всего лишь неровность печеночного края, то все пальцы будут просто оттеснены вниз, к тазу, но мы не почувствуем дополнительного раздвигания третьего и четвертого пальцев.
Между прочим, следует заметить, что при пальпации желчный пузырь очень часто оказывается не в традиционной «точке желчного пузыря», а гораздо латеральнее, вправо от правой среднеключичной линии. Конечно, желчный пузырь прощупывается не так часто, как край печени, но всё же гораздо чаще, чем кажется врачам, не владеющим техникой скользящей пальпации. Поэтому я очень советую не пожалеть нескольких десятков секунд и поискать желчный пузырь в каждом случае, когда мы предполагаем возможность его заболевания.
Желчный пузырь прощупывается в нескольких ситуациях. Если пузырь болезненный, и если, к тому же, заболевание острое (недавно возникшие боли в правом подреберье, лихорадка), то диагноз острого холецистита становится весьма вероятным. Если же пузырь безболезненный, то надо подумать о хронической водянке желчного пузыря, причем здесь встречаются два совершенно разных варианта.
Увеличенный безболезненный желчный пузырь без желтухи указывает на давнюю закупорку (камнем) шейки пузыря или пузырного протока (ductus cysticus). В этом случае желчь из печени продолжает оттекать в двенадцатиперстную кишку, как и положено, по общему желчному протоку (ductus choledochus) в обход желчного пузыря, и желтуха не возникает.
Если же мы находим безболезненный увеличенный желчный пузырь на фоне желтухи, это значит, что закрыт общий желчный проток. Такая ситуация чаще всего обусловлена опухолью головки поджелудочной железы (симптом Курвуазье). Кстати, при подозрении на рак поджелудочной железы полезно приложить фонендоскоп к брюшной стенке в эпигастрии по срединной линии примерно на уровне поджелудочной железы. Дело в том, что иногда раковая опухоль сдавливает крупную артерию, пронизывающую длинник поджелудочной железы, и тогда во время систолы можно услышать стенотический сосудистый шум. Если такой шум обнаружен, то возникает вопрос, где он образуется – в склеротически измененной брюшной аорте или же действительно в панкреатической артерии, которая сдавлена опухолью? Чтобы выяснить это, сместим головку фонендоскопа влево от срединной линии. Если шум вызван стенозом панкреатической артерии, то он будет распространяться по её ходу, то есть влево. Если же шум возникает в аорте, то он будет распространяться только вниз по срединной линии, то есть по ходу аорты, а справа и слева от аорты мы его не услышим. Этот феномен я несколько раз встретил в собственной практике.
В заключение еще одно замечание. Все диагностические манипуляции, которые собственноручно выполняет лечащий врач, не только снабжают его важными сведениями. Кроме того, каждая такая манипуляция способствует установлению симпатии и доверительных отношений между пациентом и врачом. Её проведение убеждает больного лучше любого диплома, висящего на стене кабинета, что перед ним не чиновник в белом халате, а настоящий доктор; в этот момент он буквально своей кожей ощущает, что попал в теплые, умелые и добрые руки…
Кстати, хочу предостеречь от проведения пальпации только для вида в надежде, что больной всё равно ничего в этом не понимает. Наблюдательность и смышлёность наших пациентов иногда просто поражает. Вот памятный пример из времен моей учебы в клинической ординатуре.
Как-то Борис Евгеньевич Вотчал подошел во время своего профессорского обхода к кардиологической больной, которую курировал я. Он внимательно выслушал её сердце и уже собирался перейти к соседней больной, но я сказал ему: «Б.Е., у неё увеличена печень». Профессор положил руку на живот больной, сделал несколько пальпирующих движений и внушительно произнес: «Да, печень увеличена». Я-то увидел, что он не пропальпировал печень, но я понимал, что профессор устал к концу рабочего дня, а вопрос – увеличена ли печень, в данном случае не имел никакого значения; просто мне хотелось, чтобы профессор проверил мои пальпаторные данные, ведь он знал толк в пальпации. Так что это вызвало у меня только легкое сожаление. Но после обхода больная подозвала меня к себе и прошептала разочарованно: «Н.А., а ведь профессор не прощупал мою печень». Действительно, момент проскальзывания края печени мимо пальцев врача больные ощущают очень отчетливо. Мне стало ужасно стыдно за всю нашу медицину…
Использованы материалы из моей книги «Диагностика без анализов и врачевание без лекарств», М. 2014 г.