что можно кушать после операции по удалению легкого онкология
Диета при раке легких
Диетических рекомендаций для больных, страдающих онкологической патологией, на данный момент не разработано, но хороший лечащий врач в каждом конкретном случае должен правильно расставлять приоритеты и всесторонне заниматься лечением пациента.
Само слово «диета» у многих людей ассоциируется с голоданием, хотя это неправильно. Диетическое питание при определенном заболевании должно, учитывая патогенез процесса, восполнять энергетические затраты и силы пациента.
Диета при раке легких должна быть сбалансированной, рациональной и содержать все необходимые пациенту компоненты. Необходимо учитывать, что при онкологической патологии аппетит снижен и, что не редко, даже вид пищи может вызывать отвращение и тошноту. Поэтому диета при раке легких должна максимально восполнять силы и оставаться привлекательной – вызывать хороший аппетит пациента. Необходимо исключить вредные продукты, вызывающие повышенное газообразование, раздражающие и т.п.
Диета при раке легких должна учитывать, что у пациентов возникают нарушения углеводного и белкового обмена, нарушено усвоение, переваривание. Отсутствие аппетита и снижение массы тела в следствии раковой интоксикации не редко приводит к анорексии, поэтому к вопросу питания при раке легких необходимо подходить со всей серьезностью.
Врачи Юсуповской больницы разрабатывают индивидуальную диету для пациентов больных раком легких, учитывая, как патологию больного, так и индивидуальные особенности. Рассказывают об необходимых для употребления продуктах и о продуктах, употребление которых необходимо исключить. Подбирают рацион, уточняют режим, рассчитывают калорийность, чтобы максимально скомпенсировать ущерб, вызванный данной патологией. Для разработки индивидуальной диеты при раке легких, при возникновении вопросов о питании при онкологии легких необходимо записаться на консультацию по телефону.
Кето-диета при раке легких
Кето-диета – это диета, в основе которой основным продуктом питания становятся жиры, в умеренном количестве употребляются белки, но к минимуму сводится употребление углеводов.
Эффективность кето-диеты при раке легких обосновывается тем, что раковые клетки перестают получать питание посредством глюкозы, а кетоновые тела оказывают негативное влияние на опухоли. Так же кето-диета при раке легких направлена на снижение окислительного стресса и наблюдается увеличение количества митохондрий.
Изначально, кето-диета разработана для больных с шизофренией, а на данный момент она широко известна и популярна среди людей, желающих сбросить вес. Необходимо понимать, что при кардинальной смене питания посредством кето-диеты меняется метаболизм всего организма. Человеческий мозг питается исключительно глюкозой, поэтому исключать углеводы полностью не только вредно, но и опасно. Кето-диета при раке легких может способствовать как уменьшению выработки инсулина, так и поддерживать уровень на предыдущем уровне, поэтому необходим постоянный мониторинг лабораторных показателей. Поскольку кето-диета способствует снижению веса ее применение может быть опасно у пациентов и так страдающих раковой интоксикацией.
Применение кето-диеты в каждом случае должно быть оправданным и безопасным и обязательно под контролем врача. Применение кето-диеты при раке легких у всех пациентов без учета индивидуальных особенностей и патогенеза заболевания может нанести ущерб здоровью пациента.
Правильное питание при раке легких
Важным в питании при раке легким является не только полезность продуктов, но и режим питания. Еду желательно принимать маленькими порциями, но чаще. Питание при раке легких должно соответствовать и особенностям приема препаратов, ведь некоторые нужно принимать на голодный желудок, а другие – строго после еды.
Продукты питания необходимо подбирать высококачественные и с учетом сроков. Способ приготовления предпочтительно тушение, варение и паровой. Необходимо избегать продуктов, вызывающих вздутие, брожение, ухудшающих перистальтику. Питание при онкологии легких должно компенсировать максимально вызываемые патологией нарушения и помогать организму бороться.
Продукты, рекомендуемые к употреблению при раке легких
Продукты питания при онкологии легких, рекомендуемые к употреблению:
Если пациент проходит курс химио- или лучевой терапии, то в этот период необходимо увеличить прием белковых продуктов. В период после химиотерапии преимущество отдается легкоусвояемым продуктам, так как пациенты часто жалуются на тошноту и рвотные позывы.
Продукты, рекомендуемые к ограничению при раке легких
Отказаться необходимо от продуктов, которые могут нанести вред или употребление которых будет вызывать ухудшение или появление симптомов. Диета при онкологии легких твердит, что нельзя:
Многие пациенты с большими усилиями отказываются от вышеперечисленных продуктов, но специалисты Юсуповской больницы помогают правильно расставить приоритеты и донести всю важность сбалансированного питания при онкологии легких. Используя опыт, наработанный за много лет ведения пациентов, специалисты Юсуповской больницы умеют найти подход к каждому пациенту, стремятся помочь и найти решения в любом случае.
Питание при онкологии
Онкобольные склонны терять вес даже при нормальном питании. Это обусловлено тем, что опухолевые процессы в организме сами по себе забирают у него много энергии. Последующее хирургическое вмешательство и лечение влияют на аппетит, усвоение поступающей пищи, снижение необходимых витаминов и микроэлементов, участвующих в процессе обмена веществ. Все эти факторы обязывают корректировать режим питания и рацион, чтобы нивелировать такое влияние болезни на организм. Может быть назначено энтеральное питание с использованием специальных питательных смесей, таких как Nutrien®. Они отличаются полностью сбалансированным составом и высокой энергетической ценностью.
Цели правильного питания при онкологии
Рациональное питание после операции при онкологии – это сбалансированное меню, соблюдение строгого режима. Еда должна не только возмещать потраченную энергию, но и не провоцировать сопутствующие обострения и отчасти их предотвращать. Продукты несоответствующего качества или с неподходящей энергетической ценностью могут нанести вред функционированию органов ЖКТ, что только ухудшит показатели нутритивного статуса. Поэтому целями правильного питания при онкологии являются:
Основные рекомендации по питанию при онкологии
Основной рекомендацией является составление полувегетарианской диеты с достаточным количеством белка, преимущественно растительного (например, бобовые), в сочетании с небольшим количеством животного в виде мяса птицы, телятины и баранины. Все напитки должны быть натуральными, без добавления каких-либо химических консервантов. Ни в коем случае не допускается употребление хлорированной воды и животного жира, многократно подвергшегося термической обработке. С целью повышения антиоксидантных свойств различных холодных закусок рекомендуется добавление растительных масел, можно в сочетании с пальмовым. При раке органов ЖКТ особенно полезным будет включение в диету продуктов с высоким содержанием пищевых волокон. Отдельными и важными пунктами необходимо выделить ограничение в рационе поваренной соли, а также полный запрет на алкоголь и курение. Не принесет пользы и веганская диета (полный отказ от всех продуктов животного происхождения), так как она может повлечь за собой дефицит йода, цинка, железа, витамина B12. При приготовлении стоит избегать жарки, лучше всего блюда запекать, готовить на пару и варить. Температура подаваемой пищи не должна превышать комнатную.
Разрешенные и запрещенные продукты
Перед тем как говорить о продуктах, необходимо помнить, что данные рекомендации являются общими, точный список составляет врач исходя из состояния, вида опухоли и показателей нутритивного статуса.
Разрешенные продукты: сухой бисквит, несдобное печенье, нежирные сорта мяса и рыбы, яйца в виде парового омлета, детские молочные продукты, творог в виде блюд (сырники на пару, запеканки, пудинги), рафинированное оливковое масло, каши на молоке и воде (манная, рисовая, гречневая и геркулесовая), допускаются различные блюда из молотых круп, свежие и приготовленные на пару овощи (свекла, капуста, морковь, картофель, кабачки, тыква, зеленый горошек), спелые сладкие ягоды и фрукты, предпочтительнее – в виде пюре, муссов, желе, супы на овощных и некрепких мясных бульонах, некрепкий чай, слабое какао на молоке, фруктово-ягодные морсы.
Запрещенные продукты: ржаной хлеб, сдоба, блины, жирные мясо (в том числе свинина) и рыба, мясные и рыбные консервы, копченые закуски, пельмени, вареники, хинкали, сваренные вкрутую и сырые яйца, молочные продукты с высокой жирностью и кислотностью, острые сыры, консервированные овощи, супы на крепких овощных, мясных, рыбных и грибных наварах, окрошка, борщ, неспелые и кислые фрукты, конфеты, шоколад, халва, острые пряности, кофе, квас, газированные напитки.
Соблюдать особый рацион питания при онкологических заболеваниях – значит обеспечить организм необходимой энергией, а также повысить эффективность проводимого лечения.
Питание в послеоперационный период
Изменения в метаболизме после операций или травмы являются фактором риска послеоперационных осложнений.
Показатели обмена веществ у пациента влияют на скорость, с какой он восстановится после операции или травмы. Если ответ организма на вмешательство мощный, то человек истощается, слабеет иммунитет, может легко присоединиться инфекция. Это осложняет процесс восстановления. Почему так происходит?
Как организм реагирует на операцию или травму
При операции и травме в кровь пациента поступают гормоны стресса и цитокины. Цитокины – вещества, которые регулируют воспалительные процессы в организме. Воспаление – реакция организма на различные повреждения. Эта реакция активизирует защитные силы организма – потому что через любую рану может попасть инфекция. Выброс в кровь цитокинов и гормонов стресса изменяет обмен веществ. Что это за изменения? Запускается процесс расщепления гликогена – тратится энергетический запас организма. В качестве дополнительных источников энергии перерабатываются жиры из жировой ткани и белки из мышц. Расход белка на энергетические потребности не позволяет использовать его на первоочередные нужды: создание новых клеток и тканей, т.е. заживление раны. Это мешает восстановлению пациента после хирургического вмешательства:
Чтобы улучшить прогноз для больного, нужно снабжать его организм дополнительными питательными веществами, которые дают легкоусвояемую энергию и белок. Профилактика общего истощения положительно влияет на иммунитет, повышая защитные силы всего организма. Даже минимальное питание оказывает лечебное действие на клетки слизистой кишечника, сохраняя барьерную функцию желудочно-кишечного тракта по отношению к микробам.
Одна из составляющих поддержки больного на пути к его выздоровлению – нутритивная терапия. Это питание для пациента, которое направлено на профилактику или лечение истощения. В нутритивную терапию входит питание через рот – обычная или лечебная диета, энтеральное и парентеральное питание.
Какому хирургическому пациенту нужна нутритивная терапия?
— больному без признаков истощения, если ожидается, что он не сможет есть больше 5 дней, или у него будут проблемы с приемом достаточного количества пищи через рот (меньше 60% больше 7 дней)
— больному, у которого возможен риск послеоперационных осложнений, связанных с питанием. Скрининг риска проводится, когда у пациента
Своевременная профилактика недостаточного питания заметно влияет на исход заболевания. Как это выглядит в цифрах – читайте статистику ниже.
Немного статистики исследований «прогностическое влияние состояния питания на осложнения и летальность»
Раннее начало питания после операций может показаться особенно сомнительным в случае хирургических вмешательств на желудочно-кишечном тракте. Но даже здесь – при соблюдении правил проведения нутритивной поддержки – снижается процент осложнений и время, проведенное в больнице. Это показано в Кокрейновском обзоре 2 о влиянии раннего энтерального питания на частоту осложнений после операций на желудочно-кишечном тракте. Кокрейн – это некоммерческая организация, которая анализирует опубликованные медицинские исследования и проверяет их на соответствие принципам доказательной медицины.
Авторы обзора отобрали 14 исследований, включавших 1224 пациента. По этим работам они заключили, что начало нутритивной поддержки в течение 24 часов после операции сокращает пребывание в больнице на 1 день и уменьшает частоту некоторых осложнений:
В качестве нутритивной терапии подходят сбалансированные по питательным веществам, витаминам и микроэлементам специальные смеси.
Продукты Nutrien Stadard и Nutrien Energy для восстановления организма после операции
К таким смесям относятся Nutrien Standard и Nutrien Energy. Это универсальные лечебные продукты, которые подходят для перорального приема и энтерального питания через зонд после операций и травм.
Обе смеси содержат:
молочный белок, который легко усваивается,
полиненасыщенные жирные кислоты (омега-3), которые способствуют противовоспалительному и иммуномодулирующему действию,
жиры, которые не перегружают поджелудочную железу, легко усваиваются и дают быстро и много энергии,
Nutrien Energy отличается большей концентрацией белка и энергии, витаминов и минералов, и лучше подходит для более поздней, длительной реабилитации, когда желудочно-кишечный тракт восстановился после операционного стресса. Какая из этих смесей лучше подойдет? Для точного ответа получите рекомендации от лечащего врача.
Нутритивная терапия статистически улучшает прогноз хирургического пациента, но нюансы поддержки с помощью питания могут отличаться у разных больных. Чтобы получить только пользу от лечебных смесей, важно не только понимать, как организовать свое питание после операции, но и действовать согласованно с лечащим врачом или диетологом.
После торакальной хирургии
Этот фрагмент из материала О торакальной операции описывает, чего вы можете ожидать после торакальной хирургии в центре Memorial Sloan Kettering (MSK) во время стационарного лечения и после выписки из больницы. Вы узнаете, как безопасно восстанавливаться после операции.
Запишите все имеющиеся у вас вопросы и не забудьте задать их вашему врачу или медсестре/медбрату.
В послеоперационной палате (Post Anesthesia Care Unit (PACU))
После операции вы проснетесь в послеоперационной палате (Post Anesthesia Care Unit, PACU).
Медсестра/медбрат будет следить за температурой вашего тела, а также за пульсом, артериальным давлением и уровнем кислорода. Вы будете получать кислород через тонкую трубочку, которая располагается под носом и называется носовой канюлей. Кроме того, на голени будут надеты компрессионные ботинки.
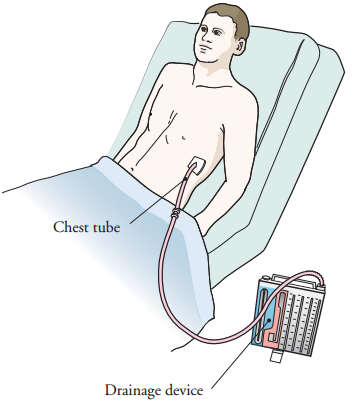
Вам могут ввести катетер в мочевой пузырь для отслеживания количества вырабатываемой мочи. Вам также установят плевральную дренажную трубку, подсоединенную к дренажному устройству (см. рисунок 1).
Вы можете остаться в послеоперационной палате на несколько часов или на ночь, в зависимости от того, когда освободится место в стационаре.
В больничной палате
После пребывания в послеоперационной палате вас переведут в больничную палату. Там вы встретитесь с медсестрой/медбратом, которые будут ухаживать за вами, пока вы будете находиться в больнице, восстанавливаясь после операции. Если вы пьете спиртные напитки каждый день или не так давно прекратили употреблять спиртное, сообщите об этом медсестре/медбрату. Если вы курите или не так давно отказались от курения, сообщите об этом медсестре/медбрату. Вам предложат никотинзаместительную терапию, чтобы облегчить ваше состояние во время пребывания в больнице.
Медсестра/медбрат расскажут вам, как лучше всего восстановиться после операции. Ниже описаны некоторые рекомендации, которые помогут сделать этот процесс более безопасным.
Прочитайте наш материал Позовите на помощь! Не упадите! и узнайте, что вы можете сделать, чтобы позаботиться о своей безопасности и избежать падений во время нахождения в больнице.
Часто задаваемые вопросы: пребывание в больнице
Буду ли я испытывать боль после операции?
Вы будете испытывать болевые ощущения после операции. Врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать лекарство по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Обезболивание крайне необходимо для того, чтобы вы могли откашливаться, глубоко дышать, использовать стимулирующий спирометр, а также вставать с постели и ходить.
Перед выпиской из больницы вы можете получить рецепт для приобретения обезболивающего лекарства. Обсудите с вашим врачом или медсестрой/медбратом возможные побочные эффекты и время, когда вам следует перейти на безрецептурные обезболивающие лекарства.
Обезболивающие лекарства могут вызывать запоры (опорожнение кишечника происходит реже, чем обычно). Дополнительная информация приводится ниже, в разделе «Как я могу предотвратить запоры?».
Что представляет собой плевральная дренажная трубка?
Рисунок 1. Плевральная дренажная трубка и дренажное устройство
Плевральная дренажная трубка представляет собой гибкую трубку для отвода крови, жидкости и воздуха, скапливающихся вокруг легких после операции. Эта трубка вводится между ребрами в пространство между грудной клеткой и легкими (см. рисунок 1).
Когда будет извлечена плевральная дренажная трубка?
Плевральная дренажная трубка будет извлечена тогда, когда прекратится утечка воздуха из легкого и выделения из трубки достаточно уменьшатся. Обычно это происходит, когда в сутки выделяется меньше 350 кубических сантиметров (куб.см) жидкости.
После извлечения трубки на место ее введения накладывается повязка. Снять повязку можно не ранее чем через 48 часов, если медсестра/медбрат не дадут вам других указаний.
После извлечения плевральной дренажной трубки пациенты в большинстве случаев в тот же день возвращаются домой. В некоторых случаях после извлечения плевральной дренажной трубки врач может решить оставить вас в больнице еще на один день.
Перед выпиской вместе с медсестрой/медбратом осмотрите свои разрезы. Это поможет вам заметить изменения, когда вы вернетесь домой.
Почему так важно ходить?
Ходьба помогает предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например пневмонии. Во время пребывания в больнице постарайтесь поставить себе задачу ежедневно проходить по 1 миле (1,6 км), то есть по 14 раз обходить отделение.
Смогу ли я принимать пищу?
Вы постепенно вернетесь к привычному рациону питания, когда будете к этому готовы. Ваш врач или медсестра/медбрат предоставит вам дополнительную информацию.
Когда меня выпишут из больницы?
Продолжительность вашего пребывания в больнице зависит от многих факторов, например от вида перенесенной операции и успешности восстановления. Вы будете оставаться в больнице до тех пор, пока ваш врач не посчитает, что вы готовы вернуться домой. Ваш врач или медсестра/медбрат сообщат вам, в какой день и в какое время вы можете ожидать выписки.
Ваш врач скажем вам, если вам будет необходимо остаться в больнице дольше запланированного времени. Ниже приводятся примеры причин, по которым вам может понадобиться остаться в больнице на более длительное время:
Часто задаваемые вопросы: после выписки
Прочитайте материал Что можно сделать, чтобы избежать падений и узнайте, что вы можете сделать, чтобы позаботиться о своей безопасности и избежать падений дома и во время визитов в центр MSK.
Буду ли я чувствовать боль, когда вернусь домой?
Длительность присутствия боли и дискомфорта у каждого человека разная. Болевые ощущения могут остаться у вас и в момент возвращения домой, и, возможно, вы будете принимать обезболивающее лекарство. У некоторых людей боли в области разреза, ощущение стянутости или ломота в мышцах могут продолжаться в течение 6 месяцев или дольше. Это не означает, что с вами что-то не так. Следуйте приведенным ниже рекомендациям.
Выполняйте упражнения на растяжку, описанные ниже, в разделе «Какие упражнения я могу выполнять?». Это поможет снять боль с той стороны, где проводилась операция.
Обезболивающие лекарства могут вызывать запоры (опорожнение кишечника происходит реже, чем обычно). Дополнительная информация приводится ниже, в разделе «Как я могу предотвратить запоры?».
Как мне ухаживать за разрезами?
После операции у вас останется несколько разрезов. Расположение разрезов будет зависеть от типа перенесенной операции. Они будут выполнены в месте проведения операции и в месте введения плевральной дренажной трубки. У вас может возникнуть некоторое онемение под и над разрезом. Вы также можете ощущать покалывание и повышенную чувствительность в зоне вокруг разрезов в процессе их заживления.
Разрез(ы) при операции
Разрез для введения плевральной дренажной трубки
Могу ли я принимать душ?
Вы можете принять душ через 48 часов после извлечения плевральной дренажной трубки. Теплый душ расслабляет и помогает уменьшить мышечную боль. Снимите повязки и аккуратно промойте разрезы с мылом. После душа насухо промокните эти зоны полотенцем и не накладывайте повязку на разрезы (при отсутствии выделений).
Не принимайте ванну, пока не обсудите это со своим врачом во время первого визита после операции.
Чем мне следует питаться дома?
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки. Чтобы ознакомиться с дополнительными советами по увеличению количества калорий и белка в вашем рационе питания, прочитайте материал Правильное питание во время лечения рака.
Если у вас есть вопросы по рациону питания, попросите направить вас к диетологу.
Как я могу предотвратить запоры?
После операции ваш стул изменится. Возможны проблемы с опорожнением кишечника (отделением кала). Обсудите с медсестрой/медбратом способы предотвращения запоров.
Для получения дополнительной информации ознакомьтесь с материалом Запор.
Как я могу ускорить процесс восстановления?
Также важно избегать накуренных мест. Медсестра/медбрат может дать вам информацию о том, как вести себя с курящими людьми или в ситуациях, когда курят.
Помните, если вы не в состоянии отказаться от курения самостоятельно, вам может помочь Программа лечения табакозависимости центра MSK (MSK Tobacco Treatment Program). Чтобы записаться на прием, позвоните по телефону 212-610-0507.
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Нормально ли чувствовать усталость после операции?
Обычно у человека после операции меньше сил, чем обычно. Продолжительность восстановления у всех разная. Повышайте активность с каждым днем по мере возможностей. Обязательно соблюдайте баланс между периодами активности и периодами отдыха. Отдых — это важный фактор вашего выздоровления.
Возможно, вам потребуется некоторое время, чтобы вернуться к обычному режиму сна. Старайтесь не спать в течение дня. Вам также поможет душ перед сном и прием назначенных обезболивающих лекарств.
Когда для меня будет безопасно водить машину?
Вы сможете снова сесть за руль после того, как:
Могу ли я летать на самолете?
Не летайте на самолете, пока это не разрешит ваш врач. Вы обсудите этот момент во время первого визита после операции.
Когда я смогу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. Если для возвращения на работу вам необходима справка, обратитесь к вашему врачу.
Когда мне следует начать выполнять упражнения для рук и плечей?
Начинайте выполнять упражнения для рук и плечей сразу же после снятия повязки, наложенной на плевральную дренажную трубку. Это поможет вам восстановить амплитуду движений руки и плеча в полном объеме. Выполняйте упражнения в соответствии с приведенными ниже инструкциями.
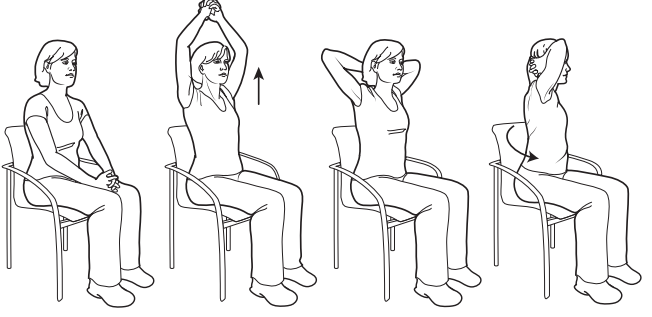
Растяжение мышц подмышечной впадины
Рисунок 2. Растяжение мышц подмышечной впадины
Повторите _____ раз(-а)
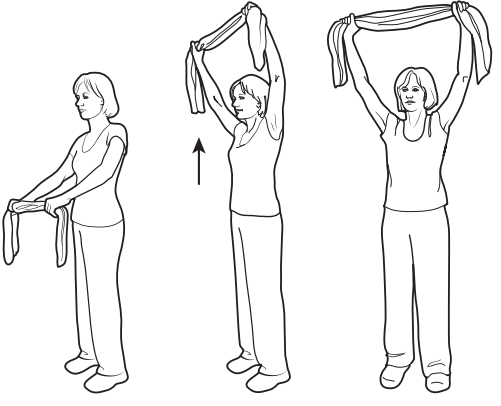
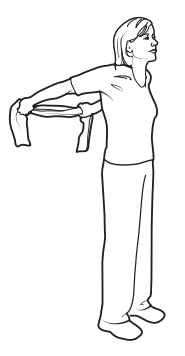
Растяжка с полотенцем
Рисунок 3. Растяжка с поднятием рук вверх
Рисунок 4. Растяжка с отведением рук назад
Повторите _____ раз(-а)
Когда я смогу начать выполнять другие виды упражнений?
Лучшая физическая нагрузка — это пешие прогулки, подъем по лестнице или другие виды аэробных упражнений, которые необходимо выполнять ежедневно не менее 30 минут. Вы сможете вновь выполнять их сразу же после операции, если ваш врач или медсестра/медбрат не дали вам иных указаний.
Не выполняйте сложные упражнения и не занимайтесь контактными видами спорта, пока ваш врач не скажет вам, что это безопасно. Когда вы возобновите эти занятия, помните — чтобы вернуться к прежнему уровню активности, вам потребуется время. Начните с легкой нагрузки и наращивайте активность по мере улучшения самочувствия.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. Обычно не рекомендуется поднимать ничего тяжелее 10 фунтов (4,5 кг) в течение как минимум 3 недель. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей. Это зависит от типа перенесенной операции.
Как я могу справиться со своими чувствами?
После операции в связи с тяжелым заболеванием, вы можете испытать новое для вас чувство подавленности. Многие люди говорят, что в некоторые моменты им хотелось плакать, приходилось испытывать печаль, обеспокоенность, нервозность, раздражение и злость. Вы можете обнаружить, что не в состоянии сдерживать некоторые из этих чувств. Если это случится, постарайтесь найти эмоциональную поддержку.
Первый шаг на этом пути — рассказать о своих чувствах. Друзья и близкие могут помочь вам. Медсестра/медбрат, врач и социальный работник могут успокоить и поддержать вас и дать совет. Всегда рассказывайте этим специалистам о вашем собственном эмоциональном состоянии и об эмоциональном состоянии ваших друзей и близких. Для пациентов и членов их семьи доступны многочисленные материалы. Где бы вы ни находились — в больнице или дома, медсестры/медбратья, врачи и социальные работники готовы помочь вам, вашим друзьям и близким справиться с эмоциональными аспектами вашей болезни.
Когда состоится мой первый визит к врачу после операции?
Ваш первый визит после операции состоится через 1–3 недели после выписки из больницы. Медсестра/медбрат дадут вам указания, как записаться на прием, в том числе сообщат номер телефона, по которому следует позвонить.
В ходе этого визита ваш врач подробно обсудит с вами результаты лабораторных исследований. После операции вы также можете записаться на прием к другим врачам.
В каких случаях следует позвонить врачу или медсестре/медбрату
Позвоните своему врачу или медсестре/медбрату, если у вас:
После 17:00, а также в выходные и праздничные дни звоните по номеру 212-639-2000. Попросите соединить вас с дежурным торакальным хирургом.