что можно есть после перитонита аппендицита взрослому
Реабилитация после аппендицита
 | Профилактика аппендицита занимает не последнее место в формировании здорового образа жизни. Когда же заболевания избежать не удалось, имеет смысл откорректировать свой рацион питания и режим дня. Реабилитация после аппендицита не требует множества ограничений, однако для отменного самочувствия необходимо прислушиваться к рекомендациям врача. |
Из-за чего происходит аппендицит?
Аппендицитом называется воспаление червеобразного отростка слепой кишки, аппендикса. Функция аппендикса в организме до конца не установлена. Это скорее рудиментарный орган. Предполагается, что в ходе эволюции человека он утратил свою основную пищеварительную функцию и на сегодняшний день играет второстепенную роль:
Причины возникновения аппендицита описывают несколько теорий:
Аппендицит нередко развивается на фоне других нарушений в работе желудочно-кишечного тракта. Высоко риск аппендицита оценивается для тех лиц, которым диагностированы:
Аппендицит чаще развивается в возрасте 20-40 лет; чаще болеют им женщины, нежели мужчины. Аппендицит занимает первое место среди хирургических заболеваний органов брюшной полости.
Профилактика аппендицита заключается в исключении негативных факторов, лечении хронических заболеваний органов брюшной полости, исключении запоров и в соблюдении здорового образа жизни. Рацион питания должен включать достаточное количество растительной клетчатки, поскольку именно она возбуждает перистальтику кишечника, оказывает слабительное действие и сокращает время пассажа кишечного содержимого.
Как не допустить осложнений после аппендицита?
Воспаление аппендикса вовремя не диагностированное и не устраненное способно обернуться серьезными патологиями. К числу последних относятся:
Причина осложнений после аппендицита кроется в непрофессионально выполненном лечении либо слишком позднем обращении к врачу. Симптомы острого аппендицита ни в коем случае нельзя игнорировать и рассчитывать на то, что все само собой пройдет. Ощутимый дискомфорт в нижнем правом боку, сочетающийся с нарушениями стула, рвотой и температурой, должен быть поводом для незамедлительного обращения к профессиональному медику.
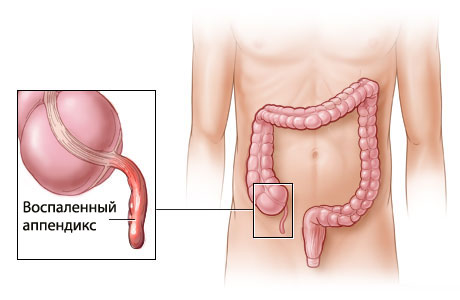
Оперативное вмешательство, произведенное в первые сутки развития аппендицита, отличается простотой выполнения, осложнения маловероятны. Прогноз оценивается благоприятно. Обычно пациент уже на вторые сутки после операции может переворачиваться на койке, присаживаться, а вставать и ходить на 3-4-е сутки.
В последующие несколько недель пациент должен придерживаться щадящего режима, сниженных физических активностей, в противном случае возрастает риск неправильного зарастания шва после аппендицита, развития спаечной болезни, паховой грыжи. Вероятность таковых объясняется неравномерным срастанием мышечной ткани, когда сквозь не заращенные участки может выступать брыжейка или петли кишечника, а это будет препятствует окончательному сращению мышц. Это происходит обычно на фоне:
Лечение аппендицита
На сегодняшний день медицина не предлагает никаких других методов лечения аппендицита, кроме как экстренное хирургическое вмешательство. Вопреки тому, что у многих пациентов сам факт операции может вызывать серьезную обеспокоенность, в такой стратегии лечения минимум опасностей. Если провести операцию качественно и незамедлительно, то уже на вторые сутки больной начинает прогрессивно восстанавливаться.
Швы после аппендицита
При классическом варианте хирургического вмешательства в нижнем боку живота остается небольшой (в среднем трехсантиметровый) шов. Наложение и рассасывание швов после аппендицита требует профессионализма от врача и ответственности в выполнении его рекомендаций от пациента.
При отсутствии осложнений после аппендицита внешние швы снимаются на 10-12 день, а внутренние рассасываются в течение двух месяцев (выполняются кетгутовыми нитями). Таковы необходимые сроки для восстановления крепкого мышечного каркаса, кожные же покровы регенерируются еще быстрее. В среднем около 6 недель (не менее) пациенту будет рекомендован особый щадящий режим.
Что зависит от профессионализма врача?
Сотрудничество с квалифицированным медиком актуально еще на этапе диагностики аппендицита. В этом случае важно досконально изучить анамнез заболевания, оценить имеющеюся симптоматику и не проигнорировать, не оставить без внимания признаки, указывающие на остроту процесса.
Оперативное вмешательство при подтвержденном диагнозе проводится едва ли не в тот же день. Рецидивов аппендицит не дает, повторным он быть не может, но коварность его заключается в вероятности спаечной болезни. Она развивается при инфицировании брюшной полости, несоизмеримых физических нагрузках и чрезмерной подвижности в послеоперационный период, на фоне процессов брожения из-за несоблюдения диеты.
Вероятно и нагноение швов. Оно происходит из-за халатности медперсонала и недостаточной санитарной обработки инструментов. Еще одним поводом для нагноения швов оказывается неправильная обработка раневой поверхности и внутрибольничная инфекция. От безалаберности пациента зависит риск перенапряжения брюшной стенки, что нередко усугубляется еще и слабой иммунной защитой.
Распространенность последоперационных осложнений при аппендиците в последнее время имеет тенденцию к снижению в связи с тем, что больные обращаются к врачам на ранней стадии аппендицита, а современные достижения медицины делают возможными малоинвазивные вмешательства.
Какие мероприятия рекомендованы после аппендицита?
После аппендицита в течение 1-2 месяцев пациент должен придерживаться относительно простых и выполнимых ограничений. В выполнении они достаточно просты тем более, если учесть, что их игнорирование чревато достаточно неприятными и нежелательными последствиями.
Диета после аппендицита
После аппендицита самостоятельное потребление пищи разрешается с третьих суток от операции, но еда в этот период должна быть перетертой, кашеобразной. Разрешаются молоко и молочные кисели, жидкие каши (лучше на воде), куриный и овощной бульон, овощные пюре. Диетическое питание начинается с шестого дня. Некоторые особенности питания прописываются пациенту в первые 2-3 месяца после операции. Рацион питания влияет на состав микрофлоры кишечника и на активность его функций. Необходимо следовать таким принципам:
При том что питание должно быть полноценным, с достаточным содержанием белков и исключением лишь тяжелых жиров, после аппендицита пациенту настоятельно рекомендуется следить за своим весом. Поскольку физическая активность в послеоперационный период существенно минимизируется, легко набрать лишний вес, что крайне нежелательно.
Для восстановления нормальной микрофлоры организму полезны молочные и кисломолочные продукты, обильный питьевой режим. Мясо и рыба в первые недели после аппендицита употребляться не должны, однако допустимы бульоны и перетерты мясные/рыбные фарши пюре. Если употребление клетчатки служит отличной профилактикой аппендицита, то в первую неделю после операции она наоборот нежелательна. Лучше отказаться от хлеба и хлебобулочных изделий, отличной их альтернативой могут быть хлебцы, где есть минимум клетчатки и углеводов. Благоприятно организмом воспринимаются овощи (морковь, свекла), бананы, от цитрусовых фруктов лучше отказаться. В тоже время для иммунизации организму необходим витамин С, который можно черпать из других продуктов питания или потреблять в таблетированном виде, равно как и другие витамины и витаминно-минеральные комплексы.
Окончание диеты после аппендицита не должно быть резким. Рекомендуется постепенно расширять рацион. Ни в коем случае не стоит резко срываться на ранее исключенные из рациона продукты. В целом послеоперационная диета не строга, а потому полезно будет следовать уже привычным за несколько месяцев правилам и в последующем. Это пойдет лишь на пользу организму.
Физическая активность после аппендицита
Минимальная физическая подвижность разрешается пациенту на следующий день после операции, но вставать с кровати рекомендуется лишь на третьи сутки.
В последующие 6 недель происходит сращение мышц, на фоне чего остается риск образования спаек и даже грыж. Категорически запрещается поднимание тяжестей и активные физические нагрузки. В то же время отмечается, что ежедневная ходьба небыстрым шагом по 2-3 километра в послеобеденное время способствует предотвращению спаек. Прописывается лечебная гимнастика. Примечательно, что наилучшее восстановление мышечной ткани происходит у тех лиц, кто до развития аппендицита вел активный образ жизни и поддерживал свое тело в тонусе.
Равно как и с диетой, наращивание физической активности после аппендицита не должны быть резким. Спустя несколько месяцев можно возвращаться к умеренным нагрузкам, постепенно дополняя лечебную гимнастику общими упражнениями.
Последствия удаления аппендикса для организма
Как уже отмечалось, аппендикс считается атавизмом. Для современного человека это рудиментарный орган, отсутствие которого существенным образом не отражается на функционировании организма и пищеварительной системы в частности. В то же время аппендиксом вырабатываются некоторые секреты и гормоны, здесь расположены лимфоидные образования.
Удаление аппендикса означает временное ослабление иммунитета и по причине устранения лимфоидных клеток, и по причине внешнего вмешательства, риска проникновения инфекции внутрь организма. Преодолеть данный риск можно посредством искусственной стимуляции иммунитета, полноценного питания, минимизации стрессов и активных физических нагрузок, создания в целом благоприятных условий для реабилитации.
Правила восстановления после удаления аппендицита
Аппендицит – это воспаление отростка слепой кишки, в простонародье называемого аппендикс. Болезнь появляется неожиданно и развивается довольно в быстром темпе.
Существует несколько симптомов обострения аппендикса:
Зачастую аппендицит требует хирургического вмешательства для удаления. Но не стоит забывать, что после операции необходим обязательный период восстановления. Реабилитация позволит улучшить заживление и восстановление организма. После операции идёт период восстановления в стационаре. Этот период длится до двух недель. Медицинский персонал следит за температурой организма и давлением. Обрабатывает и перевязывает послеоперационный шов. Контролирует появление осложнений и препятствует их распространению. После операции необходимо сутки не употреблять пищу. Только спустя примерно шесть часов, можно употребить немного жидкости. На вторые сутки в рацион можно добавить бульон, главное с малым количеством жира. Через примерно десять суток проводится снятие швов, а внутренние швы рассасываются самостоятельно.
Первое правило успешного восстановления — это диета.
В первый период после операции употребляется в пищу только бульон и жидкие каши.
В последующий период можно начать употребление следующих продуктов:
Исключено употребление:
Второе правило — это соблюдение правильной физической активности.
В период первых дней после операции необходимо соблюдать осторожность при движениях. Стараться выполнять движения плавно и аккуратно. В дальнейшем будет прописан курс ЛФК для лучшего восстановления. Восемь недель после выписывания из стационара разрешено только гулять неторопливым шагом и выполнять курс ЛФК. Нельзя выполнять полноценные физические упражнения, быстро ходить или бегать.
Завершающее правило — это ряд простых повседневных условий.
Стоит избегать купаний и принятия ванны. Лучше, взамен этого, обтираться влажным полотенцем. Ведь есть высокий шанс подхватить из воды инфекцию и развить осложнения. О посещении бань и саун нужно забыть минимум на месяц. Загар так же не пойдёт на пользу, стоит избегать попадания на шрам прямых солнечных лучей. Курение вместе с алкоголем исключается на пару месяцев минимум.
Половую жизнь нужно ограничить и стараться не напрягать живот, чтобы не вызвать расхождение шва. Стоит носить бондаж для укрепления живота, особенно людям с лишним весом. Соблюдая вышеперечисленные указания и правила, организм быстро придёт в норму.
Диета после аппендицита

Среди острых заболеваний органов брюшной полости острый аппендицит занимает первое место. В большинстве случаев такой диагноз требует хирургического лечения для прямой аппендэктомии или иссечения аппендикса методом лапароскопии.
Важным этапом выздоровления является послеоперационный период, когда организм восстанавливается и набирается сил. Одним из ключевых факторов успешного восстановления после операции является правильно подобранное питание – соблюдение специальной диеты.
Цели и задачи диеты после аппендэктомии (операции по удалению аппендикса):
Специфика питания в послеоперационный период
Поскольку диета после аппендицита должна способствовать быстрому заживлению ран и восстановлению пищеварительной системы, при составлении рациона следует придерживаться ряда правил:
Щадящий температурный режим пищи
Все употребляемые блюда, продукты и напитки должны быть теплыми. Слишком горячая или холодная пища может вызывать рефлекторные сокращения пищевода, желудка и двенадцатиперстной кишки, что неблагоприятно сказывается на заживлении ран.
Ограничение по способам приготовления блюд
Допускаются исключительно варка и паровая кулинарная обработка (особенно в первые 3 дня диеты). Важно помнить, что пища должна быть механически щадящей для слизистых ЖКТ, т.е. максимально мягкой и однородной. Все позиции в меню должны быть в перетертом или пюрированном виде.
Особый график питания
ля максимального щажения органов пищеварительной системы применяется частое питание маленькими порциями до 7 раз в сутки. Диета после аппендицита должна быть ступенчатой, с постепенным расширением состава меню.
Соблюдение питьевого режима
Разрешено свободное употребление жидкости в объеме порядка 2 л в день, при отсутствии противопоказаний по другим патологиям. Предпочтение стоит отдавать чистой воде комнатной температуры. Достаточное потребление жидкости способствует выведению токсинов и нормализации обмена веществ. При наличии воспалительных процессов, особенно после гангренозного аппендицита с развитием перитонита, следует увеличить суточное потребление жидкости до 3 л.
Разрешенные продукты и ограничения
Базовая диета после аппендицита соответствует лечебному столу № 5 по Певзнеру. Согласно основным принципам щадящей диеты, меню питания после операции по удалению аппендицита полностью исключает острые, соленые, копченые, жирные и жареные блюда, консервы и соленья, полуфабрикаты и фаст-фуд, алкоголь.
Из рациона также исключается целый ряд здоровых продуктов, которые могут вызвать брожение, избыточное газообразование или усилить перистальтику кишечника.
Что можно есть после удаления аппендицита
В первые 3 дня следует придерживаться строгой диеты.
С 4-го дня меню питания можно постепенно расширять, если нет других рекомендаций от лечащего врача, добавляя в него диетическое мясо в виде суфле, тефтелей или паровых котлет, перетертые овощные супы и пюре, перетертый творог, нежирный йогурт без добавок, сухофрукты, мед, сахар, некрепкий чай с молоком, “вчерашний” хлеб.
Персональная диета после аппендицита от диетолога
Восстановление организма после удаления аппендикса длится в среднем до 35 дней, а после гнойного или осложненного аппендицита реабилитация может занимать до 3-х месяцев. В этот период крайне важно уделить особое внимание своему рациону, поскольку именно он создает надежный фундамент для нормализации обмена веществ и корректной работы ЖКТ после операции.
Обеспечить грамотную нутриционную поддержку организму после аппендэктомии поможет врач-диетолог. Такой специалист составит индивидуальный план питания с подробным меню на каждый день и рецептами разрешенных блюд, учитывая особенности организма и состояние здоровья.
Послеоперационное восстановление с диетологом поможет снизить риски осложнений, обеспечить организм необходимыми питательными веществами и быстро вернуться в форму после



Острый аппендицит с перитонитом (K35.2)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Примечание
В данную подрубрику включены:
— острый аппендицит с прободением;
— острый аппендицит с перитонитом (разлитым);
Период протекания
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Процессы, влияющие на развитие перитонита:
1. Выпадение фибрина в экссудате. Является важной частью иммунной защиты, поскольку фибринные комплексы могут поглотить и адсорбировать большое количество бактерий. В результате системное распространение внутрибрюшинной инфекции может замедлиться, что уменьшает раннюю смертность от сепсиса. Однако одновременно с этим в фибринных комплексах бактерии, защищенные от механизмов иммунной защиты, могут размножаться, что приводит к развитию оставшейся инфекции и процессов абсцедирования.
Таким образом, выпадение фибрина в конечном итоге может приводить как к локализации процесса, так и к развитию инфекции.
2. Степень перитонеального бактериального загрязнения. В настоящее время средний уровень обсеменения при разлитом перитоните оценивают как 8х10 8 КОЕ/мл. Высокая степень обсемененности может истощать иммунную систему защиты.
3. Вирулентность. Бактериальные факторы вирулентности (способность к образованию капсулы, факультативно-анаэробный рост, возможность адгезии, продукция янтарной кислоты) мешают фагоцитозу бактерий нейтрофилами и опосредованному клеточному ответу. В результате инфекция сохраняется и формируются абсцессы. Синергия между определенными бактериями и грибками может также играть важную роль в ослаблении иммунной защиты хозяина.
4. Наличие энтерококков в качестве возбудителя.
5. Наличие микробных и микробно-грибковых ассоциаций в качестве возбудителя.
Лечебное питание в послеоперационном периоде
Важнейшим фактором послеоперационной реабилитации больных, перенесших операции на органах пищеварения, является лечебное питание.
Диетотерапия направлена на удовлетворение пластических и энергетических потребностей организма больного. Правильное питание способствует снижению частоты осложнений и приводит к скорейшему выздоровлению. Важнейшей задачей диетотерапии как в условиях стационарного, так и амбулаторного этапов реабилитации считают преодоление белкового, витаминного, минерального и энергетического дефицитов, которые развиваются у большинства больных в связи с операционной травмой, лихорадкой и недостаточным питанием после операции.
Оперативное вмешательство, независимо от вида хирургического воздействия и сопровождающей его анестезии, вызывает мощные метаболические сдвиги в организме. На организм пациента влияют как специфические факторы хирургической травмы (крово- и плазмопотеря, гипоксия, токсемия, нарушения функций поврежденных органов), так неспецифические факторы, такие как болевые импульсы, возбуждение адренергической и гипофизарно-надпочечниковой систем.
Хирургический стресс характеризуется резким усилением процессов катаболизма, выраженными нарушениями метаболизма, особенно белкового и энергетического. Основными причинами этих нарушений являются катаболическое действие адренокортикотропного гормона и глюкокортикоидов, адреналина и вазопрессина, повышенный протеолиз в тканях, потери белка с отделяемым из операционной раны и увеличение энерготрат с утилизацией собственных белков. При этом не только усиливается катаболизм, но и угнетается синтез белков. Разрушение гликогена в печени и мышцах (легкодоступный, но небольшой по объему источник энергии), триглицеридов в жировой ткани считается частью раннего нейроэндокринного ответа на хирургическую травму. Резервы углеводов в организме ограничены, и поэтому в энергетический обмен активно вовлекаются тканевые белки, в первую очередь белки скелетных мышц.
Длительность и выраженность катаболической фазы стресса при тяжелых и обширных хирургических вмешательствах (резекция и пластика пищевода, желудка, гастрэктомия) препятствуют в ранний послеоперационный период реализации фазы долговременной адаптации.
У больных, перенесших оперативные вмешательства, в ближайшем послеоперационном периоде резко повышен энергетический обмен, в основном за счет неадекватного увеличения фактического основного обмена. При этом нередко энергетический дефицит достигает таких величин, что даже при потреблении обычного пищевого рациона (2500–3000 ккал/сут) больные все равно оказываются в условиях выраженной белково-энергетической недостаточности. При этом происходит переход на полное или частичное эндогенное питание, что приводит к быстрому (иногда катастрофическому) истощению резервов углеводов и жиров, а также значительной потере белков. Эти явления значительно ухудшают течение процессов регенерации, затягивают течение послеоперационного раневого процесса. Возникают предпосылки развития послеоперационных осложнений, в том числе пострезекционной дистрофии, спаечной болезни, эрозивно-язвенных осложнений, метаболических расстройств, вплоть до развития сепсиса.
Осложнения, наблюдаемые после операций на пищеварительном тракте (представленно по: J. C. Melchior, 2003):
Осложнения, связанные с поздним началом энтерального питания, приводящие к гастростазу, вздутиям живота, недостаточностью швов анастомозов.
Инфекционные осложнения, вызванные снижением иммунной и неспецифической защиты, обусловленные отсутствием питания, такие как нагноения послеоперационной раны, застойная пневмония, перитонит и сепсис.
Лечебное питание после операций на пищеводе
Диетотерапия – важная часть всего комплекса послеоперационной реабилитации больных, перенесших операции на пищеводе.
В ранние сроки после проведения оперативного лечения больному проводят восстановительное лечение в хирургическом стационаре, а затем в гастроэнтерологическом отделении, куда больной переходит на долечивание. На амбулаторное лечение больного переводят, как правило, через 1,5-2 месяца после операции.
Диетическое питание в первые месяцы после операции на пищеводе осуществляется по принципам проведения парентерального и энтерального искусственного питания.
Лечебное питание после операций на желудке и двеннадцатиперстной кишке
Больным, перенесшим оперативные вмешательства на желудке, в течение всей жизни рекомендуется соблюдать дробное питание (4–5 раз в день), ограничивать продукты и блюда, наиболее часто вызывающие демпинг-синдром (сладкие напитки, сладкие молочные каши, очень горячие и очень холодные блюда), принимать пищу не спеша, тщательно пережевывая ее.
Лечебное питание при постгастрорезекционных синдромах
Среди неблагоприятных последствий операций на желудке выделяют следующие патологические состояния:
Синдром приводящей петли.
Пептическая язва анастомоза.
Гастрит культи желудка.
Питание при демпинг-синдроме
Демпинг-синдром – это наиболее частое осложнение, возникающее в различные сроки после резекции желудка по поводу язвенной болезни.
Основными признаками этого заболевания являются: чувство жара, сердцебиение, одышка, потливость, слабость, головокружение, сухость во рту, тошнота, рвота, «дурнота», боли в животе, вздутие его, понос, сонливость, усталость, непреодолимое желание лечь, обморочное состояние. Все эти явления появляются чаще всего после еды, особенно после приема сладкой, горячей, молочной пищи. В лежачем положении эти явления ослабевают.
Возникновение демпинг-синдрома связано с быстрым переходом (сбросом) недостаточно переваренной пищи из культи желудка непосредственно в тонкую кишку, минуя двенадцатиперстную кишку, удаленную в процессе операции. Стремительный пассаж химуса по тонкой кишке провоцирует нарушения гуморальной регуляции за счет изменения внутрисекреторной функции поджелудочной железы. В результате возникают патологические проявления демпинг-синдрома.
Выделяют три степени тяжести демпинг-синдрома.
Легкая степень тяжести. Характеризуется тем, что приступы возникают только после обильного приема пищи или пищи, богатой простыми углеводами. Приступ сопровождается легкими вазомоторными и кишечными симптомами, которые быстро проходят в положении больного лежа. Трудоспособность у этих больных сохраняется.
Средняя степень тяжести демпинг-синдрома. Проявляется выраженными вазомоторными нарушениями и кишечными симптомами, возникающими ежедневно. Больной вынужден принимать горизонтальное положение, которое улучшает его самочувствие. Общая работоспособность больного снижена.
Тяжелая форма демпинг-синдрома. Проявляется ярко выраженными приступами почти после каждого приема пищи, иногда с обморочным состоянием, что приковывает больного к постели на 1–2 часа. Трудоспособность больных резко снижается или полностью утрачена.
Ведущим методом лечения демпинг-синдрома является правильно построенный диетический режим.
Общие рекомендации по питанию при демпинг-синдроме
Частое дробное питание небольшими порциями (5-7 раз в день). Принимать пищу следует медленно. Пища должна быть медленно и тщательно пережевана.
Ограничение продуктов и блюд, наиболее часто вызывающих демпинг-синдром: сладостей (сахар, мед, варенье), очень горячих или очень холодных блюд, жидких сладких молочных каш и др.
Прием жидкости производить отдельно от остальных блюд, т.е. чай, молоко, 3-е блюдо в обед и кефир вечером следует употреблять через 20-30 минут после основного приема пищи. Количество жидкости за один прием не должно быть обильным (не более 1 стакан).
Пища и напитки должны быть теплыми.
После еды пациент должен принять лежачее положение на 20–30 мин., особенно после обеда.
Пища должна содержать достаточное количество пектина (овощи и фрукты).
Этапность диетотерапии при демпинг-синдроме
При этом в питании резко ограничивают продукты и блюда, содержащие простые (быстро всасывающиеся) углеводы – сладкие жидкие молочные каши, особенно манную, рисовую, сладкое молоко, сладкий чай. Больным противопоказаны холодные и очень горячие блюда. Рекомендуется раздельный прием жидкой и плотной части пищевого рациона, причем жидкость следует употреблять через 30 мин после приема твердой пищи, а во время обеда сначала надо съедать второе блюдо, а затем первое.
При осложнении демпинг-синдрома панкреатитом или при подозрении на пептическую язву культи желудка, анастомоза или тощей кишки рекомендуется диета № 1 с добавлением в 17 часов белкового блюда. При отсутствии осложнений и при хорошем самочувствии больного диету можно постепенно расширять, соблюдая основные ее принципы, и постепенно переходить на обычный пищевой рацион.
Питание при синдроме приводящей петли
В основе патогенеза синдрома приводящей петли лежит нарушение эвакуации содержимого из приводящей петли вследствие ее перегибов, образования спаек, нарушения моторной функции из-за изменения нормальных анатомических взаимоотношений.
Синдром приводящей петли обычно развивается в течение первого года после операции. Он проявляется сильными болями в эпигастрии и правом подреберье, рвотой желчью после еды. В промежутках между приемами пищи больные испытывают чувство тяжести в верхней части живота в результате заброса кишечного содержимого обратно в желудок, накоплением жидкости и пищи в приводящей петле и в культе желудка.
Тактика восстановительного лечения и диетического питания при синдроме приводящей петли такая же, как и при демпинг-синдроме.
Питание при астеническом синдроме
Астенический синдром является поздним послеоперационным осложнением резекции желудка.
Частота его появления находится в прямой зависимости от уровня резекции желудка. Большое значение в патогенезе этого состояния имеет нарушение секреторной и моторной функций культи резецированного желудка, изменение секреции желчи и панкреатического сока. В патогенезе определенное значение имеет быстрый пассаж по тощей кишке, нарушение всасывания железа и витаминов.
Для больных характерны быстрая утомляемость, общее недомогание, похудание, признаки гиповитаминоза, склонность к гипотонии и обморочным состояниям, нервно-психические нарушения. Общая слабость усиливается чаще всего после еды, особенно богатой углеводами. Наблюдаются различные диспептические явления: пониженный аппетит, отрыжка, срыгивание горькой жидкостью, ощущение тяжести в подложечной области. Характерным симптомом является расстройство кишечной деятельности, выражающееся в появлении (особенно после молочной и жирной пищи) громких кишечных шумов и поноса.
Питание при пептических язвах анастомоза и гастрите культи желудка
В механизмах развития пептических язв анастомоза и гастрита культи желудка первостепенное значение придается агрессивному действию желудочного сока и развитию хеликобактерной инфекции. Кроме того, имеет значение забрасывание дуоденального и кишечного содержимого в желудок, слабая перистальтическая функция культи желудка и быстрое опорожнение ее после еды.
Клиника пептической язвы анастомоза сходна с проявлениями язвенной болезни, но симптомы заболевания обычно более интенсивны, периоды обострения более длительны, чем при язве, по поводу которой была произведена операция. Характерны снижение аппетита, потеря массы тела.
Лечебное питание после операций на кишечнике
Правильная диетотерапия после операций на кишечнике способствует снижению частоты осложнений и более быстрому выздоровлению больного.
Традиционные подходы к лечебному питанию больных, перенесших операции на тонкой и толстой кишке, основанные только на принципах сбалансированного питания не приводят к восстановлению всего объема физиологических функций. Целесообразно подходить к реабилитации больных после резекции кишечника, с позиций теории адекватного питания, сформулированной академиком А. М. Уголевым. Необходимо обеспечивать не только элементное восстановление содержания нутриентов в организме, но и максимально восстановить полостное и мембранное пищеварение, всасывание в кишечнике, а также восстановить нормальный микробиоценез. Только при соблюдении этих условий возможна нормализация работы всего пищеварительного тракта.
Принципы питания больных, перенесших операции на кишечнике
Лечебное питание должно обеспечить щажение кишечника, а также других отделов желудочно-кишечного тракта.
Лечебное питание должно способствовать нормализации обмена веществ и восстановлению организма.
Лечебное питание должно повысить сопротивляемость организма при явлениях воспаления и интоксикации.
Лечебное питание должно способствовать заживлению операционной раны.
При отсутствии осложнений желателен более ранний перевод больных на физиологически полноценное питание с широким продуктовым набором.
Этапность диетотерапии после операций на кишечнике
В непосредственно послеоперационном периоде необходимо наладить парентеральное питание больного. В первую очередь это касается введения энергетических субстратов. Объем и состав парентерального питания определяют индивидуально в зависимости от потребности больного.
Стабилизация состояния больного и контролируемая диарея служат показаниями к переходу на питание с использованием желудочно-кишечного тракта. Обычно это происходит через 3–4 дня после операции. В то же время при обширных резекциях тонкой кишки некоторые специалисты рекомендуют начинать энтеральное питание через 2–4 недели после операции. В большинстве клинических случаев назначают стандартные смеси для энтерального питания, однако при резекциях тонкой кишки целесообразно применение деполимеризированных нутриентов (полуэлементных диет). Комбинированное парентерально-энтеральное питание в комплексной реабилитации больных после оперативных вмешательств на кишечнике позволяет сократить сроки и повысить эффективность восстановительного лечения, значительно снизить частоту осложнений и неблагоприятных исходов послеоперационного процесса.
При положительной динамике состояния больного рекомендован переход на естественное питание. Однако, следует помнить, что необоснованно ранний перевод больных на естественное питание после операций на кишечнике существенно ухудшает течение восстановительного периода, стимулирует развитие синдрома энтеральной недостаточности, нарушает естественные механизмы полостного и мембранного пищеварения.
Через 3–4 недели после выписки больного из стационара требуется постепенный переход на непротертый вариант диеты № 1. Постепенность перехода с одного варианта диеты на другой предполагает каждодневное сокращение количества протертых блюд. Хорошая переносимость вводимых блюд является свидетельством нормализации секреторной и моторно-эвакуаторной функций системы пищеварения и позволяет продолжить расширение диеты.
При плохой переносимости молока больными после операций на кишечнике следует надолго (иногда навсегда) исключить потребление молока. Лактозные перегрузки при наличии ферментатной недостаточности способны усугубить секреторные расстройства кишечника. Таким образом, при развитии послеоперационной лактозной недостаточности в диете больных следует максимально и надолго ограничить цельное молоко. К потреблению молочнокислых продуктов это относится в меньшей степени. Замена молочных продуктов может быть с успехом проведена за счет соевых продуктов. Соевые белки являются очень важным источником дополнительного обеспечения организма высокопластичным белком.
Питание при синдроме короткой кишки
Состояние, которое развивается после резекции тонкой кишки и характеризуется диареей, стеатореей, мальабсорбцией нутриентов, принято называть синдромом короткой (или укороченной) кишки.
При удалении менее 50% тонкой кишки синдроме короткой кишки протекает субклинически, но больший объем резекции приводит к нарастающей диарее, стеаторее, дефициту железа и фолиевой кислоты.
У больных с благоприятным течением послеоперационного периода при достаточно быстром восстановлении функций кишечника следует осуществлять постепенный, но обоснованно быстрый переход на полное естественное питание. Однако, то после осуществления обширных резекций кишечника переход от полного парентерального к естественному питанию должен проходить достаточно длительный этап частичного парентерального питания, растянутый подчас на несколько месяцев. Длительность переходного периода определяется сугубо индивидуально. В ряде случаев при обширных резекциях тонкой кишки пациент должен пожизненно получать полное или частичное парентеральное питание.
Введение новых продуктов в рационы лечебного питания должно строго зависеть от индивидуальной переносимости больных. Белково-энергетический дефицит рассматриваемых диет по отношению к физиологическим потребностям организма должен покрываться парентеральными средствами питания. Последовательность применения стандартных диет приведены выше.
После перехода на полное естественное питание больным с короткой кишкой рекомендуется диета с повышенным содержанием белка, углеводов и умеренным количеством жира. Диета должна быть дополнена триглицеридами со средней длиной углеродной цепи, поливитаминами в жидких формах, витамином В12 (внутримышечно 1 мг каждые 2–4 нед), фолиевой кислоты (внутримышечно по 15 мг в неделю), витамином К (внутримышечно по 10 мг в неделю), препаратами железа (парентерально, а затем и перорально).
Необходим динамический лабораторный контроль уровня оксалатов в моче. При появлении первых признаков гипероксалурии необходимо ограничить прием продуктов, содержащих повышенное количество оксалатов (щавель, шпинат, петрушка, картофель, шоколад).
Через 1-2 года после операции могут наблюдаться различные клинические варианты течения заболевания. В зависимости от состояния пациента и назначается лечебное питание.
Возможны следующие индивидуальные сценарии диетотерапии больных:
Естественное нормальное или близкое к нормальному питание.
Естественное питание с использованием индивидуально подобранных специализированных продуктов, содержащих деполимеризированные (короткоуепочечные) нутриенты (белки, жиры и углеводы).
Естественное питание с частичной парентеральной поддержкой.
Полное парентеральное питание.
Лечебное питание после операций на печени
В непосредственно послеоперационном периоде необходимо наладить парентеральное питание больного. В первую очередь это касается введения энергетических субстратов. Объем и состав парентерального питания определяют индивидуально в зависимости от потребности больного. Рекомендуемая в настоящее время продолжительность полного сбалансированного (по белкам, жирам, углеводам) парентерального питания зависит от объема и сложности проведенной операции на печени и составляет в среднем 3–5 дней.
Переход к естественному питанию должен проходить этап комбинированного (парентерально-энтерального) питания продолжительностью не менее 4–5 дней. Это связано с тем, что в результате операционной травмы печени происходит значительное угнетение функции тонкой кишки, восстановление которой занимает не менее 7–10 дней после операции. Зондовое введение элементных питательных смесей в пищеварительную систему в постепенно возрастающих количествах обеспечит у больных после операций на печени адаптацию желудочно-кишечного тракта к усиливающимся пищевым нагрузкам. Сочетание энтерального питания с парентеральным направлено на предотвращение метаболического голода.
Лечебное питание после операций на желчевыводящих путях
Общие правила питания для больных после операций на желчевыводящих путях
Частое, дробное питание. Прием пищи каждые 3,5–4 ч.
Ограничение продуктов, богатых холестерином.
Равномерное распределение жиров на все приемы пищи и перемешивание их с пищей, что способствует лучшему усвоению жиров, профилактике боли и диспепсических явлений.
После операций на желчных путях ухудшается переносимость очень многих продуктов, что требует минимизации их употребления. Особенно плохо больные переносят овощи, богатых эфирными маслами (редьку, редис, зеленый лук), острые блюда (перец, маринады, майонез, консервы). Также больные, перенесшие операцию на желчных путях, часто плохо воспринимают молоко, мороженое, шоколад, какао.
Лечебное питание больных, перенесших холецистэктомию
Через 24 часа после операции – минеральная вода без газа или отвар шиповника без сахара (маленькими глотками, не более 1 литра в сутки).
Через 36–48 часов – минеральная вода без газа, несладкий кисель из сухофруктов, несладкий некрепкий чай, нежирный кефир в объеме 1–1,5 л в течение суток (по 100–150 мл на один прием через каждые три часа).
В дальнейшем осуществляется переход на непротертый вариант диеты № 5а. Соблюдать эту диету рекомендовано в течение 1,5–2 месяцев после холецистэктомии и других видов хирургического лечения заболеваний билиарной системы.
Однако не все больные хорошо переносят диету № 5а: возникают транзиторные поносы, вздутие живота, метеоризм и появление связанных с этим болей в пилородуоденальной зоне и правом подреберье. Для этих случаев разработана диета № 5щ (щадящая), эта диета также назначается на 1–1,5 месяца после операции на желчных путях. Однако диета № 5щ (щадящая) не показана больным с пониженной массой тела из-за низкой ее энергоемкости, к тому же полное исключение растительного масла на фоне резкого ограничения жиров может способствовать формированию холестатического синдрома.
Несоблюдение принципа химического и механического щажения пищеварительной системы в 1,5–2 месяца восстановительного лечения после холецистэктомии способно привести к формированию хронического течения энтеральной недостаточности как одной из форм постхолецистэктомического синдрома.
Лечебное питание при постхолецистэктомическом синдроме
У 20–40% больных после проведения холецистэктомии развивается постхолецистэктомический синдромом. Данный синдром может быть обусловлен самыми разнообразными заболеваниями: камнями в желчных протоках, спазмом или стриктурой сфинктера Одди, гастритом, дуоденитом, язвенной болезнью, панкреатитом, дисбактериозом кишечника. Необходимо уточнить причину постхолецистэктомического синдрома, после чего назначать медикаментозное и диетическое лечение.
При постхолецистэктомическом синдроме используются следующие диеты:
При возникновении после холецитэктомии застоя желчи, гипомоторной дискинезии используют диету № 5 л/ж (липотропно-жировую).
Лечебное питание после операций на поджелудочной железе
Лечебное питание больных, перенесших операции на поджелудочной железе, независимо от характера заболевания, должно складываться из двух этапов: искусственное питание (парентеральное, зондовое, смешанное) и естественное питание.
На исход оперативного вмешательства положительно влияют длительность искусственного питания больного, адекватный компонентный состав и энергетическая ценность нутриционного обеспечения.
Этапность диетотерапии после операций на поджелудочной железе
Первый этап – полное парентеральное питание. Продолжительность полного парентерального питания больных, перенесших тяжелые хирургические вмешательства на поджелудочной железе, должна быть не менее 10–12 дней при условии полной белково-энергетической обеспеченности рациона нутриционной поддержки. Это позволяет свести до минимума послеоперационные осложнения. При менее тяжелых оперативных вмешательствах переход от парентерального к естественному питанию может состояться не ранее 5–7-го дня.
Второй этап – частичное парентеральное питание. Применяется в период перехода к естественному питанию. Сочетание постепенно нарастающего объема естественного питания с постепенно редуцирующимся парентеральным питанием – основное требование к лечебному питанию в условиях послеоперационной реабилитации. Это позволяет сохранить на должном физиологическом уровне белково-энергетическое обеспечение организма в данный период реабилитации и одновременно осуществлять плавно возрастающую пищевую нагрузку за счет механически, химически и термически щадящей гипокалорийной диеты.
Третий этап – естественное питание. Необходимо максимально медленно увеличивать пищевую нагрузку больным после операций на поджелудочной железе. Решение вопросов о расширении пищевого рациона, перехода с одной диеты на другую, требует тщательной оценки показателей состояния организма и особенностей течения заболевания.
Вначале больным после операций на поджелудочной железе назначается диета № 0а на срок 5–7 дней, а не на 2–3 дня, как при операциях на других органах.
На смену диеты № 0а назначают диету № 1а на срок 5–7 дней, также восполняя белково-энергетический дефицит средствами парентерального питания.
В дальнейшем рекомендуется переход на диету № 1б на срок 5–7 дней.
Статья добавлена 27 января 2016 г.



