Нестрессовый тест плода положительный что это
КТГ плода
Насколько правильно развивается младенец в материнском чреве, врач может оценить на основе специальных исследований. В том числе, благодаря кардиотокографии (КТГ) плода. Это нестрессовый тест, он безопасен для малыша и его мамы. КТГ регистрирует частоту сокращений сердца плода в покое и в движении, а также реакцию на маточные сокращения и изменение внешних воздействий. Это позволяет врачу принимать решение о коррекции режима или терапии беременной женщины, или даже экстренной помощи в родах.
Особенности методики
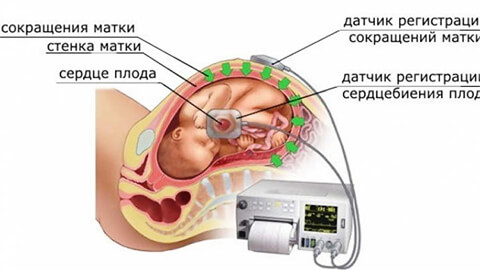
КТГ сердца плода — исследование, которое основано на принципе Доплера. Устройство одновременно регистрирует силу сокращений матки и циклы сердечной деятельности ребенка. Оба параметра выводятся самописцами на бумажную ленту. КТГ плода отображается на бумажной термоленте. Рисунки представляют собой кривую линию и совмещая их в определенных позициях врач увидит особенности состояния младенца: его подвижность и сердцебиение.
КТГ плода при беременности может проводится:
При родах очень важно использовать возможности КТГ. Так врач будет отслеживать состояние младенца и, если собственных сил малыша будет недостаточно, обязательно придет на помощь. Этот метод позволит оценить, нарастают схватки или идут на убыль. Тогда гинеколог будет точно знать, имеет ли место слабость родовой деятельности и нужно ли применять родовую стимуляцию.
Виды исследования КТГ
Нестрессовый метод КТГ плода — это запись показателей с электродов в обычной жизненной ситуации. Это абсолютно неинвазивное исследование, оно не оказывает влияние ни на состояние младенца, ни на организм матери. Обычно врачу достаточно такого теста, ведь он несет в себе всю необходимую информацию.
Если при проведении нестрессовой КТГ получены неоднозначные результаты, врач может принять решение о специальных функциональных пробах или стрессовом КТГ. При этом в организм матери внутривенно вводится небольшое количество окситоцина — вещества, которое вызывает сокращения матки. Также можно использовать маммарный метод, когда искусственно раздражают соски и от этого также происходит выброс окситоцина.
Эти тесты становятся моделью родов. Показатели КТГ помогают оценить, насколько при этом меняется физиология младенца и не станет ли для него непосильной родовая нагрузка.
Есть и функциональные пробы — специальные внешние воздействия, которые приводят к тому, что у младенца усиливается сердцебиение. Врач оценивает, насколько стабилен сердечный ритм. К таким пробам относятся:
Сейчас стрессовые тесты применяют достаточно редко. Как правило, такие исследования будет проводить только опытный врач с высокой квалификацией. В этом случае даже стрессовый тест не принесет никаких неудобств будущей маме и малышу.
Когда исследование наиболее информативно
Как правило, обследование при помощи КТГ принято проводить начиная с 32 недели беременности. Хотя и с 26 недель метод может быть достаточно эффективен в плане диагностики.
Чтобы получить точную информацию, нужно учитывать время суток, когда младенец в утробе наиболее активен. Это два временных промежутка:
Чтобы результаты КТГ были точными, нельзя:
Сложно проводить диагностику у полных женщин, ведь значительная жировая прослойка заглушает сердцебиение ребенка.
Можно получить неверные данные, если неправильно наложить датчик. Он может регистрировать пульсацию аорты матери, тогда ритм сердцебиений будет достигать 65-80 ударов в минуту.
Подготовка к КТГ
Исследование проходит амбулаторно, в женской консультации. Это не больно и абсолютно безвредно. Поэтому волноваться не следует. Ведь КТГ — это обязательная процедура, которая позволит оценить состояние вашего малыша и в случае проблем поддержать его силы.
Перед проведением кардиотокографии необходимо:
Что показывает КТГ плода
Состояние плода врач оценит по следующим данным КТГ:
Как расшифровать результаты КТГ
Расшифровка результатов КТГ проводится по системе специальных баллов. Подсчет ведется в количестве сердечных сокращений.
По параметру базального ритма начисляются:
Акселерации получают оценку:
Децелерации оцениваются таким образом:
Кроме того оценивается амплитуда графика сердечных колебаний в минуту. Это происходит по таким критериям:
Затем подсчитывается общее количество баллов. По такому параметру можно сделать следующие выводы:
Во многих клиниках при проведении кардиотокографии аппаратура самостоятельно рассчитывает показатель состояния плода. В норме он равняется 1,0. Если ПСП превышает норму на 0,5-1, это расценивается как начальные показатели ухудшения здоровья и корректируется терапевтическим лечением. Если показатель выше на 1,01 или 2 единицы — будущую маму необходимо госпитализировать и лечить в условиях стационара. Более высокие значения ПСП — показание для экстренного проведения родов.
Кардиотокография не является высокоточным исследованием, ее достоверность зависит от опыта врача, правильной интерпретации результатов и того, насколько правильно проведено обследование. Исследование дает общую картину, а подтвердить или опровергнуть полученные данные, а также установить причину необычного поведения младенца могут только дополнительные диагностические процедуры.
Наблюдение за состоянием плода во время беременности и в родах
Общая информация
Краткое описание
Министерство здравоохранения Республики Казахстан
Научный центр акушерства, гинекологии и перинатологии
Основные клинические протоколы и приказы МЗ РК
по акушерству и неонаталогии
Наблюдение за состоянием плода во время беременности и в родах.
Протокол «Наблюдение за состоянием плода во время беременности и в родах»
Цель этапа: своевременное выявление нарушений состояния плода.
Код (коды) по МКБ-1
Диагностика
Критерии диагностики: функциональные и клинические методы наблюдения.
Методы наблюдения за состоянием плода во время беременности
I. Измерение высоты дна матки (ВДМ) и окружности живота (ОЖ)
В клинической практике применяются два показателя, по которым можно судить о размерах, а значит, о динамике развития плода:
Прогностическая ценность ВДМ увеличивается при использовании серии исследований и при графическом изображении показателей в виде гравидограммы. Данный график должен быть приложением к каждой обменной карте.
Гравидограмма является скрининговым методом для выявления низкой массы плода для данного срока беременности.
Гравидограмма
II. Оценка качества шевелений плода проводится с 28 недели беременности
Ухудшение шевеления плода в течение суток является тревожным симптомом при беременности, о котором необходимо сообщить будущей матери на одном из первых приемов (не позже 20-й недели) для того, что бы она могла вовремя сориентироваться и обратиться за медицинской помощью.
III. Оценка состояния плода проводится по показаниям.
КТГ, нестрессовый тест (НСТ)
Проводится с 32 недель беременности только по показаниям, так как при рутинном использовании высока частота ложноположительных результатов. (см. приложение А).
Знание основных параметров кардиотокограммы и их характеристики позволяют произвести визуальную или рутинную оценку кардиотокографической кривой, которая применима для определения состояния плода после 32 недели беременности. Только к этому сроку заканчивается формирование миокардиального рефлекса и становление цикла «активность-покой» плода. Чем меньше срок беременности, тем изменения на кардиотокограмме менее типичны и соответственно, тем труднее их интерпретировать.
Для анализа кардиотокографической кривой с 26 недель беременности необходимо использовать автоматический анализ, который позволяет оценивать такие параметры кардиотокографической кривой, которые невозможно учесть при визуальной интерпретации. Эта особенность компьютерной обработки дает возможность расширить сроки проведения исследования. Компьютерный анализ параметров, недоступных при визуальной оценке кардиотокограмм, позволяет исключить субъективную интерпретацию записи и добиться высокой воспроизводимости результатов.
Сердечная деятельность здорового плода должна реагировать на маточное сокращение или собственное движение в матке учащением ЧСС (акцелерации).
Необходимо продолжать запись КТГ первоначально не менее 20 минут, если по истечению этого промежутка акцелераций не было, продолжить еще 20 мин.
УЗИ (во второй половине беременности) проводится по скринингу требующих оценки состояния плода в 20-24 недели беременности.
Показания для УЗИ (сроки определяются индивидуально):
— подозрение на ВЗРП;
— хронические декомпенсированные болезни матери;
— подозрение на маловодие или многоводие;
Биофизический профиль плода (БПП) имеет более высокую прогностическую ценность, чем нестрессовый тест (см. приложение Б).
Техника проведения полного БПП:
— оценка состояния плода проводится при помощи УЗИ + НСТ;
— продолжительность УЗИ не менее 30 минут;
— результаты оцениваются в баллах по специальной таблице (см. приложение В), которые суммируются;
— в зависимости от суммы баллов делается прогноз о состоянии плода и предлагается то или иное изменение в протокол ведения конкретной беременности.
Выполнение полного протокола исследования БПП требует значительных ресурсов: времени, специальной аппаратуры, обученного специалиста. Поэтому в последние годы предложено использование «модифицированного (сокращенного)» протокола БПП.
Модифицированный биофизический профиль плода (МБПП), имеет равнозначную прогностическую ценность, что и БПП, который включает в себя определение амниотического индекса (АИ) и результаты НСТ.
Определение объема амниотической жидкости/амниотического индекса (АИ)
Уменьшение количества амниотической жидкости является косвенным признаком уменьшения почечной фильтрации, вызванной уменьшением объема почечного кровотока (компенсаторная централизация кровообращения) в ответ на хроническую гипоксию. Следовательно, уменьшение АИ или маловодие может быть признаком угрожающего состояния плода.
В настоящее время используются 2 основные техники для измерения количества амниотической жидкости:
Исход
Характеристика диастолического компонента кровотока
Положительный
Нулевой
Отрицательный
IV. Методы наблюдения за состоянием плода в родах
При оценке состояния плода в родах использовать термин «угрожающее состояние плода (nonreassuring fetal status)» при наличии патологических изменений, выявленных аускультативно или на КТГ (например: повторяющиеся вариабельные децелерации, тахикардия или брадикардия плода, поздние децелерации или низкая оценка биофизического профиля плода).
Аускультация сердцебиения плода
Наблюдение за роженицей осуществляет акушерка/врач родового блока.
Периодическое выслушивание сердцебиения плода является основным и достаточным методом наблюдения за состоянием плода в родах при отсутствии особых показаний.
Рекомендуемая частота выслушивания сердцебиения плода:
Оценка КТГ
Оценка
Параметры КТГ
Базальный ритм (уд./мин.)
Вариабельность (уд./мин.)
Децелерации
Акцелерации
Нормальный (Реактивный тест)
Нет или случайные простые или ранние децелерации
Брадикардия 100-110, тахикардия >160 в теч. >30 мин., но
Серийные (≥3) простые вариабельные децелерации. Иногда поздние децелерации. Одинарные длительные децелерации >2 мин., но
Брадикардия 160 в теч. >80 мин.
≥25 уд./мин. за > 10 мин.
— серийные (≥3) сложные вариабельные: децелерации
— медленное возвращение к базовым;
— базовый ниже после децелерации;
— базовая тахикардия или брадикардия;
— поздние децелерации >50% сокращений;
— одинарные длительные децелерации >3 мин., но
Отсутствие не является убедительным признаком патологии
КТГ непрямая
Показания для КТГ в родах:
1. Со стороны матери:
— роды с рубцом на матке;
2. Со стороны плода:
— ЗВРП; недоношенность ( 38°С);
— появление мекония в водах в процессе родов;
Режим записи КТГ определяется врачом по состоянию плода.
Клинический диагноз асфиксии новорожденного ставится после родов на основании:
1. Наличие метаболического ацидоза в крови пуповины сразу после рождения (рН или = 12 ммоль/л).
2. Оценка по шкале Апгар 0-3 балла на 5-й минуте.
3. Наличие неврологических осложнений в раннем неонатальном периоде таких как: судороги, кома, гипотония.
4. Тяжелое поражение одного или более органа или системы новорожденного (ССС, желудочно-кишечной, гематологической, легочной) или поражение печени или дисфункция мочевыделительной системы.
При отсутствии возможности определить рН, диагноз устанавливается на основании других трех критериев.
Диагностические критерии: оценка состояния плода по результатам обследования.
Перечень основных диагностических мероприятий: см. тактику.
Перечень дополнительных диагностических мероприятий: см. тактику.
Лечение
Тактика ведения беременности: зависит от состояния плода (см. соответствующие протоколы).
Тактика при появлении изменений в антенатальный период
При получении сомнительного или положительного результата протокола БПП необходимо направление пациентки в стационар 2-го или 3-го уровня для консультации и решения вопроса о дальнейшем ведении беременности.
Тактика при появлении изменений на КТГ в родах:
1. Установить возможную причину.
2. Попытаться устранить причину, продолжая запись КТГ.
3. Произвести влагалищное исследование для оценки акушерской ситуации.
С момента установления диагноза «угрожающее состояние плода», родоразрешение должно произойти как можно быстрее.
Возможные причины появления подозрительных КТГ и действия:
2. Гиперстимуляция матки:
— мероприятия: провести острый токолиз (сальбутамол 10 мг в/в в 1,0 литре физ. раствора).
3. Тахикардия матери:
— недавнее влагалищное исследование;
Способы улучшения маточно-плацентарного кровотока во время родов:
— изменение позиции роженицы (единственный метод с доказанной эффективностью);
— прекращение стимуляции матки;
— гидратация (в/в 500 мл физ. р-ра);
— изменение техники потуг;
— уменьшение беспокойства, чувства тревоги роженицы, возможно используя специальную технику дыхания;
Перечень основных медикаментов: нет.
Перечень дополнительных медикаментов: нет.
Характеристика ритмов
Для ранней акцелерации характерно возникновение урежения с началом сокращения матки, правильная форма, постепенное начало и окончание и восстановление частоты сердечных сокращений одновременно с восстановлением исходного уровня тонуса матки. Продолжительность совпадает с длительностью маточного сокращения и обычно не превышает 30 сек., а глубина 20 ударов. Ранние децелерации возникают в ответ на сдавление головки плода в родах, при проведении мануального исследования. Этот вид децелерации свидетельствует о взаимосвязи нервной системы плода и церебральных циркуляторных изменений, они не возникнут, если ЦНС плода повреждена, не связаны с нарушением маточно-плацентарного-плодового кровотока.
Поздние децелерации возникают в ответ на маточное сокращение, но начинаются либо на высоте схватки, либо с опозданием 15-30 сек. Чаще всего имеет правильную форму, общая продолжительность обычно больше, чем у ранней децелерации, а глубина не превышает 20-25 ударов в 1 мин. Причина поздних децелераций кроется в нарушении кровотока в системе мать-плацента-плод. Поздние децелерации никогда не регистрируются при нормальном состоянии плода и чаще всего сочетаются с другими изменениями кардиотокографических параметров. Поздние децелерации продолжительностью более 1 минуты, являются крайне неблагоприятным прогностическим признаком.
Вариабельные децелерации характеризуются различным временем возникновения. Они вариабельны по форме, продолжительности и глубине. Вариабельные децелерации возникают в силу различных причин, но чаще всего в связи с прижатием петель пуповины. Вариабельные децелерации глубиной от 25 до 60 уд. в 1 минуту и продолжительностью менее 1 минуты не характеризуют выраженное нарушение маточно-плодово-плацентарного кровотока. Децелерации с параметрами, превышающими указанные, относятся к тяжелым.
Нестрессовый тест для будущего малыша
Своевременная диагностика фетальной патологии является важной задачей перинатальной медицины.
Чем глубже исследователи проникают в те или иные аспекты решаемой ими узкой проблемы, тем очевиднее становится ограниченность наших знаний в области физиологии и патофизиологии фетального периода. Не всегда можно провести грань между нормой и патологией, оценить степень тяжести поражения плода, его резервы, способность противостоять родовому стрессу и т.д. Но, с другой стороны, с помощью объективных методов возможно получение достоверной информации о жизнедеятельности плода, которая помогает в выборе той или иной тактики его наблюдения и лечения.
Кардиотокография – метод оценки состояния плода, основанный на анализе изменчивости частоты его сердцебиения в покое, движении, в условиях маточной активности, а также воздействия средовых факторов обитания.
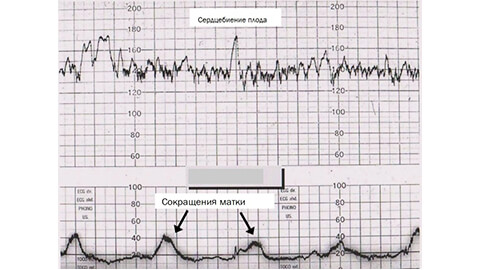
Кардиотокограммой называется одновременная запись частоты сердцебиения плода и сократительной деятельности матки. Изолированная запись частоты сердцебиения плода называется кардиотахограммой (тахограммой), сократительной деятельности матки – токограммой (гистерограммой), а движений плода – актограммой.
В настоящее время выпускаются аппараты, которые наряду с указанными возможностями, дополнительно измеряют напряжение кислорода в тканях плода. При кардиотокографии сердечная деятельность плода обычно регистрируется с помощью ультразвука по частотному сдвигу отраженной от пульсирующего сердца волны (эффект Допплера).
Кроме ультразвукового способа получения информации о сердечной деятельности плода могут применяться электро- и фонокардиографический. Сократительная деятельность матки регистрируется путем определения напряжение стенки матки или величины внутриматочного давления. По способу получения информации о ЧСС плода и сократительной деятельности матки различают непрямую (наружную) и прямую (внутреннюю) кардиотокографию.
Для оценки состояния плода обязательно должны использоваться оба имеющихся канала записи: кардиотахографический и токографический. Продолжительность регистрации ЧСС плода при визуально удовлетворительном виде кривой должна составлять 20 минут. Она может быть короче, если в ходе исследования выявлены все признаки благополучия плода. При обнаружении патологических или тревожных ритмов КТГ проводится в течение 40 минут.
При угрожающем состоянии плода на КТГ обычно обнаруживается один или несколько патологических признаков. При физиологическом течении беременности для скрининга состояния плода обычно достаточно учитывать наличие акцелераций ЧСС, обусловленных движениями плода – нестрессовый тест (НСТ).
Тест считается отрицательным (реактивным, нормальным), если в течение 30 минут наблюдения на КТГ регистрируется не менее 3х акцелераций с амплитудой не менее 15 уд/мин и продолжительностью не менее 15 сек. Если 3 акцелерации регистрируются за более короткий период времени, тест прекращают, считая его реактивным.
Тест считается положительным (ареактивным, патологическим) если на КТГ регистрируются акцелерации амплитудой менее 15 уд/мин или в течение 30 мин их меньше трех. Положительный НСТ является достоверным показателем благополучия плода и прогноза для новорожденного.
При ареактивном НСТ отмечается повышение перинатальной заболеваемости и смертности, а также частоты развития угрожающего состояния плода в родах и оперативного родоразрешения. При использовании монитора насыщения крови кислородом возможна более точная диагностика угрожающего состояния плода при неудовлетворительном значении ЧСС плода, что позволяет снизить частоту неоправданных вмешательств во время беременности и в родах.
Наталья ПАК, зав. родильным отделением, клиника «Alanda», Караганда
Медицинские рекомендации
Многоканальная наружная гистерография (НГГ) позволяет получать информацию о сократительной деятельности матки в разных ее отделах, как в норме, так и при патологии. Метод простой, неинвазивный и дает возможность судить о месте и начале возникновения волны сокращения, направлении и скорости ее распространения, координированности сокращений различных отделов матки, позволяет регистрировать длительность, величину, характер схваток и интервал между ними.
Антенатальная кардиотокография плода.
В настоящее время кардиотокография является ведущим методом оценки состояния плода во время беременности.
Большинство медиков подчеркивают, что именно в III триместре беременности (срок с 32 недель и более) достигает зрелости миокардинальный рефлекс и другие проявления жизнедеятельности плода, оказывающие влияние на характер его сердечной деятельности, в частности становление цикла активности и покоя плода, и проведение кардиотокографии плода наиболее эффективно. Хотя пульс плода может улавливаться прибором и с меньшим сроком беременности.
Ведущим для оценки состояния плода при использовании КТГ является активный период плода, поскольку изменения сердечной деятельности в период покоя могут быть аналогичны тем, которые наблюдаются при нарушении его состояния.
В настоящее время физиологическое состояние плода условно делят на 4-е цикла (фазы). Взаимосвязь фаз состояния здорового плода и характера КТГ представлена в таблице 5.1.
Фазы жизнедея-тельности плода
Биофизическая характеристика фаз
Длительность, %
— средняя, мин
— максимальная, мин
С1F
«глубокий сон»
С2F
«поверхностный сон»
С2F
С3F
«бодрствование»
реактивный с нестабильным ритмом, высокими продолжительными акцелерациями или тахикардией
Фаза С1F
В фазе «глубокого сна» определяется стабильный низкоамплитудный сердечный ритм с редкими акцелерациями. Амплитуда осцилляций обычно не превышает 6 уд/мин, средняя частота акцелераций составляет 3 акцелерации в час, т.е. на 20-и минутных сеансах акцелераций может не быть совсем, и в этих случаях нестрессовый тест даст ареактивный результат.
Так как ареактивный нестрессовый тест в половине случаев встречается при гипоксии и ацидозе плода, то в таких случаях существует опасность ложного диагноза, в т.ч. и пропуска патологии.
Проблема дифференциальной диагностики удовлетворительного и неудовлетворительного состояния плода может быть решена путем увеличения продолжительности сеанса. Если при увеличении времени обследования не происходит смены реактивности, то можно предполагать наличие у плода дистресса.
Фаза С2F
Во время фазы «поверхностного сна» отмечаются высокая амплитуда осцилляций с частыми акцелерациями, реактивный нестрессовый тест. Средняя частота акцелераций составляет 20 – 22 акцелерации в час или 3 за 10 мин на фоне достаточной вариабельности сердечного ритма.
Фаза С3F
В этой фазе движения тела отсутствуют. Акцелераций нет. Нестрессовый тест ареактивный.Амплитуда осцилляций высокая. КТГ не информативная.
Фаза С4F
Для фазы «бодрствование» характерны продолжительные движения тела. В этой фазе наблюдается нестабильность базального ритма с высокими длительными акцелерациями или тахикардией. Нестрессовый тест реактивный.
Таким образом, в антенатальном периоде характер сердечного ритма, внешний вид кардиотахограммы и её численные параметры зависят от фазы физиологического состояния плода. Более того, нормативные значения КТГ и диагностическая значимость нестрессового теста актуальна только для фазы C2F, то есть фазы «поверхностного сна». Для всех остальных фаз имеющиеся кардиотокографические критерии благополучия плода «адекватно не работают». А для фазы «глубокого» сна характерны низкоосцилляторный вариант кардиотахограммы, вплоть до линейного. Последний может быть причиной ненужного ятрогенного вмешательства в гестационный процесс. С другой стороны, пренебрежение к маловариабельному варианту кардиотахограммы может послужить причиной отказа от необходимого врачебного вмешательства в гестационный процесс.
Поэтому если в течение 60 минут нестрессовый тест остается ареактивным (низкая вариабельность, отсутствие акцелераций), то это, вероятно, связано с нарушением адаптация плода, и его состояние вызывает тревогу.
БЧСС определяют как среднее значение ЧСС плода в промежутках между акцелерациями и децелерациями. БЧСС подвержена постоянным небольшим изменениям, что обусловлено реактивностью автономной системы сердца плода. В мониторе производится расчет среднего значения БЧСС за сеанс, а также крайние отклонения от нее. При этом кривая БЧСС выводится на графике ЧСС после сеанса. В таблице 5.2 приведена шкала диагностики плода в зависимости от БЧСС.
Существенную роль при анализе состояния плода играют показатели вариабельности сердечных сокращений плода относительно базального ритма. О вариабельности ЧСС судят по отклонению от БЧСС. Подсчет вариабельности частотного ритма проводят в течение каждой минуты по амплитуде и частоте. Амплитуду осцилляций определяют по отклонениям от среднего ритма, а частоту осцилляций – по количеству пересечений осцилляций «плавающей линией», т.е. линией, соединяющей середины амплитуд.
Таблица 5.2. Диагностика состояния плода по диапазону значений БЧСС
В приборе звучит сигнал тревоги при значении БЧСС более 170 уд/мин
В приборе звучит сигнал тревоги при значении БЧСС менее 110 уд/мин
Проведение четырехканальной НГГ возможно с 16 недель беременности с использованием одного датчика, с 20 до 28 недель – двух или трех, с 29 до 40 – трех и более.
НГГ является методом доклинической диагностики угрозы прерывания беременности, преждевременных родов, а также нарушений СДМ в родах.
НГГ должна проводиться у беременных женщин:
При родах применение НГГ позволяет количественно и качественно оценить сократительную деятельность матки (СДМ), с целью выявления ее нарушений у женщин группы риска по развитию аномалий родовой деятельности: многоводие, маловодие, плоский плодный пузырь, крупный плод, многоплодная беременность, хроническая плацентарная недостаточность, тазовое предлежание плода, миома матки, аномалии развития матки, гестозы, патологические состояния матки и ее шейки и др. Кроме того, проведение НГГ при родах позволяет провести дифференциальную диагностику между патологическим подготовительным периодом и началом I – го периода родов.
По многоканальной наружной гистерограмме можно оценить различные нарушения «тройного нисходящего градиента», проявляющиеся дискоординацией сократительной деятельности основных функциональных отделов матки. Нарушение названного градиента может быть тотальным, охватывающим интенсивность, продолжительность, распространение, либо частичным (нарушения одного или двух компонентов). Чем значительней нарушения «тройного нисходящего градиента», тем больше затягиваются роды. Только многоканальная наружная гистерография позволяет правильно оценить нарушения «тройного нисходящего градиента». В режиме наружной гистерографии анализируется сократительная деятельность в четырех зонах.
При проведении сеанса НГГ на экране и на печати будут построены временные диаграммы сократительной деятельности, по которым можно оценить тонус и интенсивность сократительной деятельности, а также координированность СДМ.
Кроме этого, дополнительно рассчитываются параметры для каждого ТОКО-датчика, характеризующие маточную активность:
Для диагностики наружной гистерографии во время беременности женщин анализируется спонтанная сократительная деятельность матки (ССДМ), изменяющаяся в зависимости от срока беременности, особенно за 2 или 3 недели до родов. Выделяют два типа сокращений: с большой амплитудой и продолжительностью (тип Braxton – Hicks) и с малой амплитудой и продолжительностью (тип Alvares). Частота регистрации этих типов сокращений зависит от срока беременности.
При физиологически протекающей беременности до 25 недель регистрируются по данным наружной гистерографии только малые сокращения типа Альвареца продолжительностью от 35 до 60 с (2 или 3 сокращения за 60 мин). Начиная с 26 до 30 недель, появляются большие сокращения типа Брекстона-Гикса, причем за 60 мин 3 или 4 малых и 1 большое сокращение (продолжительность большого сокращения от 50 до 70 с и более). При сроке беременности от 31 до 37 недель – 2 больших и 2 малых спонтанных сокращения матки. При сроке от 38 до 40 недель регистрируются спонтанные сокращения в соотношении: 3 больших и 1 малое или все сокращения типа Брекстона-Гикса с появлением тройного нисходящего градиента маточных сокращений (ССДМ приобретает координированный характер). Возрастание частоты маточных сокращений к концу беременности отражает важные эндокринные изменения в организме женщины, что связано с подготовкой к будущим родам. Поэтому мониторинг сократительной деятельности матки в последние недели беременности имеет большое практическое значение, так как характер маточной активности, который сформировался к окончанию беременности, в большинстве случаев проявляется в характере родовой деятельности.
При угрозе прерывания беременности повышается маточная активность, приобретая, как правило, дискоординированный характер, или преобладают большие сокращения типа Брекстона-Гикса продолжительностью от 60 с и более. Причем высокоамплитудные сокращения регистрируются в основном в области дна матки.
Регистрация ССДМ у беременных в динамике имеет важное практическое значение для прогноза родов и профилактики аномалий родовой деятельности. Появление повышенной ССДМ (увеличение количества малых, больших или дискоординированных сокращений) на сроках беременности от 16 до 36 недель указывает на угрозу прерывания беременности.
При отсутствии координированной ССДМ на сроке беременности 39 или 40 недель или появление дискоординированной ССДМ свидетельствует об отсутствии «биологической готовности» к родам.
Рекомендуемая литература: